Hipertensión arterial por arteritis de Takayasu
INTRODUCCIÓN
La arteritis de Takayasu (AT) es una vasculitis de grandes vasos que afecta especialmente a la arteria aorta, sus ramas principales y las arterias pulmonares.
Secundario al infiltrado leucocitario formado en las paredes de las estructuras vasculares, se puede producir estenosis, oclusión, dilatación o formación de aneurismas arteriales.
A pesar de que la AT se ha considerado una enfermedad rara que afectaba principalmente a mujeres jóvenes asiáticas, se ha descrito en diferentes partes del mundo.
La manifestación de la enfermedad es heterogénea. Algunos de los síntomas que pueden presentar los pacientes son claudicación de las extremidades, disminución o ausencia de pulsos periféricos, hematomas vasculares, hipertensión vasculorrenal o fenómenos isquémico-trombóticos.
Un diagnóstico adecuado es importante, ya que el retraso del mismo puede dar lugar a una morbilidad significativa [1].
Presentamos un caso clínico con características epidemiológicas especiales, incluyendo una serie de imágenes representativas de la patología.
CASO CLÍNICO
Varón de 23 años que acude a Urgencias por cefalea e hipertensión arterial. Como antecedentes personales de interés no presentaba alergias conocidas ni factores de riesgo cardiovascular, únicamente 2 episodios de broncoespasmo leve en la infancia con pruebas complementarias negativas a neumoalérgenos habituales, y episodios ocasionales de cefaleas migrañosas de 2-3 años de evolución no estudiadas por Neurología, que controlaba con paracetamol e ibuprofeno a demanda. No refería cirugías previas ni tratamiento habitual.
El paciente comienza en la madrugada del día previo con cuadro de cefalea similar a sus migrañas habituales, por lo que se autoadministró 2 comprimidos de ibuprofeno. Ante ausencia de mejoría, acude a Urgencias. A su llegada el paciente niega control tensional habitual. No había presentado flushing, dolor torácico, palpitaciones, náuseas, vómitos, dolor abdominal, diarrea, deterioro neurológico ni sangrados activos. No pérdida de peso reciente. No consumo de tóxicos, incluidos tabaco y alcohol.
-Se evidencia crisis hipertensiva con tensión arterial (TA) registrada de 206/134 mmHg, frecuencia cardíaca de 97 lpm, saturación basal de oxígeno del 100% y afebril. Resto de exploración física y neurológica completamente anodinas.
-Tanto la analítica sanguínea como de orina no presentaban alteraciones significativas (troponina normal, función renal sin alteraciones, iones en rango, tóxicos negativos) salvo PCR elevada 12,4 mg/L. Se realizó gasometría venosa, sin hallazgos patológicos.
-La radiografía de tórax resultó normal.
-El ECG objetivaba un bloqueo de rama derecha y signos de hipertrofia de VI.
Se administró como tratamiento antihipertensivo 25mg de captopril, 20mg de furosemida y 2g de metamizol. Las cifras de TA se mantuvieron similares a pesar de la medicación, por lo que se decide administración de 4mg de Doxazosina y 60mg de Diltiazem vía oral, y paso a Hospital de día para control de TA, donde se consigue controlar la TA. Ante la estabilidad clínica y hemodinámica se decide alta domiciliaria. Se cita en consultas externas de Nefrología con pruebas complementarias (ecografía de aparato urinario y doppler renal) y recomendaciones, así como tratamiento para control de la TA con Diltiazem y Doxazosina ya iniciados en Urgencias.
-El resultado de la ecografía de aparato urinario y doppler renal fue el siguiente: “Riñones con parénquima conservado, el riñón derecho con malrotación y ptosis renal y un quiste en polo superior, con datos doppler que sugieren presencia de estenosis de arteria renal y que requieren exploración con pruebas de imagen vascular”.
-Se adelantaron el resto de las pruebas complementarias, entre ellas un MAPA, que mostró elevadas cargas sistodiastólicas, 95/85% respectivamente, orina de 24h sin proteinuria y estudio hormonal normal.
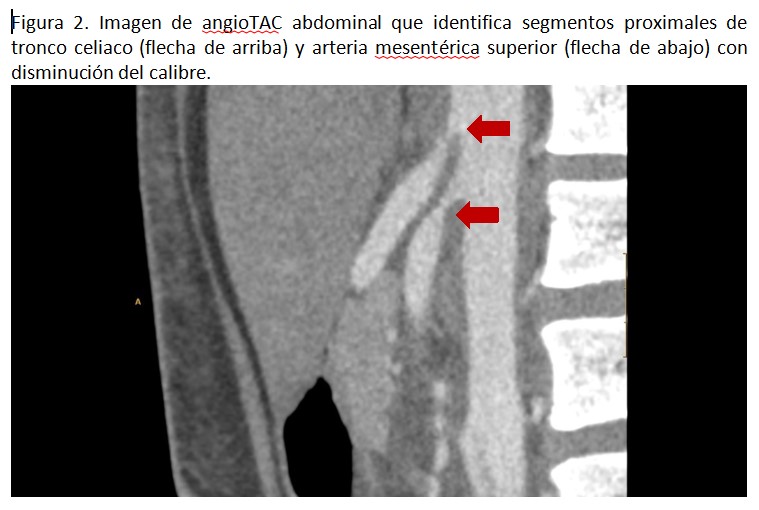
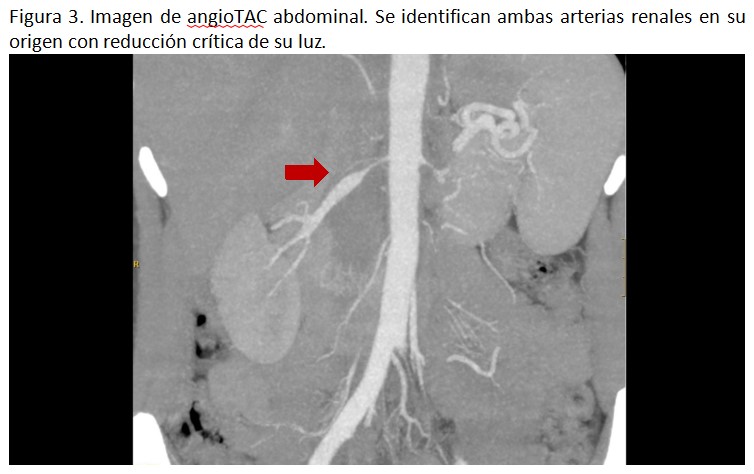
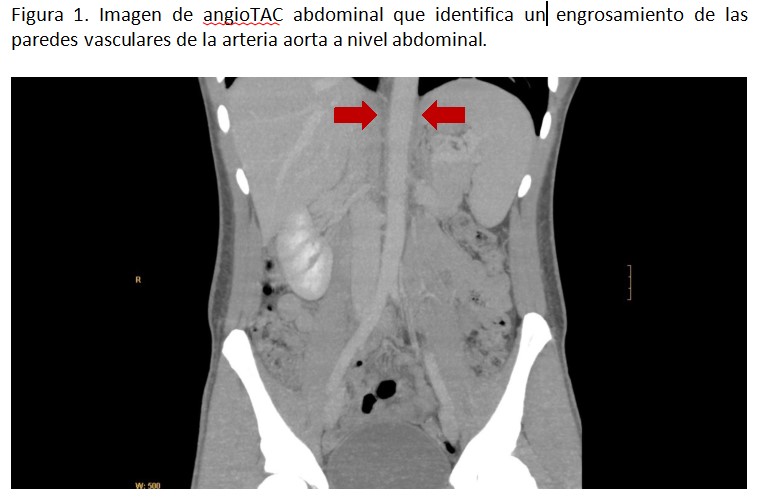
Se cursó ingreso a cargo de Nefrología para ampliación de estudio con angiografía con tomografía computarizada (TC) abdominal, hablado con el servicio de Radiología intervencionista. Se realizó como prueba de imagen un angioTC abdominal según protocolo habitual, obteniendo los siguientes hallazgos: “Aorta abdominal aumentada de grosor (Figura 1), afectando también el tronco celiaco, arteria mesentérica superior (Figura 2) y ambas arterias renales en sus segmentos proximales (Figura 3), reduciendo de forma crítica la luz, con casi oclusión de ambas arterias renales, hallazgos que sugieren una Vasculitis de grandes y medianos vasos como Síndrome Takayasu, sin poder descartar otros síndromes inflamatorios”. Por ese motivo, se amplió estudio con angioTC torácico, que objetivó “Afectación del cayado aórtico y orígenes de arteria carótida común y arteria subclavia izquierda, dando como diagnóstico Vasculitis de Takayasu”.
Se inicia tratamiento con Prednisona a dosis de 1 mg/Kg/día vía oral, presentando con ello normalización de PCR.
Al alta, se mantuvo esa dosis durante un mes, con una pauta descendente. Se añadió al tratamiento 15mg/semana de Metotrexate subcutáneo, aumentando según tolerancia a 25mg y asociando ácido fólico. Previamente se realizaron serologías de VHB, VHC y VIH, así como rubeola, sarampión, parotiditis y quantiferón, que resultaron negativas. Además, se vacunó durante el ingreso de neumococo y gripe, estando ya vacunado correctamente de VHB.
COMENTARIOS
La Hipertensión arterial (HTA) es un grave problema de salud pública mundial, ya que supone el principal factor de riesgo de enfermedad y mortalidad. Se define como una presión arterial sistólica (PAS) > 140 mmHg y/o una presión arterial diastólica (PAD) > 90 mmHg. Tradicionalmente, la HTA se ha clasificado como primaria o esencial, que agrupa la mayoría de los casos y secundaria a una causa, en principio corregible.
En la evaluación inicial de un paciente con HTA, se deben confirmar el diagnóstico, detectar causas de HTA secundaria y evaluar el riesgo cardiovascular (CV), daño orgánico y comorbilidades.
En nuestro caso, se confirmó el diagnóstico con la toma de TA de 206/134 mmHg, superior a la cifra definitoria de HTA en ocasiones repetidas a lo largo del ingreso. Además, se realizó un MAPA que objetivó cargas cargas sistodiastólicas elevadas. Dada la elevación marcada de la TA (no podemos afirmar que fuera una aparición repentina porque no se disponían de cifras previas de TA), y la limitada respuesta al tratamiento farmacológico, la sospecha principal se dirigió hacia una forma secundaria de HTA.
A la hora de realizar el diagnóstico diferencial, tras la historia clínica exhaustiva y la exploración física completa, que fue rigurosamente normal, comenzamos descartando las causas más frecuentes, entre ellas el síndrome de apnea-hipopnea del sueño (SAHS).
La analítica sanguínea, que incluyó indicadores de función renal, cuantificación de proteinuria, autoinmunidad, proteinograma y estudio hormonal completo, no mostró alteraciones salvo niveles de PCR elevados. El sedimento urinario fue normal y los tóxicos en orina negativos. Todos estos estudios permitieron excluir enfermedad renal parenquimatosa, hiperaldosteronismo primario (HAP), y otros trastornos endocrinológicos menos frecuentes como el feocromocitoma, síndrome de Cushing, hipertiroidismo, hipotiroidismo o hiperparatiroidismo, así como la HTA inducida por tóxicos.
De este modo, nos centramos en continuar descartando otra de las causas más frecuentes de HTA secundaria, las enfermedades renovasculares. La prueba de imagen inicial que se realizó fue la ecografía renal con doppler de las arterias renales. En ella se objetivaron datos, como la elevación de la velocidad pico sistólica, que sugerían presencia de estenosis de arteria renal. Por ello, se amplió el estudio realizando en un primer tiempo un angioTC abdominal, permitiéndonos identificar el engrosamiento de las paredes vasculares de la arteria aorta a nivel abdominal, así como sus ramas principales, incluyendo la afectación de ambas arterias renales. Estos hallazgos sugerían una vasculitis de grandes y medianos vasos, incluyendo la Arteritis de Takayasu como principal sospecha diagnóstica. En un segundo tiempo se realizó un nuevo angioTC, esta vez a nivel torácico, que objetivó afectación del cayado aórtico y orígenes de arteria carótida común y arteria subclavia izquierda, dando como diagnóstico definitivo arteritis de Takayasu.
Se inició la corticoterapia, el pilar fundamental del tratamiento, sin embargo, a pesar de que los corticoides son eficaces para controlar la inflamación asociada a la AT, continúan presentando una gran carga de efectos secundarios. Es por ello, que actualmente se recomienda añadir un tratamiento complementario con Metotrexate o Azatioprina, y como alternativas Micofenolato o Leflunomida. Cada vez se tiene más experiencia con terapias biológicas como el Tozilizumab [2], aunque nuestro paciente de momento no lo ha requerido.
El objetivo final del tratamiento es encontrar una combinación terapéutica capaz de controlar todos los aspectos de la enfermedad.