Resultados generales de la Diálisis Peritoneal
a
Hospital Universitario de A Coruña
Introducción
Los procedimientos de tratamiento sustitutivo renal (TSR) con diálisis se han venido mostrando cada vez más eficaces a la hora de prolongar la vida de los pacientes con enfermedad renal crónica (ERC) y mantener, en la medida de lo posible, su salud general y estilo de vida. Para optimizar estos objetivos es esencial una selección acertada de la técnica de diálisis más apropiada para cada paciente y una planificación que incluya cambios de modalidad si su conveniencia o sus necesidades cambian con el tiempo.
La decisión sobre modalidad de TSR es relativamente compleja, al estar influida por múltiples factores médicos y no médicos, y debe realizarse de manera reglada y en un entorno multidisciplinar, con la participación del paciente y sus allegados. Aunque la comparación entre los resultados generales de la Hemodiálisis (HD) y la Diálisis Peritoneal (DP) no constituye un elemento determinante para un paciente concreto, su conocimiento puede resultar de ayuda en el proceso de toma de decisiones. En el presente capítulo se revisan los citados resultados, con especial atención a los tres marcadores pronósticos principales: mortalidad, fallo de la técnica y calidad de vida.
Supervivencia de los pacientes
Evitar la mortalidad es el principal objetivo de un tratamiento sustitutivo de la función de un órgano vital. Es evidente que el TSR es capaz de impedir el fallecimiento en uremia de los pacientes renales. Sin embargo, las tasas de mortalidad, sobre todo cardiovascular CV, de la población en diálisis exceden en mucho a las de la población general [1]. La expectativa de supervivencia de estos pacientes está muy condicionada por factores preexistentes. Mayor edad, presencia de diabetes e historial de eventos clínicos explican por sí solos la mayoría del riesgo de mortalidad en un paciente que inicia diálisis. Por otra parte, un gran número de factores, generales o asociados a la propia enfermedad renal crónica (ERC) y su tratamiento, muchos de ellos modificables, pueden influir en el patrón de riesgo de estos pacientes. No es objetivo de este capítulo revisarlos en profundidad, pero la intervención sistemática sobre algunos de ellos ha sido capaz de modificar el pronóstico vital en las últimas décadas, tanto en pacientes tratados con HD como con DP.
A lo largo del último cuarto de siglo, múltiples estudios han intentado comparar los resultados de la DP y HD en términos de supervivencia de los pacientes. Aunque es obvio que un ensayo aleatorizado constituiría la mejor forma de aproximación al problema, solo un estudio con este diseño, llevado adelante por el grupo NECOSAD [2], ha conseguido publicar sus resultados, aunque éstos no fueran significativos, por haber aceptado la aleatorización una ínfima fracción de los pacientes elegibles. La principal información disponible sobre la cuestión procede de estudios observacionales multicéntricos, siendo especialmente relevantes los de registros nacionales e internacionales, por su mayor potencia estadística.
Mortalidad comparada DP-HD en estudios más antiguos
El análisis de la supervivencia comparada en DP y HD puede fraccionarse en dos períodos. El primero incluye estudios sobre poblaciones de pacientes que iniciaron diálisis en los años 90, muchos de ellos publicados en los primeros años de este siglo. Disponemos de un excelente análisis-resumen de estos estudios, presentado por Vonesh et al [3]. La mayoría de los estudios analizados en esta revisión procedían de registros de países o áreas desarrolladas (Europa, Norteamérica y Australia-Nueva Zelanda). Un primer aspecto importante es que los resultados comparados mostraban variaciones significativas, lo que puede sugerir diferencias en las poblaciones de origen, metodologías dispares, diferencias de calidad en los registros y/o diferencias en la calidad de la HD y la DP proporcionada en diferentes partes del mundo desarrollado. El análisis conjunto de la información indicaba [3]:
- Relación dependiente de tiempo en la mortalidad comparada DP-HD, con ventaja para la DP en los primeros 12-24 meses de tratamiento, con posterior inversión progresiva de la razón de riesgos, en favor de la HD.
- Similar supervivencia global bajo ambas modalidades, cuando los itinerarios de seguimiento se analizaban en su conjunto.
- Necesidad de estratificar la población para poder establecer comparaciones más consistentes entre diferentes estudios. Así, el análisis sugería resultados más favorables a la DP en pacientes más jóvenes, no diabéticos y con menos comorbilidad CV de base. En cambio, los resultados eran más heterogéneos en pacientes mayores de 65 años y diabéticos, con una mayoría de estudios, muy prominentemente los procedentes de EE.UU. [4], sugiriendo resultados superiores en HD, y una minoría (sobre todo de Europa), resultados globalmente similares.
Algunos estudios de registro procedentes de EE.UU., han incidido en la noción de que la HD pude proporcionar mejor supervivencia que la DP en pacientes con alto riesgo CV, incluyendo aquéllos con antecedentes de insuficiencia cardíaca [5][6] y enfermedad coronaria [7].
Mortalidad comparada DP-HD en estudios más recientes
Como ya se ha comentado, la mayor parte de los datos anteriormente mencionados proceden de poblaciones incidentes en diálisis, única o principalmente, en los años 90. Además, el uso de información procedente de registros permite una gran potencia estadística, pero también ajustes poblacionales relativamente pobres, por limitaciones en el número de covariables disponibles. Dadas las grandes diferencias entre las poblaciones tratadas con DP y HD, no es de extrañar que la validez de estos resultados haya sido cuestionada, hasta el punto de ponerse en duda la viabilidad global de comparar la mortalidad bajo ambas terapias [8][9]. Sin embargo, en las últimas décadas ha surgido una nueva generación de análisis, justificados por dos premisas:
- El pronóstico de DP y HD podría haber cambiado desde los años 90, y no de manera paralela en ambas técnicas.
- Aunque no existe una posibilidad real de generar grandes ensayos aleatorizados, sí que existen métodos y estrategias de análisis que pueden hacer más comparables ambas poblaciones (seudoaleatorización).
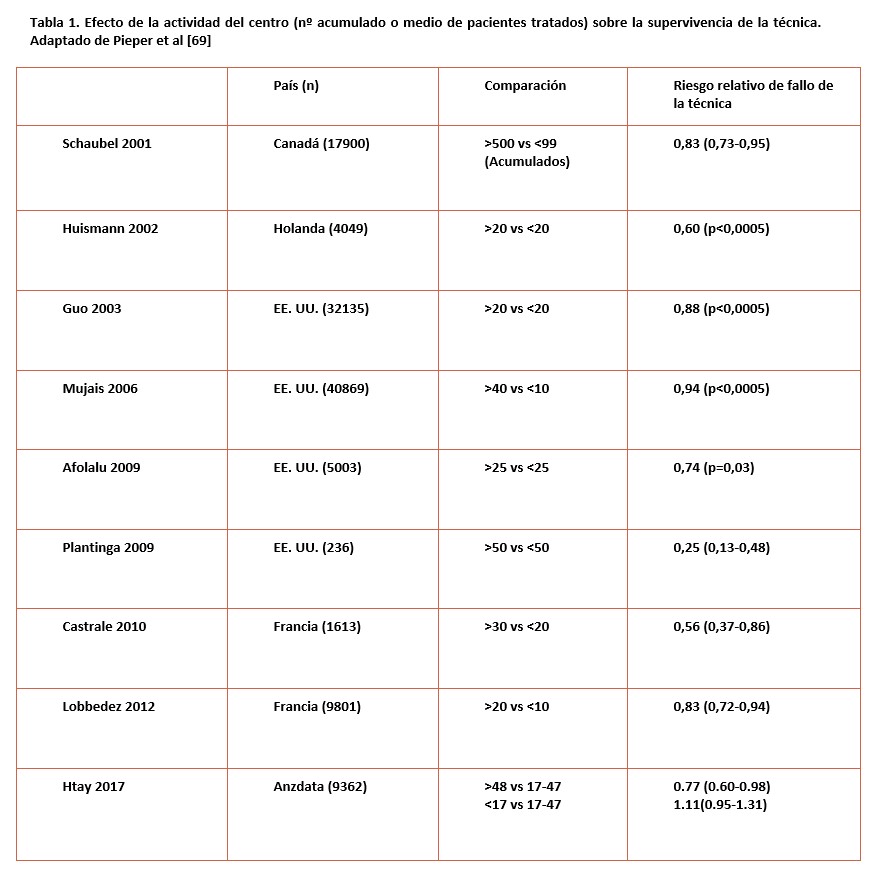
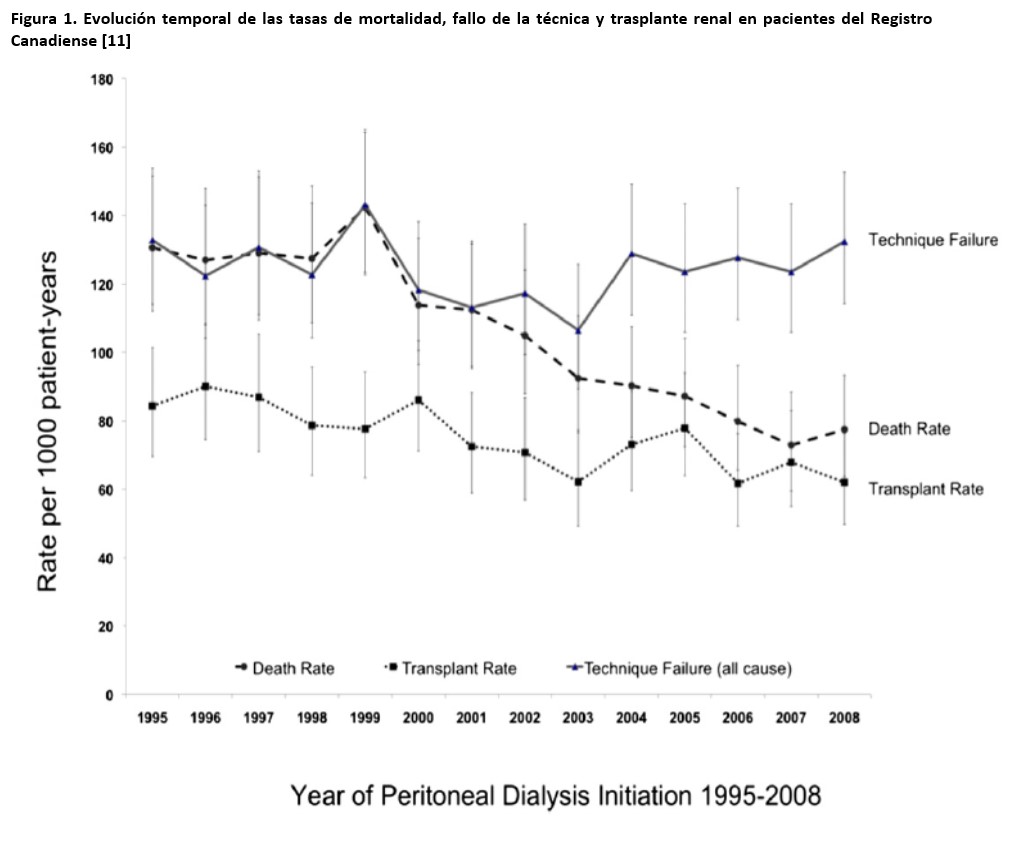
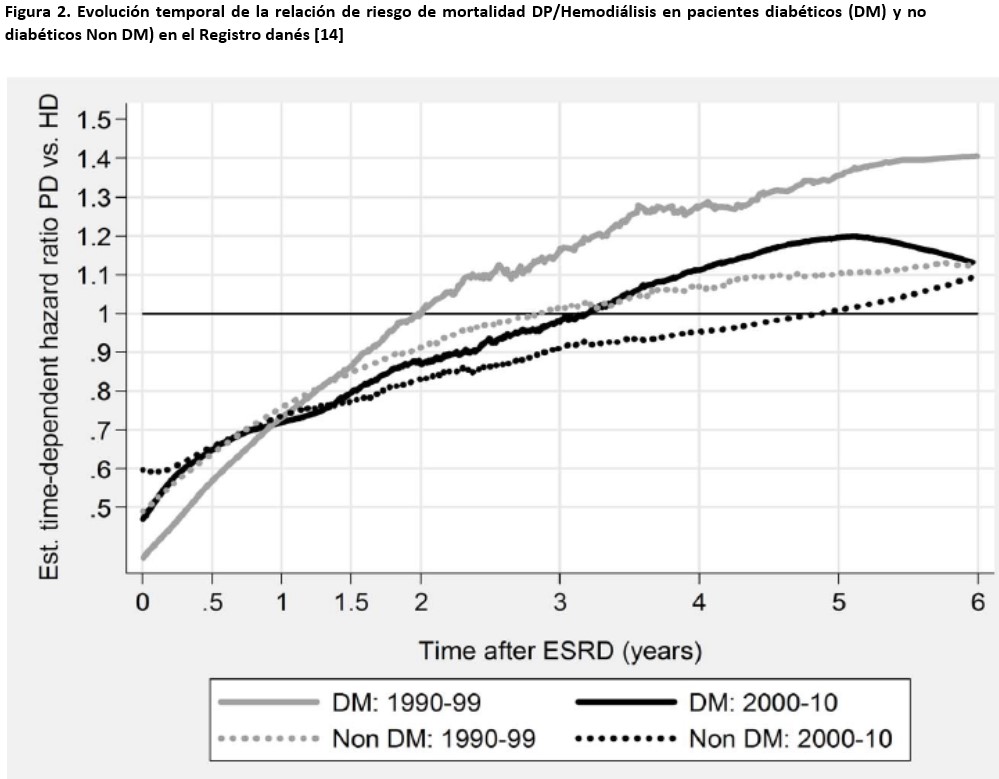
La supervivencia de los pacientes en diálisis parece haber ido aumentando a lo largo de las dos últimas décadas, a pesar de un incremento en la edad y comorbilidad medias de los pacientes, en el mismo período [10]. Por otra parte, existen importantes indicios de que los resultados de la DP han mostrado una tendencia particularmente positiva en este aspecto [11][12] (Figura 1), mejorando en mayor grado que los de la HD [13][14][15][16], lo que ha alterado la relación de riesgos entre ambas técnicas. Por ejemplo, los datos del registro danés [14] muestran que, para pacientes incidentes en diálisis en los años 90, el período de ventaja en supervivencia de la DP sobre la HD se mantenía poco más de un año y medio en diabéticos y menos de tres años en no diabéticos, mientras que, para incidentes en la década siguiente, el citado período se alargaba a casi tres años para diabéticos, y casi cinco años para no diabéticos (Figura 2). En el Registro Europeo, el punto de inflexión en la supervivencia relativa DP/HD pasó de menos de tres años para pacientes incidentes a mediados de los 90 a cinco años para los incidentes una década después [16](Figura 3).
La última década ha contemplado la aparición de una serie de estudios observacionales destinados a comparar la supervivencia en DP y HD en contextos más equiparables. Para ello, se han utilizado dos tipos de estrategia:
1) Ajustes metodológicos más eficientes que tengan en cuenta, por ejemplo, la diferente probabilidad de que un paciente opte por DP o HD, con el riesgo asociado de que los que opten por una técnica sean de mayor riesgo que los que opten por la otra. Esta estrategia fue utilizada por Mehrotra et al [13], aplicando un modelo marginal estructural complejo a datos de registro de EE.UU. Su análisis confirmó la ya citada mejoría en la supervivencia relativa DP/HD, con resultados globales similares para ambas técnicas en el último período de inicio de TSR analizado (2002-2004). También se confirmaba que los resultados eran mejores para la DP en pacientes menores de 65 años, no diabéticos ni comórbidos, y mejores para la HD en ancianos, diabéticos y comórbidos, aunque con diferencias menos marcadas que en estudios más antiguos del mismo origen [4]. Hay que destacar que los datos del Registro EE.UU. se recogen a partir del día 90º en TSR, lo que excluye para análisis los casos de fallecimiento precoz (más frecuente en HD, al menos en el entorno de EE.UU.). Un análisis del Registro Europeo publicado el mismo año [17] desveló, como punto de partida, claros sesgos de selección, con menor asignación a DP de pacientes ancianos y comórbidos. Tras realizar ajustes para estos sesgos, la DP todavía ofrecía cierta ventaja en supervivencia global. Curiosamente, esta ventaja se mantenía en varones diabéticos, mientras que las mujeres diabéticas (sobre todo las más ancianas) mostraban mayores tasas de mortalidad en DP. En 2013, Lukowsky et al [18], analizando datos de un registro parcial de EE.UU., y usando también un modelo marginal estructural, observaron mayor nivel de salud en los pacientes que iniciaban DP. El consiguiente análisis ajustado mostró menor mortalidad en DP durante los dos primeros años de TSR, independientemente de los cambios de modalidad y de la presencia de diabetes. Al igual que en estudios previos, la ventaja aparente de la DP se difuminaba progresivamente a partir del tercer año de seguimiento.
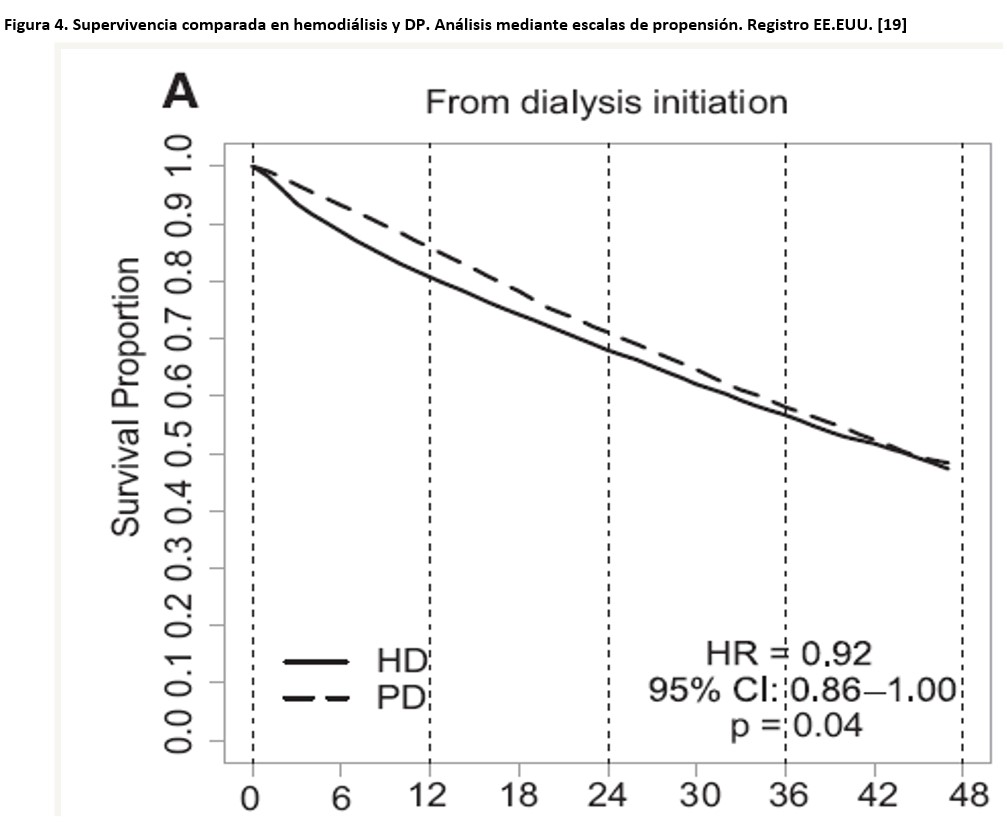
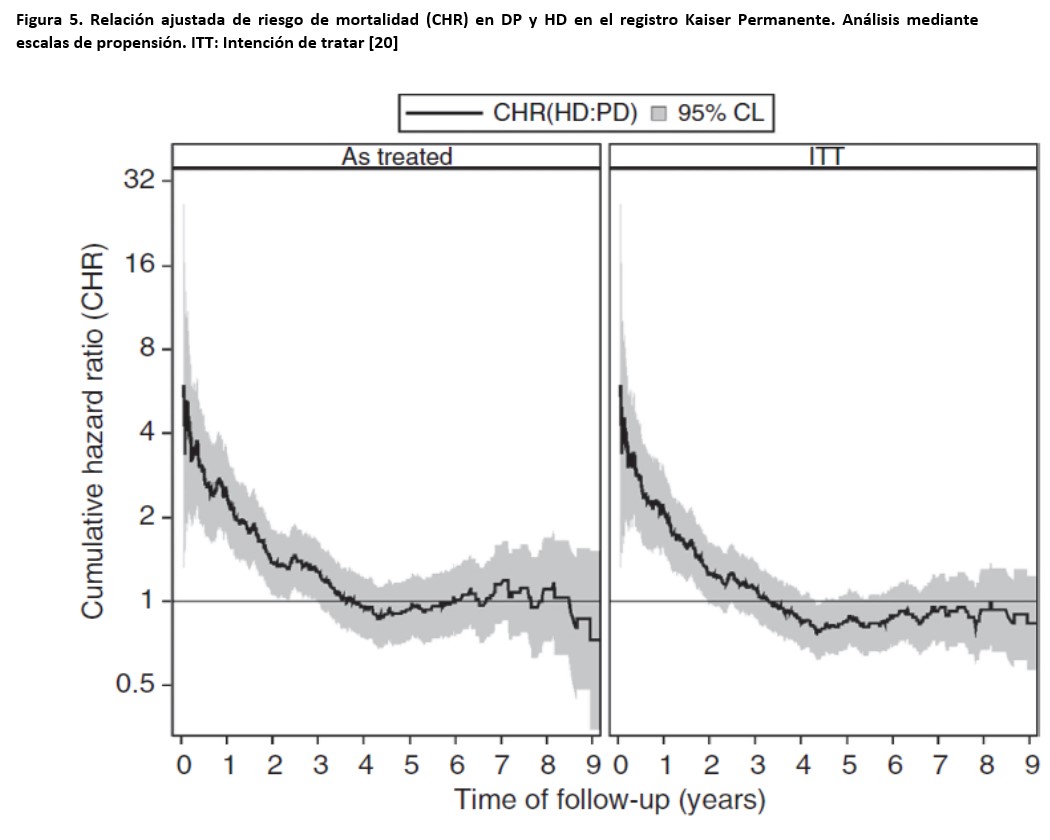
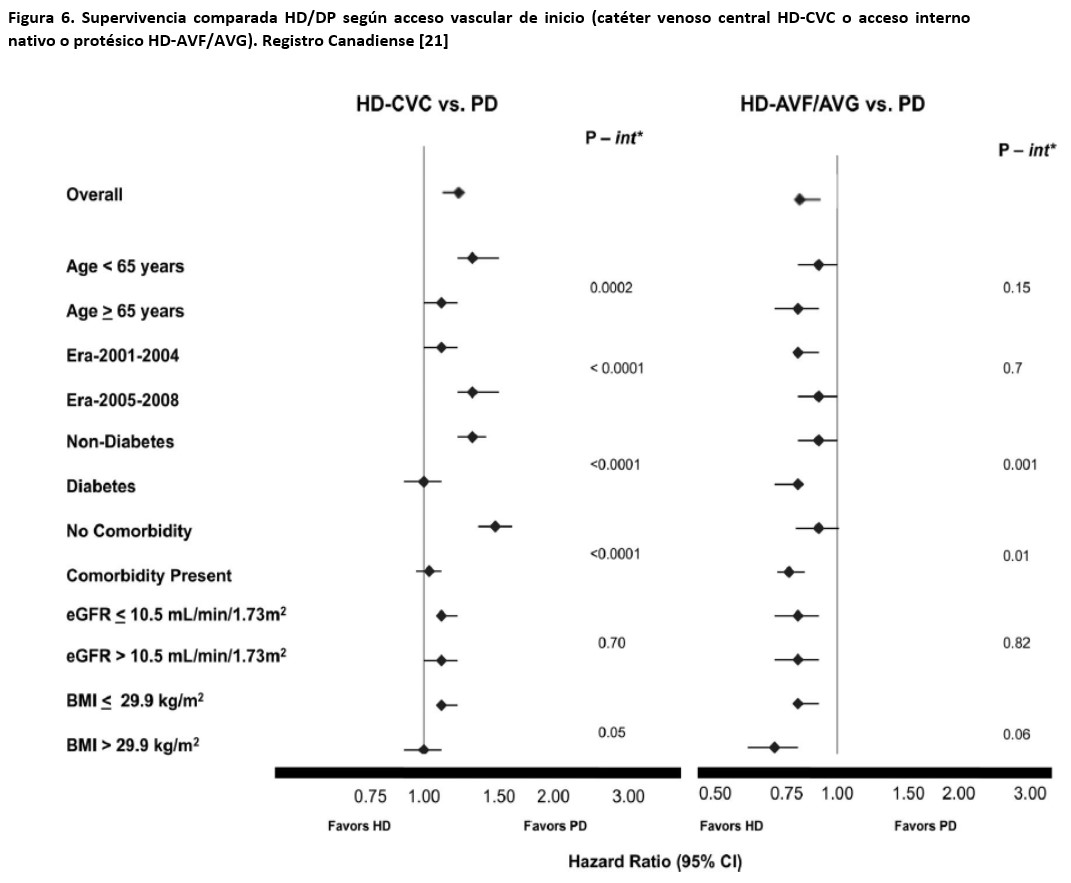
2) Analizar subgrupos de población en TSR comparables, para evitar sesgos asociados a la asignación de modalidad de diálisis. Por ejemplo, los pacientes que inician TSR con HD lo hacen de manera no programada y sin acceso permanente para diálisis con mayor frecuencia que los que inician con DP, y esto tiene un impacto potencial sobre la mortalidad, que no puede ser atribuido a la técnica de diálisis, sino al tipo de paciente y sus circunstancias de inicio de TSR. Esta estrategia se puede materializar mediante los modelos de escalas de propensión, que generan muestras comparables en cuanto a la probabilidad de ser asignados a TSR con HD o DP. Utilizando esta estrategia sobre datos de Registro de EE.UU., Weinhandl et al [19] observaron tasas globales de mortalidad un 8% más bajas en pacientes que inician DP (Figura 4), aunque esta ventaja no persistía para pacientes en seguimiento a más largo plazo, y no se observaba en pacientes ancianos, diabéticos o comórbidos. Basándose en la misma estrategia, y usando datos de pacientes que iniciaron diálisis después de 2001 en el Registro Kaiser Permanente, Kumar et al [20] constataron una clara ventaja para la DP en los tres primeros años de tratamiento (Figura 5). Por otra parte, y utilizando otra forma de aproximación, Perl et al [21] mostraron que la relación de riesgo HD-DP se invierte según el acceso vascular de inicio sea temporal o permanente (Figura 6). Quinn et al [22], también sobre datos del Registro Canadiense, mostraron que, cuando se comparan solo pacientes con al menos 4 meses de cuidados prediálisis y que inician TSR de manera programada, la supervivencia en DP y HD es muy similar. Una vez más, los resultados de este estudio sugerían que la presencia de diabetes modifica la relación de riesgo en favor de la HD. Un estudio más reciente de la misma área [23], que comparaba pacientes tratados con DP y HD que fueran elegibles para ambas técnicas, proporcionó resultados similares. Por el contrario, un reciente reporte del registro REIN (Francia), que excluía del análisis los pacientes que iniciaron TSR en contexto de urgencia, mostró un riesgo de mortalidad entre un 18 y un 33% (dependiendo de la técnica de análisis estadístico) más bajo en pacientes tratados con HD que con DP [24]. Una reciente revisión sistemática de estudios basados en escalas de propensión [25] ha mostrado una supervivencia similar en HD y DP, consistente a través de diferentes áreas del Mundo. Cabe destacar que la revisión no constató un efecto diferencial significativo de la presencia de diabetes, la edad o el período de seguimiento sobre la supervivencia comparada DP-HD. En el análisis resultó notable la heterogeneidad de resultados en diferentes estudios.
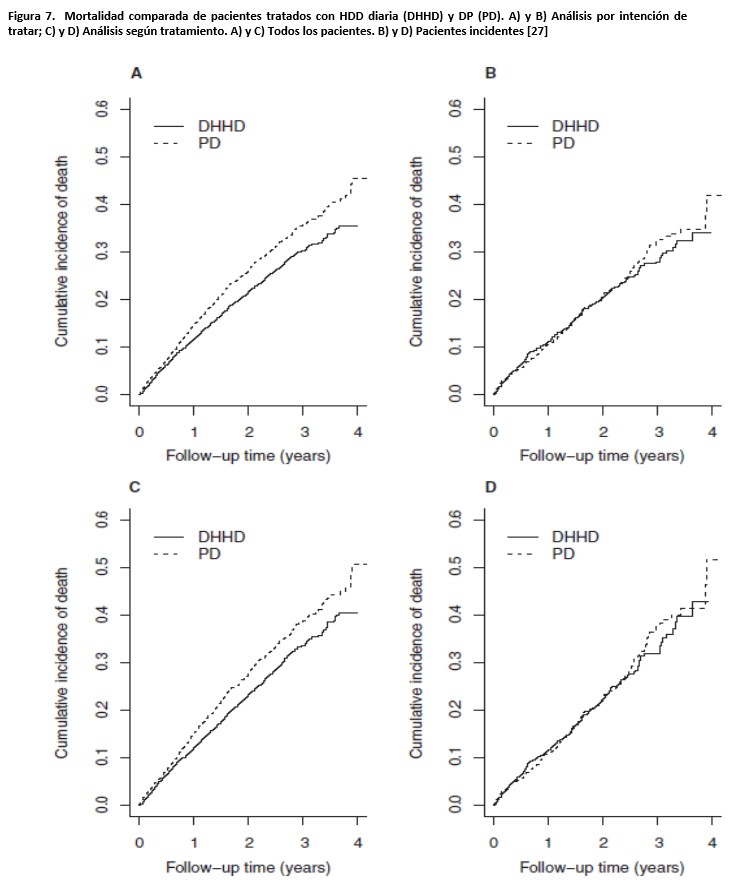
Usando una estrategia diferente, tres estudios recientes han comparado los resultados, en términos de mortalidad, de la DP y la HD domiciliaria (HDD). Un análisis del registro de Australia y Nueva Zelanda comparó el pronóstico de una población de 10.710 pacientes en DP y 706 pacientes en HDD, valiéndose de varios modelos, incluyendo los de escalas de propensión [26]. Independientemente de la metodología de análisis, la HDD asociaba mejores tasas de supervivencia que la DP. El efecto se mantenía para diferentes grupos de edad, raza, diabetes y tiempo de seguimiento. Posteriormente, Weinhandl et al [27] compararon el pronóstico de dos muestras pareadas de 4201 pacientes tratados con DP o HDD diaria. Los resultados globales fueron similares a los descritos por Nadeau et al [26] pero, notablemente, cuando solo se consideraban pacientes incidentes en diálisis, los resultados de ambas técnicas eran muy similares, en términos de mortalidad (Figura 7). Más recientemente, un estudio finlandés [28] analizó a 536 pacientes incidentes en tratamiento domiciliario, segregados en grupos de HDD, DP manual y DP automatizada, usando un método de escalas de propensión, sin detectar diferencias significativas en lo relativo a la mortalidad.
Valoración global de la mortalidad comparada DP-HD
De lo anteriormente expuesto no se puede deducir que una modalidad de TSR sea superior a la otra en términos de supervivencia, pero sí hay algunos puntos que vienen mostrando notable consistencia:
1) Parece existir una dependencia temporal en la relación de riesgo entre DP y HD. La DP proporcionaría mejor supervivencia en los primeros años de TSR que la HD. Con el tiempo, esta ventaja desaparece, e incluso se invierte. Las razones para el declive tardío de los resultados de la DP no están claras, pero, probablemente, deberían buscarse en dos circunstancias:
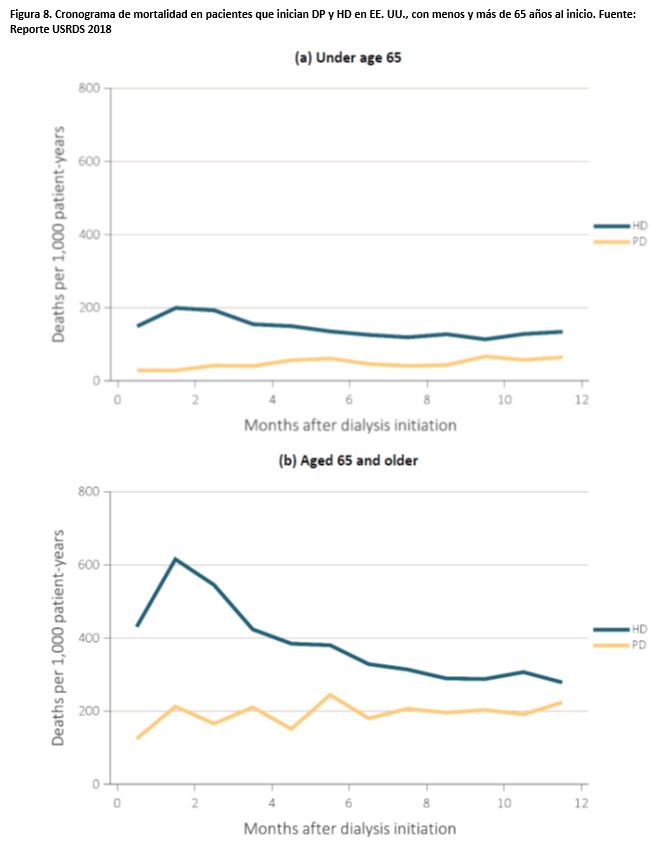
a. Los primeros meses de tratamiento con HD asocian una alta mortalidad, en gran medida relacionada con condiciones subóptimas de inicio. Este fenómeno no se produce (o lo hace en menor grado) en DP, una técnica que suele iniciarse de manera programada. (Figura 8).
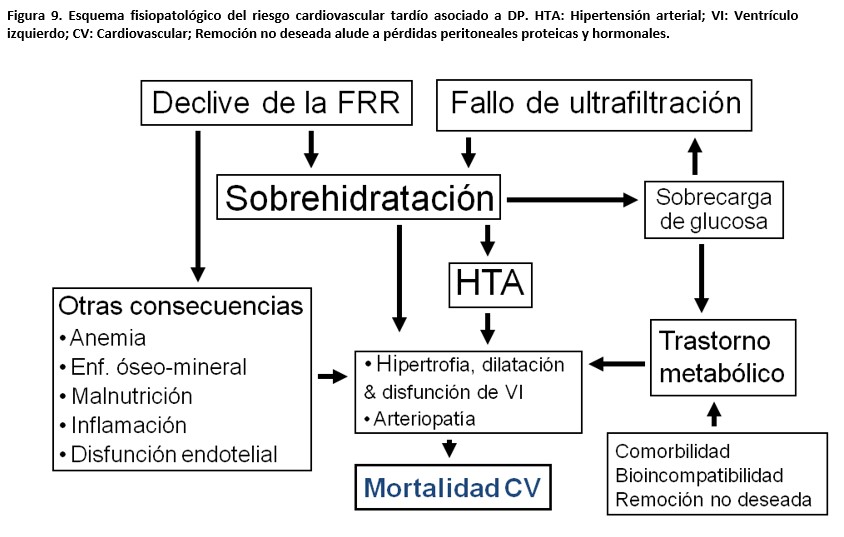
b. La pérdida progresiva de la función renal residual y de la capacidad de ultrafiltración pone en marcha una secuencia fisiopatológica que multiplica el riesgo tardío de mortalidad CV en DP [29](Figura 9). Esta secuencia no se produce o, al menos, no es aparentemente tan nociva, en pacientes tratados con HD.
2) Otro hecho que parece claro es que, si bien todas las modalidades de TSR van mejorando sus resultados, la DP ha avanzado más que la HD, en las últimas décadas. La consecuencia es que el período de ventaja de la DP sobre la HD ha pasado en ese período de menos de dos años a más de cuatro. En pacientes incidentes, la DP proporciona actualmente resultados que resisten incluso la comparación con la HDD frecuente.
3) Las diferencias en resultados de supervivencia en DP y HD podrían no ser transversales. La DP parece ofrecería su mayor rendimiento en pacientes de menor edad, no diabéticos ni comórbidos. En cambio, en los pacientes mayores de 65 años, diabéticos y con comorbilidad CV los resultados son más similares, o incluso muestran cierta ventaja de supervivencia en HD, aunque esta diferencia es menos aparente en los estudios más recientes. Un reciente estudio del Registro EE.UU. ha mostrado un riesgo claramente superior de muerte súbita en pacientes en HD, en relación a los tratados con DP [30].
4) A la hora de valorar los resultados de un estudio concreto, es esencial tener en cuenta su ámbito de procedencia. Por ejemplo, los estudios procedentes de EE.UU. suelen ser más favorables a la HD, y los europeos a menudo lo son a la DP. También hay que considerar los criterios de reclutamiento y análisis aplicados, que pueden influir mucho en los resultados obtenidos.
La relación dependiente de tiempo entre la supervivencia en DP y HD constituye la base principal de las estrategias de tratamiento integrado de la ERC [31] y otras relacionadas (DP primero, DP preferente, DP como puente al trasplante). Parece lógico planificar el tratamiento empezando por DP y pasado el tiempo, si no se ha podido acceder a un trasplante, considerar una transferencia planificada a HD (preferentemente HDD) si las circunstancias (pérdida de función renal residual, fallo de ultrafiltración, inadecuación de DP) lo hacen conveniente, para evitar la fase de mayor mortalidad tardía de la DP. Por el contrario, la DP tardía, emprendida después de un período en HD, parece asociar resultados claramente inferiores [31][32].
Factores de riesgo de mortalidad relacionados con la DP
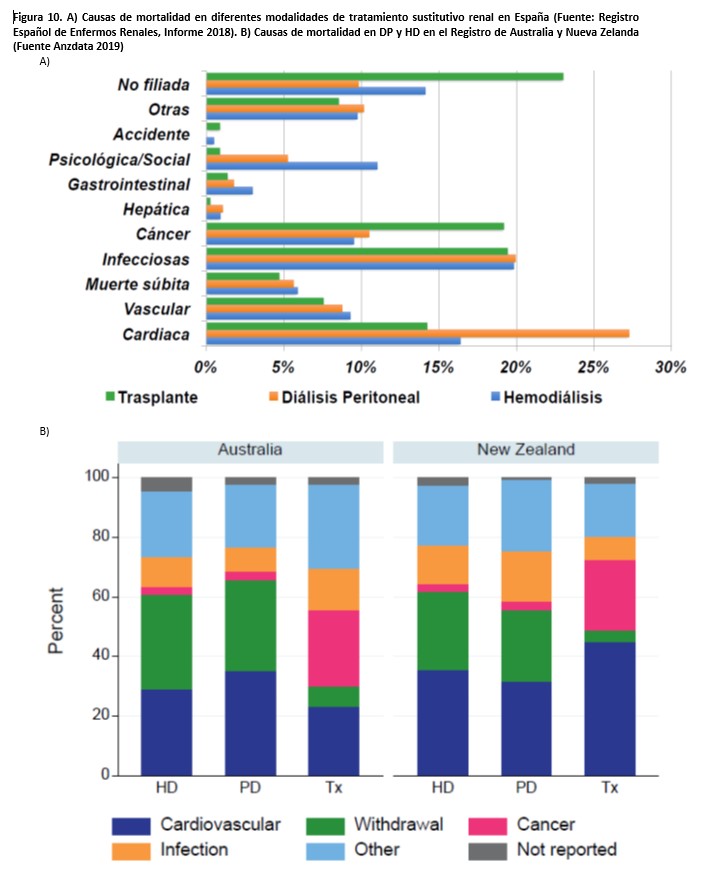
La enfermedad CV es la principal causa de mortalidad de los pacientes en DP en España, seguida por las infecciones (Figura 10). En otros entornos, la enfermedad CV es también la causa principal, pero la distribución es más variable, dependiendo en parte de la calidad y codificación en la recogida de datos. En algunos países, la retirada de TSR constituye ya una causa muy prominente de mortalidad [33], mientras que las infecciones van perdiendo peso (Figura 10). Es de destacar que el riesgo de mortalidad por abandono de TSR es hasta un 41% más bajo en pacientes en DP que en HD [33].
Aunque no es objetivo de esta revisión analizar la miríada de potenciales factores de riesgo de mortalidad descritos en pacientes en DP, conviene revisar brevemente el posible efecto de factores relacionados con la propia técnica sobre los resultados de la misma. Existe cierta controversia sobre la relación entre el transporte peritoneal de solutos y la supervivencia. El ya clásico metaanálisis de Brimble et al [34], que sugería un alto riesgo de mortalidad en los transportadores rápidos, fue muy criticado en su día por incluir pacientes prevalentes en el análisis, y sus datos podrían estar desfasados, tras los cambios en las dos últimas décadas. Un gran estudio de registro procedente de EE.UU. [35] ha sido incapaz de reproducir esta asociación en pacientes incidentes más recientes. El mismo estudio no detectó relación entre la capacidad de ultrafiltración (que se asocia, pero solo parcialmente, al tipo de transporte) y el pronóstico vital. En cambio, una baja ultrafiltración en el entorno clínico ha sido identificada como factor de riesgo de mortalidad por algunos [36][37], pero no todos [38] los estudios. Por otra parte, existen pocas dudas sobre la escasa correlación entre depuración de moléculas pequeñas y pronóstico en DP. El estudio CANUSA [39] despertó importantes inquietudes en este aspecto, pero posteriores análisis [38] y dos ensayos aleatorizados [40][41] mostraron que solo valores muy bajos (menos de 1,7) de Kt/V de urea pueden conllevar un peor pronóstico. En cambio, existe más consenso sobre la relevancia pronóstica de la función renal residual al inicio de DP [42] y su ritmo de declive durante el seguimiento [43].
No existe evidencia de un beneficio claro de las soluciones de DP bajas en productos de degradación de la glucosa y tamponadas con bicarbonato sobre la supervivencia de los pacientes. Este beneficio ha sido objetivado por algunos estudios observacionales con datos de registro [44], pero no corroborado por ensayos aleatorizados [45][46] o metaanálisis [47]. Algo parecido puede decirse de la icodextrina, con una limitada evidencia observacional a favor de un efecto beneficioso sobre la supervivencia de los pacientes [48][49][50].
Una reciente revisión en profundidad de la literatura [51] fue sido incapaz de detectar un efecto diferencial claro sobre la supervivencia de los pacientes entre las modalidades manual y automatizada de DP, mientras que un estudio multicéntrico por escalas de propensión procedente de Brasil, sí detectó un riesgo de mortalidad un 44% más alto en pacientes en DP manual [52]. Esta relación podría no ser transversal, ya que la DP automatizada podría proporcionar ventajas a los transportadores rápidos [53]. Metaanálisis muy recientes ponen de manifiesto la escasa y, en gran medida, desfasada evidencia de calidad que permita comparar ambas modalidades [54].
Supervivencia de la técnica
¿Qué es el fallo de la técnica de DP?
La supervivencia de la técnica debería entenderse como la capacidad de retener al paciente en una modalidad de TSR sin que un problema relacionado con la misma obligue a buscar una terapia alternativa. El término no abarca, pues, cambios de modalidad con mejora evidente (trasplante renal), ni los debidos a decisiones personales o variaciones en las circunstancias del paciente que hacen más conveniente una modalidad alternativa. También es dudoso que se deban considerar como fallo de la técnica las transferencias programadas de modalidad que se produzcan en previsión de, pero no como consecuencia de complicaciones de la técnica (por ejemplo, algunos profesionales abogan por el paso sistemático a HD tras unos años en DP, para reducir el riesgo a largo plazo de peritonitis esclerosante). Estas circunstancias deben ser claramente diferenciadas, ya que el fallo de la técnica es una complicación indeseable, mientras que las transferencias de conveniencia o programadas deben ser entendidas como oportunidades de mejora y, por tanto, deseables (tratamiento integrado de la ERC). Por otra parte, es tradicional la controversia sobre si la mortalidad debe computarse como una forma de fallo de la técnica [55]. Aunque en sentido estricto lo sea, los autores son de la opinión de que la mortalidad es un evento de distinta naturaleza y perfil que la transferencia obligada a HD. Ante cualquier análisis de supervivencia de la técnica de DP, lo primero que ha de comprobar el lector es cómo tratan los autores esta cuestión, ya que los resultados esperados pueden diferir notablemente. En conjunto, el enfoque clásico, que agrupaba el abandono de DP por cualquier motivo, precisa revisión. De hecho, se han creado grupos de trabajo con el fin de sistematizar más racionalmente los resultados del tratamiento con DP [56].
Visión general
Aun teniendo en cuenta los matices del párrafo anterior, el fallo de la técnica constituye el gran talón de Aquiles de la DP en la actualidad. Entre un 13 y un 23% de los pacientes que inician DP han de ser transferidos a HD en el primer año, entre un 23 y un 37% en los dos primeros años, y más del 40% en los cinco primeros años [57][58][59][60][61]. En los registros españoles, las tasas acumuladas de fallo de la técnica se sitúan entre el 8 y el 14% al año, entre el 15 y el 24% a los 2 años, y entre el 42 y el 55% a los 5 años [62]. En el entorno de Australia y Nueva Zelanda, la tasa media de esta complicación es del 22% por año [63]. Estas tasas no admiten comparación seria con la HD, mucho más consistente en este aspecto [16][27]. Dos cuestiones relevantes agravan esta limitación de la DP:
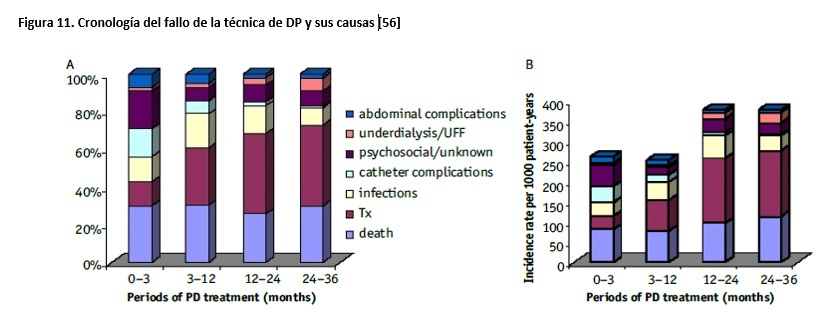
1) El fallo de la técnica tiende a concentrarse en las fases precoces del tratamiento, lo que multiplica su impacto negativo [64]. En el entorno del Registro Francés, un 6,3% del total de pacientes que iniciaron DP hubieron de ser transferidos a HD en los primeros 6 meses [65] mientras que, en Ontario (Canadá), un 25,5% de los pacientes que hubieron de ser transferidos a HD lo fueron en los 6 primeros meses, y 43,5% en el primer año [58]. El grupo NECOSAD ha reportado resultados similares [57](Figura 11).
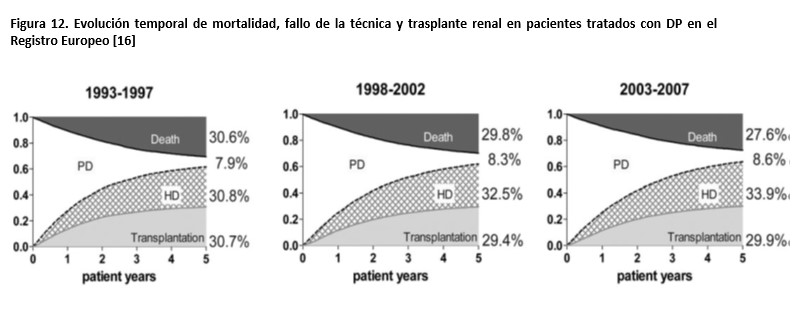
2) A diferencia de la supervivencia de los pacientes, la supervivencia de la técnica muestra grandes dificultades para progresar. Aunque algunos estudios recientes [63] han mostrado alguna mejoría (un 8% para pacientes incidentes entre 2004 y 2014), la impresión dominante es de cierto estancamiento [11][15][16](Figura 1) y (Figura 12). Esta percepción refleja una mejora insuficiente en las medidas de prevención de esta complicación.
Factores que condicionan el fallo de la técnica de DP
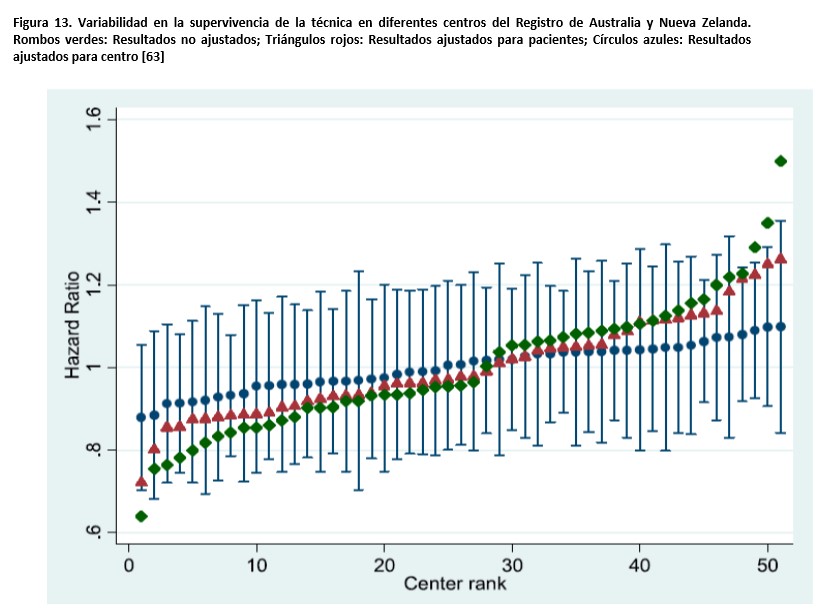
Los factores que condicionan el fallo de la técnica en DP se pueden clasificar como generales y específicos. Entre los primeros cabe destacar el problema que representa una adecuada selección de pacientes para la técnica (desarrollado en otro capítulo). Una mala identificación y categorización de las barreras para la DP tiene un indudable impacto negativo a la hora de mantener a los pacientes en la técnica [66]. Una adecuada información y educación prediálisis, con toma compartida de decisiones, debería tener un efecto positivo en los resultados de la DP, pero la evidencia al respecto es poco concluyente [67] aunque, en sentido contrario, el inicio no programado de DP asocia tasas relativamente elevadas de fallo de la técnica [68]. Esta aparente contradicción resalta, probablemente, las dificultades que conlleva predecir la trayectoria de un paciente determinado en DP. Otro factor general con aparente impacto en los resultados de la DP es el llamado efecto centro. Existe una amplia variabilidad en los resultados de centros de diferentes países e, incluso, dentro de áreas geográficas relativamente homogéneas [63] (Figura 13). Esta variabilidad tiene que ver con factores genéricos, como la propia experiencia de los centros, reflejada en el número de pacientes tratados [69] (Tabla 1), pero también con la implantación de procedimientos reglados orientados a prevenir y manejar los factores que conducen al fallo de la técnica [64][65][70]. El hecho de que el entorno Anzdata sea el único en el mundo desarrollado que ha mostrado clara mejoría en la supervivencia de la técnica [63] se ha relacionado con la aplicación sistemática de estrategias de control continuo de la calidad.
Otra forma de abordar el fallo de la técnica es por causas específicas. Éstas se pueden clasificar en cinco tipos básicos:
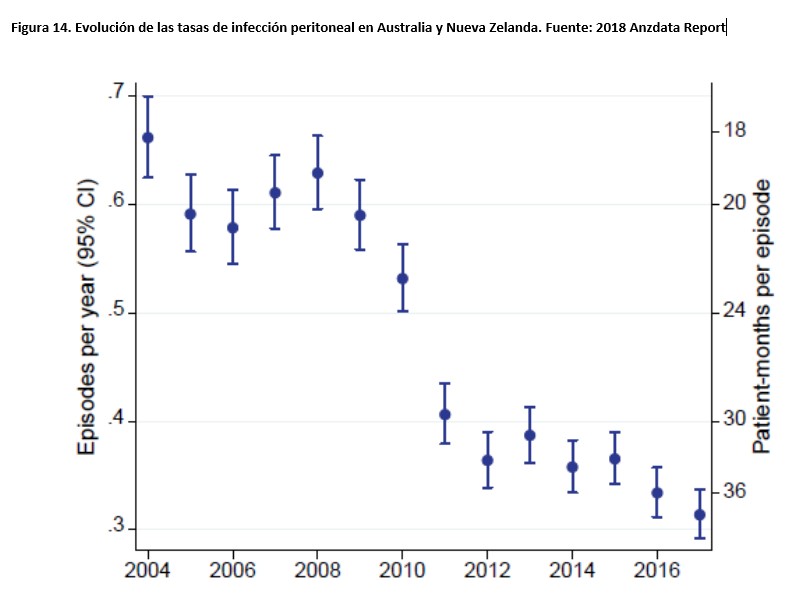
1) Infecciones peritoneales. Tras una mejora radical en los primeros años 90, las tasas de infección peritoneal han seguido una tendencia descendente más lenta [60][62]. Solamente en el ámbito Anzdata se ha registrado un fuerte descenso de incidencia en la última década (Figura 14), probablemente por las causas antes mencionadas. En consecuencia, las infecciones peritoneales siguen causando un 25-30% de los casos de fallo puro de la técnica [50][57][64][71], y son responsables de más del 50% de los casos en algunos países [12]. Las medidas de prevención y manejo eficaz de las infecciones peritoneales se revisan en otro capítulo.
2) Inadecuación de DP. Aunque los registros multicéntricos citan a este factor como causa del 15-25% de los fallos de la técnica [63], la dosis de DP no parece influir directamente en esta complicación [72][73]. Sin embargo, la evidente asociación entre función renal residual de inicio [72] y su ritmo de declive [43][74] y la supervivencia de la técnica sugiere, en sentido contrario, la dependencia de la depuración renal para alcanzar una DP adecuada en una gran proporción de pacientes. La prevención del fallo de la técnica por inadecuación se basa en la preservación de la función renal residual y en alcanzar un equilibrio entre dosis suficientes de diálisis y pautas que permitan mantener el estilo de vida de los pacientes. Otro aspecto relevante de esta cuestión se refiere a la importancia de fomentar la adherencia a la prescripción, como método de optimizar la adecuación. En este sentido, análisis recientes han mostrado que la monitorización remota tiene un efecto positivo sobre el riesgo de eventos adversos, la supervivencia de la técnica e, incluso, la mortalidad [75][76].
3) El fallo de membrana peritoneal se puede manifestar de diferentes maneras, pero la ultrafiltración insuficiente es el rasgo que con más frecuencia impacta en los resultados de la DP. Aunque existe una fracción de pacientes con ultrafiltración insuficiente desde el inicio de la terapia, este trastorno es reversible en la mayoría de los casos, y se produce en un entorno de función renal residual significativa, por lo que apenas afecta a los resultados clínicos [35][47]. En cambio, el fallo adquirido de ultrafiltración tiende a ser progresivo, y genera tanto mortalidad como necesidad de transferencia a HD [34]. Sin embargo, su aparición es relativamente tardía y, por ello, tiene menos presencia en las tasas de fallo de la técnica (en torno al 5-6% de los casos), desde una perspectiva epidemiológica.
Como es de esperar, en pacientes anúricos la baja capacidad de ultrafiltración tiene un impacto más nítido en la supervivencia de la técnica [77]. Las medidas que mejoran la ultrafiltración en estos pacientes, como el uso de icodextrina, pueden prevenir el fallo de la técnica, como han mostrado estudios observacionales [48] y un pequeño ensayo aleatorizado [78]. En cambio, ni las soluciones biocompatibles [44][45] ni la DP automatizada [52][53][71][72] han mostrado efectos positivos, en este aspecto.
4) Las complicaciones técnicas y abdominales (esencialmente fugas de dializado, malfunción de catéter, hernias y cirugía abdominal) causan en torno al 15-20% de los fallos de la técnica [63] pero, dada su aparición relativamente precoz, tienen un gran impacto en los resultados. Así, en el registro Anzdata representan un 35% de los fallos de la técnica en el primer año (http://www.anzdata.org.au/anzdata/AnzdataReport/41streport/c05_peritoneal_2 017_v2.0_20190526.pdf). La prevención y manejo de estas complicaciones se tratan en otro capítulo.
5) Existe un quinto grupo, mal categorizado y definido, de causas de fallo de la técnica, que se designan de diferentes maneras: causas sociales, psicosociales, miscelánea, etc… Este grupo representa en torno a un 25% de los casos [71], y más del 50% en el caso de los registros españoles [62]. Al igual que las complicaciones técnicas, estos casos se tienden a agrupar en el primer año de tratamiento [57][58][65], lo que multiplica su influencia en los resultados de la DP y refleja, al menos parcialmente, errores en la selección de pacientes (mala identificación o categorización de barreras). Las nuevas estrategias de prescripción de DP, más orientadas a mantener el estilo de vida y con menos énfasis en la eficacia depurativa, podrían contribuir a mejorar este problema [81]. En este sentido, no hay evidencia de que las estrategias de prescripción incremental tengan efectos negativos sobre la supervivencia de pacientes o técnica [82].
Fallo precoz de la técnica de DP
Como ya se ha mencionado, el fallo precoz de la técnica de DP constituye un problema de gran relevancia específica [64]. Es de resaltar que el espectro de causas de transferencia indeseada a HD varía con el tiempo de permanencia en DP [57][58][59][65][71][83]. En general, las causas de fallo precoz de la técnica incluyen problemas técnicos (fugas, malfunción de catéter), complicaciones abdominales y las antes mencionadas razones psicosociales/misceláneas. Las infecciones peritoneales constituyen una amenaza permanente para la técnica, extendiéndose desde fases precoces y durante toda la evolución. En cambio, la inadecuación y la ultrafiltración insuficiente son menos habituales en los dos primeros años. Todas las causas de fallo precoz de la técnica tienen en común su carácter modificable o prevenible, es decir que actuaciones sistemáticas y organizadas sobre ellas tienen gran potencial de beneficio. En particular, un reciente estudio multicéntrico holandés ha identificado el uso de técnicas automatizadas de DP como el único predictor independiente de mayor supervivencia de la técnica en el primer año [61]. Estas actuaciones son objeto de atención específica en otros capítulos.
Calidad de vida
La calidad de vida de un paciente en diálisis depende, sobre todo, de sus condiciones generales de salud (edad y comorbilidad). El efecto que la modalidad de TSR pueda tener sobre este parámetro está necesariamente sesgado, ya que, en teoría, cada paciente elegirá la que más conveniente le resulte. En los últimos años se han publicado varias revisiones sistemáticas de estudios que analizan esta cuestión. Todas ellas coinciden en que las limitaciones metodológicas (incluyendo muestras pequeñas) dificultan la extracción de conclusiones sólidas. Los cuestionarios SF-36 han sido la herramienta más utilizada. Algunas revisiones [84] han sido incapaces de detectar diferencias consistentes. Otras [85][86][87] han detectado diferencias menores, globalmente más favorables a la DP, pero no en todos los parámetros analizados. En la revisión quizá más exhaustiva [86], la DP resultó superior en dimensiones cognitivas, emocionales, dolor, carga debida a la enfermedad renal, impacto en la vida diaria, vida sexual, finanzas y satisfacción general. Por el contrario, la HD en centro parecía ofrecer mejores dimensiones en salud general, calidad del sueño, percepción de apoyo de los profesionales, apoyo e interacción social, e imagen corporal. Se observaba una notable heterogeneidad al comparar las dimensiones física y social reflejando, probablemente, sesgos de selección poblacional. La revisión destacaba también la escasez de estudios comparativos de la calidad de vida en DP y HD domiciliaria. Un problema metodológico similar se produce cuando se compara la calidad de vida en DP manual y automatizada aunque, en este caso, un estudio aleatorizado (ya algo antiguo) otorgó un mejor perfil general a la segunda [88].
Una revisión sistemática reciente [89] no observó diferencias claras en el grado de sobrecarga y calidad de vida de cuidadores de pacientes en DP y HD. Por otra parte, la función renal residual [71], pero no la depuración por DP [72][90], se asocia con una mejor calidad de vida de los pacientes en DP.
Resultados generales de la DP en contextos específicos
En este apartado se mencionan, de manera muy esquemática, los resultados generales de la DP en algunos contextos específicos. No se analizan relaciones evidentes o ya comentadas (por ejemplo, asociación de diabetes o edad con mortalidad en DP, o comparaciones de supervivencia de la técnica en DP y HD).
Inicio no programado
Tres recientes metaanálisis [91][92][93] han mostrado tasas ajustadas de mortalidad comparables en pacientes con inicio programado o urgente de DP, mientras que un cuarto estudio [94] mostró un riesgo incrementado de mortalidad, en esta subpoblación. La incidencia global de complicaciones técnicas también fue similar, salvo por el caso de las fugas, que son claramente más frecuentes en pacientes con inicio urgente con DP. Las revisiones no aportaban información concluyente sobre el riesgo de fallo de la técnica, lo que sí hizo un análisis del Registro Francés de Diálisis Peritoneal, que mostró un riesgo de esta complicación un 35% más alto en caso de inicio no programado, con similares tasas de mortalidad [61].
Se ha planteado que los pacientes que inician DP o HD de manera no programada parecen presentar tasas similares de mortalidad [94]. Sin embargo, un reciente metaanálisis [96] ha indicado que el riesgo de mortalidad y de complicaciones técnicas puede ser inferior (y el de infecciones similar) en los pacientes que inician DP de forma no programada que en sus controles en HD. Otro metaanálisis [97] ha resaltado un menor riesgo de bacteriemias en los pacientes que inician DP de forma no programada, pero también el hecho de que la información comparativa disponible aún es insuficiente. Los pacientes que inician diálisis de forma urgente con DP presentan tasas de ingreso inferiores en un 24% a las de los que lo hacen con HD [98].
DP tras el fallo del trasplante renal
Al comparar los resultados de la DP en pacientes tras fallo del trasplante renal con los incidentes primarios, el Registro Francés [99] ha detectado similar supervivencia de los pacientes, pero un riesgo un 62% más alto de fallo de la técnica y un mayor riesgo de peritonitis en el grupo postrasplante. En cambio, los datos de los Registros de EE.UU. [100] y Australia-Nueva Zelanda [101] indican similar supervivencia de pacientes y técnica. De dos metaanálisis recientes, en un caso [102] no se detectaron diferencias en los marcadores pronósticos principales, mientras que otro [103] observó menor mortalidad y mayor probabilidad de retrasplante que en pacientes tratados con HD. Hay que destacar que los pacientes que inician DP tras fallo del trasplante son más jóvenes y menos comórbidos que sus controles incidentes primarios. Por el contrario, el declive acelerado de la función renal residual al retirar la inmunosupresión podría representar un factor de riesgo en la DP postrasplante [104].
Al comparar los resultados de DP y HD tras el fallo del trasplante renal, los datos del Registro Canadiense [105] indican similar supervivencia de los pacientes, mientras que los resultados del Registro de EE.UU. [106] reproducen los resultados generales comparados DP/HD: menor mortalidad precoz y mayor mortalidad tardía en DP, y similar mortalidad global.
DP asistida
La mayor experiencia con DP asistida en pacientes frágiles y ancianos procede de Francia y Dinamarca. Una reciente publicación conjunta [107] indica que estos pacientes presentan una supervivencia similar de la técnica, con mejores resultados si la asistencia es proporcionada por personal sanitario que por allegados, y similares resultados obtenidos con DP manual y automatizada. Como es de esperar, la supervivencia de estos pacientes es inferior a la de los que son capaces de autocuidado.
DP en diabéticos
Ya se ha comentado anteriormente que la presencia de diabetes puede modificar el riesgo relativo de mortalidad DP/HD, a favor de la HD, sobre todo en pacientes de mayor edad y más comórbidos. Por otra parte, la información disponible sobre el riesgo comparado de fallo de la técnica en diabéticos versus no diabéticos en DP no es consistente, ya que algunos estudios detectan una mayor incidencia de esta complicación [58][71], que no es observada por otros [16][60][67].
DP en ancianos
También se ha mencionado la mayor probabilidad de mortalidad en pacientes ancianos en DP que en HD, sobre todo en estudios procedentes de EE.UU. En relación al fallo de la técnica, la mayoría de los estudios indican un riesgo incrementado en ancianos [58][59][71][108], aunque algunos autores no detectan diferencia con no ancianos [60][109]. Esta cuestión ha sido objeto de una revisión extensa reciente [110], que ha mostrado resultados poco concluyentes.
Aunque el criterio no es unánime, se admite que los pacientes ancianos presentan un mayor riesgo de infección peritoneal que los no ancianos [108]. La presencia de deterioro cognitivo parece agravar el riesgo de infección y hospitalización, con un impacto menos claro en la mortalidad [111].
DP en pacientes con poliquistosis renal
Aunque algún estudio de registro ha mostrado peor supervivencia de la técnica de DP en pacientes poliquísticos [59], dos metaanálisis recientes indican mejor supervivencia de los pacientes, tasas similares de peritonitis, similar supervivencia de la técnica y mayor incidencia de hernias (con un riesgo relativo de 2,28) en estos pacientes [112][113].
DP en pacientes obesos
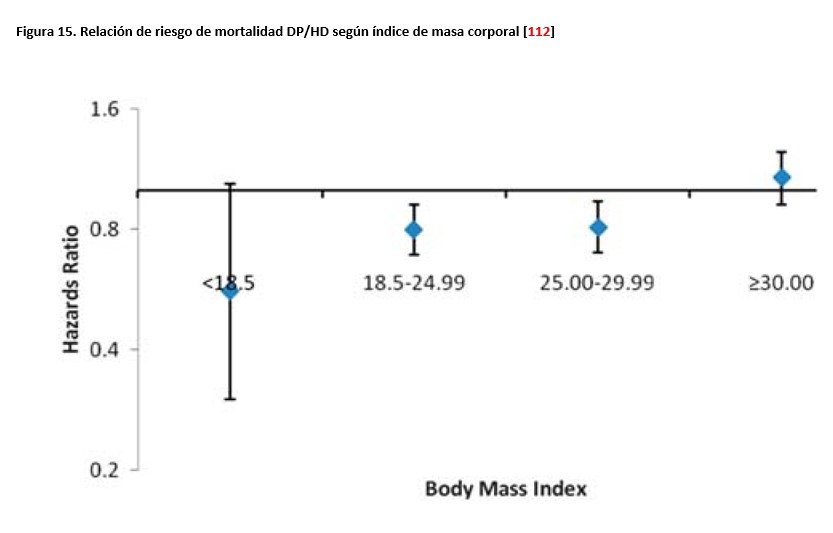
Como probable consecuencia de un fenómeno de epidemiología inversa, la mortalidad es menor en pacientes obesos que en no obesos bajo cualquier modalidad de TSR [114], aunque la mortalidad tardía podría ser similar a la de los no obesos [115]. También se ha indicado que los pacientes con grados más severos de obesidad (índice de masa corporal >35) podrían no tener el citado beneficio de supervivencia [116]. Asimismo, se ha sugerido que los resultados podrían ser algo mejores en obesos en HD que en DP y que, de hecho, la obesidad abroga los beneficios precoces de supervivencia que la DP ofrece sobre la HD [117] (Figura 15).
Los resultados de la DP al comparar la supervivencia de la técnica en obesos y no obesos son contradictorios. Algunos estudios no muestran diferencias [60][71], mientras que otros muestran peores resultados en obesos [106][116][118]. Se ha sugerido que la inadecuación es una causa particularmente frecuente de fallo de la técnica en obesos, lo que podría tener relación con un declive relativamente acelerado de la función renal residual, en estos pacientes [116].
DP en pacientes con hepatopatías crónicas y ascitis
Las enfermedades hepáticas son muy prevalentes en la población en diálisis, y asocian un alto riesgo de mortalidad y complicaciones durante el seguimiento [119]. Los estudios sobre los resultados de la DP en pacientes con cirrosis y/o ascitis se reducen a muestras pequeñas, que no permiten conclusiones firmes [120]. Existe el temor a que estos pacientes presenten un alto riesgo de infecciones, malnutrición (asociada a fuga peritoneal de proteínas) y complicaciones mecánicas (sobre todo fugas de dializado). Sin embargo, un reciente metaanálisis sugiere resultados generales de la DP comparables a los de controles en HD o pacientes en DP sin hepatopatía, salvo un riesgo moderadamente elevado de infecciones peritoneales e hipotensión arterial [121]. Por el contrario, la DP evita los riesgos de inestabilidad hemodinámica aguda y anticoagulación propios de la HD. El control del volumen intraperitoneal proporciona a menudo un importante grado de bienestar a los pacientes con ascitis a tensión [122]. La DP ha demostrado su viabilidad en pacientes con trasplante hepático bien seleccionados, con tasas de complicación muy aceptables [123].
Mensajes clave
• Existen grandes dificultades metodológicas para comparar la mortalidad en pacientes tratados con DP y HD, siendo notable la ausencia de estudios aleatorizados al respecto
• La mortalidad comparada DP-HD muestra importante variabilidad dependiendo, entre otros factores, del entorno geográfico y de la metodología de análisis
• El riesgo de mortalidad de los pacientes que inician DP o HD parece globalmente similar
• La expectativa de supervivencia de los pacientes que inician diálisis parece haber mejorado significativamente en las dos últimas décadas, pero lo ha hecho aparentemente en mayor medida en los pacientes tratados con DP que en los tratados con HD
• En pacientes incidentes en diálisis, la DP proporciona una ventaja inicial en la expectativa de supervivencia respecto a la HD. A partir del 3º a 5º año de tratamiento (según estudios y subgrupos de población) esta diferencia se va difuminando, para acabar haciéndose favorable a largo plazo a la HD
• La DP parece ofrecer sus mejores resultados, en términos de riesgo de mortalidad, en pacientes jóvenes no comórbidos, mientras que la HD ofrece resultados similares o algo superiores a la DP en ancianos, diabéticos y/o comórbidos
• La supervivencia de la técnica constituye, actualmente, el principal punto débil en la práctica de la DP, siendo claramente inferior a la proporcionada por la HD
• La incidencia de fallo de la técnica de DP muestra una tendencia en el tiempo menos favorable que la observada para la mortalidad de los pacientes tratados con esta modalidad de TSR
• El fallo de la técnica tiene su mayor incidencia en el primer año de tratamiento, lo que multiplica su impacto en los resultados generales de la DP
• Las estrategias sistemáticas orientadas a mejorar la calidad global tienen un gran potencial de impacto positivo sobre la supervivencia de la técnica de DP
• La calidad de vida en DP y HD depende más de las condiciones generales de salud de los pacientes que de la técnica de diálisis. Cuando la selección de modalidad se hace de manera correcta, la modalidad elegida será, previsiblemente, la que aporte más calidad de vida.
Figuras
Referencias bibliográficas
1
.
Foley RN, Parfrey PS, Sarnak MJ: Clinical epidemiology of cardiovascular disease in chronic kidney disease: Am J Kidney Dis 1998; 32 (supl. 3): S112-S119
http://www.ncbi.nlm.nih.gov/pubmed/?term=3%29%3A+S112-S119
2
.
Korevaar JC, Feith GW, Dekker FW, van Manen JG, Boeschoten EW, Bossuyt PM, Krediet RT: Effect of starting with hemodialysis compared with peritoneal dialysis in patients new on dialysis treatment: a randomized controlled trial. Kidney Int 2003; 64: 2222-2228
http://www.ncbi.nlm.nih.gov/pubmed/?term=Kidney+Int+2003%3B+64%3A+2222-2228
3
.
Vonesh EF, Snyder JJ, Foley RN, Collins AJ: Mortality studies comparing peritoneal dialysis and hemodialysis. What do they tell us? Kidney Int 2006; supl. 103: S3-S11
http://www.ncbi.nlm.nih.gov/pubmed/?term=103%3A+S3-S11
4
.
Vonesh EF, Snyder JJ, Foley RN, Collins AJ: The differential impact of risk factors of mortality in hemodialysis and peritoneal dialysis. Kidney Int 2004; 66: 2389-2401
http://www.ncbi.nlm.nih.gov/pubmed/?term=Kidney+Int+2004%3B+66%3A+2389-2401
5
.
Stack AG, Molony DA, Rahman NS, Dosekun A, Murthy B: Impact of dialysis modality on survival of new ESRD patients with congestive heart failure in the United States. Kidney Int 2003; 64: 1071-1079
http://www.ncbi.nlm.nih.gov/pubmed/?term=Kidney+Int+2003%3B+64%3A+1071-1079
6
.
Sens F, Schott-Pethelaz AM, Labeeuw M, Colin C, Villar E: Survival advantage of hemodialysis relative to peritoneal dialysis in patients with end-stage renal disease and congestive heart failure. Kidney Int 2011; 80: 970-977
http://www.ncbi.nlm.nih.gov/pubmed/?term=Kidney+Int+2011%3B+80%3A+970-977
7
.
Ganesh SK, Hulbert-Shearon T, Port FK, Eagle K, Stack AG: Mortality differences by dialysis modality among incident ESRD patients with and without coronary artery disease. J Am Soc Nephrol 2003; 14: 415-424
http://www.ncbi.nlm.nih.gov/pubmed/?term=J+Am+Soc+Nephrol+2003%3B+14%3A+415-424
8
.
Foley RN: Comparing the incomparable: Hemodialysis versus Peritoneal Dialysis in observational studies. Perit Dial Int 2004; 24: 217-221
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2004%3B+24%3A+217-221
9
.
Blake PG, Sun RS: Peritoneal Dialysis versus Hemodialysis. Time to end the debate? Nat Rev Nephrol 2011; 7: 308-310
http://www.ncbi.nlm.nih.gov/pubmed/?term=Time+to+end+the+debate%3F+Nat+Rev+Nephrol+2011%3B+7%3A+308-310
10
.
Ceretta ML, Noordzij M, Luxardo R, De Meester J, Abad Diez JM, Finne P, Heaf JG, Couchoud C, Kramar R, Collart F, Cases A, Palsson R, Reisæter AV, Rydell H, Massy ZA, Jager KJ, Kramer A. Changes in comorbidity pattern in patients starting renal replacement therapy in Europe ¿ Data from te ERA-EDTA Registry. Nephrol, Dial & transplant 2018; 33: 1794-1804
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nephrol%2C+Dial+%26+transplant+2018%3B+33%3A+1794-1804
11
.
Perl J, Wald R, Bargman JM, Na Y, Jassal SV, Jain AK, Moist L, Nessim SJ: Changes in patient and technique survival over time among incident peritoneal dialysis patients in Canada. Clin J Am Soc Nephrol 2012; 7: 1145-1154
http://www.ncbi.nlm.nih.gov/pubmed/?term=Clin+J+Am+Soc+Nephrol+2012%3B+7%3A+1145-1154
12
.
Moraes TP, Figueiredo AE, de Campos LG, Olandoski M, Barretti P, Pecoits-Filho R: Characterization of the BRAZPD II cohort and description of trends in peritoneal dialysis outcome across time periods. Perit Dial Int 2014; 34: 714-723
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2014%3B+34%3A+714-723
13
.
Mehrotra R, Chiu YW, Kalantar-Zadeh K, Bargman J, Vonesh E: Similar outcomes with hemodialysis and peritoneal dialysis in patients with end-stage renal disease. JAMA 2011; 171: 110-118
http://www.ncbi.nlm.nih.gov/pubmed/?term=JAMA+2011%3B+171%3A+110-118
14
.
Heaf GJ, Wehberg S: Relative Survival of Peritoneal Dialysis and Haemodialysis Patients: Effect of Cohort and Mode of Dialysis Initiation. PloS ONE 2014; 9: e90119
http://www.ncbi.nlm.nih.gov/pubmed/?term=PloS+ONE+2014%3B+9%3A+e90119
15
.
Marshall MR, Polkinghorne KR, Kerr PG, Agar JWM, Hawley CM, McDonald SP: Temporal Changes in Mortality Risk by Dialysis Modality in the Australian and New Zealand Dialysis Population. Am J Kidney Dis 2015; 66: 489-498
http://www.ncbi.nlm.nih.gov/pubmed/?term=Am+J+Kidney+Dis+2015%3B+66%3A+489-498
16
.
van de Luijtgaarden MWM, Jager KJ, Segelmark M, Pascual J, Collart F, Hemke AC, Remón C, Metcalfe W, Miguel A, Kramar R, AasarødK, Hanna AA, Krediet RT, Schön S, Ravani P, Caskey FJ, Couchoud C, Palsson R, Wanner C, Finne P, Noordzij M: Trends in dialysis modality choice and related patient survival in the ERA-EDTA Registry over a 20-year period. Nephrol, Dial, Transplant 2016; 31: 120-128
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nephrol%2C+Dial%2C+Transplant+2016%3B+31%3A+120-128
17
.
van de Luijtgaarden MW, Noordzij M, Stel VS, Ravani P, Jarraya F, Collart F, Schön S, Leivestad T, Puttinger H, Wanner C, Jager KJ: Effects of comorbid and demographic factors on dialysis modality choice and related patient survival in Europe. Nephrol, Dial & Transplant 2011; 26: 2940-2947
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nephrol%2C+Dial+%26+Transplant+2011%3B+26%3A+2940-2947
18
.
Lukowsky LR, Mehrotra R, Kheifets L, Arah OA, Nissenson AR, Kalantar-Zadeh K: Comparing mortality of peritoneal and hemodialysis patients in the first 2 years of dialysis therapy: a marginal structural model analysis. Clin J Am Soc Nephrol 2013; 8: 619-628
http://www.ncbi.nlm.nih.gov/pubmed/?term=Clin+J+Am+Soc+Nephrol+2013%3B+8%3A+619-628
19
.
Weinhandl ED, Foley RN, Gilbertson DT, Arneson TJ, Snyder JJ, Collins AJ: Propensity-matched mortality comparison of incident hemodialysis and peritoneal dialysis patients. J Am Soc Nephrol 2010; 21: 499-506
http://www.ncbi.nlm.nih.gov/pubmed/?term=J+Am+Soc+Nephrol+2010%3B+21%3A+499-506
20
.
Kumar VA, Sidell MA, Jones JP, Vonesh EF: Survival of propensity matched incident peritoneal and hemodialysis patients in a United States health care system. Kidney Int 2014; 86: 1016-1022
http://www.ncbi.nlm.nih.gov/pubmed/?term=Kidney+Int+2014%3B+86%3A+1016-1022
21
.
Perl J, Wald R, McFarlane P, Bargman JM, Vonesh E, Na Y, Jassal SV, Moist L: Hemodialysis Vascular Access Modifies the Association between Dialysis Modality and Survival. J Am Soc Nephrol 2011; 22: 1113-1121
http://www.ncbi.nlm.nih.gov/pubmed/?term=J+Am+Soc+Nephrol+2011%3B++22%3A+1113-1121
22
.
Quinn RR, Hux JE, Oliver MJ, Austin PC, Tonelli M, Laupacis A: Selection bias explains apparent differential mortality between dialysis modalities. J Am Soc Nephrol 2011; 22: 1534-1542
http://www.ncbi.nlm.nih.gov/pubmed/?term=J+Am+Soc+Nephrol+2011%3B+22%3A+1534-1542
23
.
Wong B, Ravani P, Oliver MJ, Holroyd-Leduc J, Venturato L, Garg AX, Quinn RR: Comparison of patients survival between hemodialysis and peritoneal dialysis among patients eligible for both modalities. Am J Kidney Dis 2017; 71: 344-351
http://www.ncbi.nlm.nih.gov/pubmed/?term=Am+J+Kidney+Dis+2017%3B+71%3A+344-351
24
.
Thiery A, Séverac F, Hannedouche T, Couchoud C, Do VH, Tiple A, Béchade C, Sauleau EA, Krummel T: Survival advantage of planned haemodialysis over peritoneal dialysis: a cohort study. Nephrol, Dial & Transplant 2018; 33: 1411-1419
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nephrol%2C+Dial+%26+Transplant+2018%3B+33%3A+1411-1419
25
.
Elsayed ME, Morris AD, Li X, Browne LD, Stack AG: Propensity score-matched mortality comparisons of peritoneal and in-centre hemodialysis: systematic review and metaanalysis. Nephrol, Dial & transplant 2020; 35: 2172-2182
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nephrol%2C+Dial+%26+transplant+2020%3B+35%3A+2172-2182
26
.
Nadeau-Fredette AC, Hawley CM, Pascoe EM, Chan CT, Clayton PA, Polkinghorne KR, Boudville N, Leblanc M, Johnson DW: An Incident Cohort Study Comparing Survival on Home Hemodialysis and Peritoneal Dialysis (Australia and New Zealand Dialysis and Transplantation Registry). Clin J Am Soc Nephrol 2015; 7: 1397-1407
http://www.ncbi.nlm.nih.gov/pubmed/?term=Clin+J+Am+Soc+Nephrol+2015%3B+7%3A+1397-1407
27
.
Weinhandl ED, Gilbertson DT, Collins AJ: Mortality, hospitalization, and technique failure in daily home hemodialysis and matched peritoneal dialysis patients: a matched cohort study. Am J Kidney Dis 2016: 67: 98-110
http://www.ncbi.nlm.nih.gov/pubmed/?term=Am+J+Kidney+Dis+2016%3A+67%3A+98-110
28
.
Bitar W, Helve J, Honkanen E, Rauta V, Haapio M, Finne P: WSimilar survival on home hemodialysis and automated peritoneal dialysis: an inception cohort study. Nephrol, Dial & Transplant 2021; doi: 10.1093/ndt/gfab233
http://www.ncbi.nlm.nih.gov/pubmed/?term=1093%2Fndt%2Fgfab233
29
.
Krediet RT, Balafa O: Cardiovascular risk in the peritoneal dialysios patient. Nat Rev Nephrol 2010; 6: 451-460
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nat+Rev+Nephrol+2010%3B+6%3A+451-460
30
.
Saran R, Robinson B, Abbott KC et al. US Renal Data System 2018 Annual Data Report: epidemiology of kidney disease in the United States. Am J Kidney Dis 2019; 73: A7¿A8
http://www.ncbi.nlm.nih.gov/pubmed/?term=Am+J+Kidney+Dis+2019%3B+73%3A+A7%E2%80%93A8
31
.
van Biesen W, Vanholder RC, Veys N, Dhondt A, Lameire NH: An evaluation of an integrative care approach for end-stage renal disease patients. J Am Soc Nephrol 2000; 11: 116-125
http://www.ncbi.nlm.nih.gov/pubmed/?term=J+Am+Soc+Nephrol+2000%3B+11%3A+116-125
32
.
Nguyen ANL, Kafle MP, Sud K, Lee VW: Predictors and outcomes of patients switching from maintenance hemodialysis to peritoneal dialysis in Australia and New Zealand: strengthening the argument for ¿peritoneal dialysis first¿ policy. Nephrology (Carlton) 2018; Oct 16. doi: 10.1111/nep.13512
http://www.ncbi.nlm.nih.gov/pubmed/?term=13512
33
.
Chan HW, Clayton PA, McDonald SP, Agar JW, Jose MD: Risk factors for dialysis withdrawal: An analysis of the Australia and New Zealand dialysis and transplant registry: 1999-2008. Clin J Am Soc Nephrol 2012; 7: 775-781
http://www.ncbi.nlm.nih.gov/pubmed/?term=Clin++J+Am+Soc+Nephrol+2012%3B+7%3A+775-781
34
.
Brimble KS, Walker M, Margetts PJ, Kundhal KK, Rabbat CG: Meta-analysis: peritoneal membrane transport, mortality, and technique failure in peritoneal dialysis. J Am Soc Nephrol 2006; 17: 2591-2598
http://www.ncbi.nlm.nih.gov/pubmed/?term=J+Am+Soc+Nephrol+2006%3B+17%3A+2591-2598
35
.
Mehrotra R, Ravel V, Streja E, Kuttykrishnan S, Adams SV, Katz R, Molnar MZ, Kalantar-Zadeh Z: Peritoneal Equilibration Test and Patient Outcomes. Clin J Am Soc Nephrol 2015; 10: 1990-2001
http://www.ncbi.nlm.nih.gov/pubmed/?term=Clin+J+Am+Soc+Nephrol+2015%3B+10%3A+1990-2001
36
.
Ates K, Nergizoglu C, Keven K, Sen A, Kutlay S, Erturk S, Duman N, Karatan O, Ertug AE: Effect of fluid and sodium removal on mortality in peritoneal dialysis patients. Kidney Int 2001; 60: 767-776
http://www.ncbi.nlm.nih.gov/pubmed/?term=Kidney+Int+2001%3B+60%3A+767-776
37
.
Brown EA, Davies SJ, Rutherford P, Meeuws F, Borras M, Riegel W, Divino Filho JC, Vonesh E, van Bree M: Survival of functionally anuric patients on automated peritoneal dialysis: The European APD outcome study. J Am Soc Nephrol 2003; 14: 2948-2957
http://www.ncbi.nlm.nih.gov/pubmed/?term=J+Am+Soc+Nephrol+2003%3B+14%3A+2948-2957
38
.
Bargman JM, Thorpe KE, Churchill DN: Relative contribution of residual renal function and renal clearance to adequacy of dialysis: a reanalysis of the CANUSA study. J Am Soc Nephrol 2001; 12: 2158-2162
http://www.ncbi.nlm.nih.gov/pubmed/?term=J+Am+Soc+Nephrol+2001%3B+12%3A+2158-2162
39
.
Churchill DN, Taylor DW, Keshaviah PR et al: Adequacy of dialysis and nutrition in Continuous Peritoneal Dialysis: Association with clinical outcomes. J Am Soc Nephrol 1996; 7: 198-207
http://www.ncbi.nlm.nih.gov/pubmed/?term=J+Am+Soc+Nephrol+1996%3B+7%3A+198-207
40
.
Paniagua R, Amato D, Vonesh E Correa-Rotter R, Ramos A, Moran J, Mujais S: Effects of increased peritoneal clearances on mortality rates in peritoneal dialysis: ADEMEX, a prospective, randomized, controlled trial. J Am Soc Nephrol 2002; 13: 1307-1320
http://www.ncbi.nlm.nih.gov/pubmed/?term=J+Am+Soc+Nephrol+2002%3B+13%3A+1307-1320
41
.
Lo WK, Ho YW, Li CS, Wong KS, Chan TM, Yu AWY, Ng FSK, Cheng IKP: Effect of Kt/V on survival and clinical outcome in CAPD in a randomized prospective study. Kidney Int 2003; 64: 649-656
http://www.ncbi.nlm.nih.gov/pubmed/?term=Kidney+Int+2003%3B+64%3A+649-656
42
.
Marrón B, Remón C, Pérez Fontán M, Quirós P, Ortiz A: Benefits of preserving residual renal function in peritoneal dialysis. Kidney Int 2008; 73: S42-S51
http://www.ncbi.nlm.nih.gov/pubmed/?term=Kidney+Int+2008%3B+73%3A+S42-S51
43
.
Pérez Fontán M, Remón Rodríguez C, da Cunha Naveira M, Borràs M, Rodríguez Suárez C, Quirós Ganga P, Sánchez Alvarez E, Rodríguez-Carmona A: Baseline residual kidney function and its ensuing rate of decline interact to predict mortality of Peritoneal Dialysis patients. PLoS ONE 2016; DOI:10.1371/journal.pone.0158696
http://www.ncbi.nlm.nih.gov/pubmed/?term=0158696
44
.
Han SH, Ahn SV, Yun JY, Tranaeus A0, Han DS: Mortality and Technique Failure in Peritoneal Dialysis Patients Using Advanced Peritoneal Dialysis Solutions. Am J Kidney Dis 2009; 54: 711-720
http://www.ncbi.nlm.nih.gov/pubmed/?term=Am+J+Kidney+Dis+2009%3B+54%3A+711-720
45
.
Srivastava S, Hildebrand S, Fan SLS: Long-term follow-up of patients randomized to biocompatible or conventional peritoneal dialysis solutions show no difference in peritonitis or technique survival. Kidney Int 2011; 80: 986-991
http://www.ncbi.nlm.nih.gov/pubmed/?term=Kidney+Int+2011%3B+80%3A+986-991
46
.
Johnson DW, Brown FG, Clarke M, Boudville N, Elias TJ, Foo MW, Jones B, Kulkarni H, Langham R, Ranganathan D, Schollum J, Suranyi M, Tan SH, Voss: Effects of biocompatible versus standard fluid on peritoneal dialysis outcomes. J Am Soc Nephrol 2012; 23: 1097-1107
http://www.ncbi.nlm.nih.gov/pubmed/?term=J+Am+Soc+Nephrol+2012%3B+23%3A+1097-1107
47
.
Htay H, Johnson DW, Badve SV, Craig JC, Strippoli GFM, Cho Y: Biocompatible dialysis fluids for peritoneal dialysis. Cochrane Database Syst Rev 2018; 10: CD 007554
http://www.ncbi.nlm.nih.gov/pubmed/?term=Cochrane+Database+Syst+Rev+2018%3B+10%3A+CD+007554
48
.
Han SH, Ahn SV, Yun JY, Tranaeus A0, Han DS: Effects of icodextrin on patient survival and technique success in patients undergoing peritoneal dialysis. Nephrol Dial & Transplant 2012; 27: 2044-2050
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nephrol+Dial+%26+Transplant+2012%3B+27%3A+2044-2050
49
.
Yang JY, Chen L, Peng YS, Chen YY, Huang JW, Hung KY: Icodextrin Is Associated with a Lower Mortality Rate in Peritoneal Dialysis Patients. Perit Dial Int 2019; 39: 252-260
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2019%3B+39%3A+252-260
50
.
Goossen K, Bekker M, Marshall MR, Buhn S, Brewing J, Firanek C et al: Icodextrin Versus Glucose Solutions for the Once-Daily Long Dwell in Peritoneal Dialysis: An Enriched Systematic Review and Meta-analysis of Randomized Controlled Trial. Am J Kidney Dis 2020; 75: 830-846
http://www.ncbi.nlm.nih.gov/pubmed/?term=Am+J+Kidney+Dis+2020%3B+75%3A+830-846
51
.
Bieber SD, Burkart J, Golper TA, Teitelbaum I, Mehrotra R: Comparative outcomes between continuous ambulatory and automated peritoneal dialysis: a narrative review. Am J Kidney Dis 2014; 63: 1027-1037
http://www.ncbi.nlm.nih.gov/pubmed/?term=Am+J+Kidney+Dis+2014%3B+63%3A+1027-1037
52
.
Beduschi GC, Figueiredo A. Olandoski M, Pecoits-Filho R, Barretti P, Proenca de Moraes T: Automated peritoneal dialysis is associated with better survival rates compared to continuous ambulatory peritoneal dialysis: A propensity score matching analysis. PloS One 2015; DOI:10.1371/journal.pone.0134047
http://www.ncbi.nlm.nih.gov/pubmed/?term=0134047
53
.
Johnson DW, Hawley CM, McDonald SP, Brown FG, Rosman JB, Wiggins KJ, Bannister Km, Badve SV: Superior survival of high transporters treated with automated versus continuous ambulatory peritoneal dialysis. Nephrol, Dial & Transplant 2010; 25: 1973-1979
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nephrol%2C+Dial+%26+Transplant+2010%3B+25%3A+1973-1979
54
.
Driehuis E, Eshuis M, Abrahams A, François K, Vernooij RWM: Automated peritoneal dialysis versus continuous ambulatory peritoneal dialysis for people with kidney failure (Review). Cochrane Database System Rev 2024; 9: CD006515
http://www.ncbi.nlm.nih.gov/pubmed/?term=Cochrane+Database+System+Rev+2024%3B+9%3A+CD006515
55
.
Elphick E, Holmes M, Tabinor M, Cho Y, Nguyen T, Harris T et al: Outcome measures for technique survival reported in peritoneal dialysis: A systematic review. Perit Dial Int 2022; 42: 279-287
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2022%3B+42%3A+279-287
56
.
Manera KE, Tong A, Craig JC, Brown EA, Brunier G, Dong J, Dunning T, Mehrotra R, Naicker S, Pecoits-Filho R, Perl J, Wang AY, Wilkie M, Howell M, Sautenet B, Evangelidis N, Shen JI, Johnson DW: Standardized Outcomes in Nephrology-Peritoneal Dialysis (SONG-PD): Study Protocol for Establishing a Core Outcome Set in PD. Petrit Dial Int 2017; 37: 639-647
http://www.ncbi.nlm.nih.gov/pubmed/?term=Petrit+Dial+Int+2017%3B+37%3A+639-647
57
.
Kolesnyk I, Dekker FW, Boeschoten EW, Krediet RT: Time dependent reasons for peritoneal dialysis technique failure and mortality. Perit Dial Int 2010; 30: 170-177
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2010%3B+30%3A+170-177
58
.
Chidambaram M, Bargman JM, Quinn RR, Austin PC, Hux JE, Laupacis A: Patient and physician predictors of peritoneal dialysis technique failure: a population based, retrospective cohort study. Perit Dial Int 2011; 31: 565-573
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2011%3B+31%3A+565-573
59
.
Kumar VA, Sidell MA, Yang WT, Jones JP: Predictors of peritonitis, hospital days, and technique survival for peritoneal dialysis patients in a managed care setting. Perit Dial Int 2014; 34: 171-178
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2014%3B+34%3A+171-178
60
.
Pulliam J, Li NC, Maddux F, Hakim R, Finkelstein FO, Lacson E: First year outcomes of incident peritoneal dialysis patients in the United States. Am J Kidney Dis 2014; 64: 761-769
http://www.ncbi.nlm.nih.gov/pubmed/?term=Am+J+Kidney+Dis+2014%3B+64%3A+761-769
61
.
Bonenkamp AA, van der Sluijs AE, Dekker FW, Struijk DG, de Fijter CWH, Vermeeren YM et al: Technique failure in peritoneal dialysis: Modifiable causes and patient-specific risk factors. Perit Dial Int 2022; DOI: 10.1177/08968608221077461
http://www.ncbi.nlm.nih.gov/pubmed/?term=1177%2F08968608221077461
62
.
Remón-Rodríguez C, Quirós-Ganga P, Portolés-Pérez J, Gómez-Roldán C, Miguel-Carrasco A , Borràs-Sans M, Rodríguez-Carmona A, Pérez-Fontán M, Sánchez-Álvarez E, Rodríguez Suárez C: Resultados del trabajo cooperativo de los registros españoles de diálisis peritoneal: análisis de 12 años de seguimiento. Nefrología 2014; 34: 18-33
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nefrolog%C3%ADa+2014%3B+34%3A+18-33
63
.
Htay H, Cho Y, Pascoe EM, Darssan D, Nadeau-Fredette AC, Hawley C, Clayton PA, Borlace M, Badve SV, Sud K, Boudville N, McDonald SP, Johnson DW: Multicenter registry analysis of center characteristics associated with technique failure in patients on incident peritoneal dialysis. Clin J Am Soc Nephrol 2017; 12: 1090-1099
http://www.ncbi.nlm.nih.gov/pubmed/?term=Clin+J+Am+Soc+Nephrol+2017%3B+12%3A+1090-1099
64
.
Cho Y, See EJ, Htay H, Hawley CM, Johnson DW: Early peritoneal dialysis technique failure: Review. Perit Dial Int 2018; 38: 319-327
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2018%3B+38%3A+319-327
65
.
Béchade C, Guittet L, Evans D, Verger C, Ryckelynck JP, Lobbedez T: Early failure in patients starting peritoneal dialysis: a competing risks approach. Nephrol, Dial & Transplant 2014; 29: 2127-2135
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nephrol%2C+Dial+%26+Transplant+2014%3B+29%3A+2127-2135
66
.
Blake PG, Quinn RR, Oliver MJ: Peritoneal Dialysis and the process of modality selection. Perit Dial Int 2013; 33: 233-241
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2013%3B+33%3A+233-241
67
.
Shen JI, Mitani AA, Saxena AB, Goldstein BA, Winkelmayer WC: Determinants of peritoneal dialysis technique failure in incident US patients. Perit Dial Int 2013; 33: 155-166
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2013%3B+33%3A+155-166
68
.
Lobbedez T, Verger C, Ryckelynck JP, Fabre E, Evans D: Outcome of the suboptimal dialysis starter on peritoneal dialysis. Report from the French Language Peritoneal Dialysis Registry. Nephrol, Dial & Transplant 2013; 28: 1276-1283
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nephrol%2C+Dial+%26+Transplant+2013%3B+28%3A+1276-1283
69
.
Pieper D, Mathes T, Marshall MR: A systematic review of the impact of center volume in dialysis. BMC Res Notes 2015; 8: 812
http://www.ncbi.nlm.nih.gov/pubmed/?term=BMC+Res+Notes+2015%3B+8%3A+812
70
.
Yu X, Mehrotra R, Yang X: Components of a successful peritoneal dialysis program. Sem Nephrol 2017; 37: 10-16
http://www.ncbi.nlm.nih.gov/pubmed/?term=Sem+Nephrol+2017%3B+37%3A+10-16
71
.
See EJ, Johnson DW, Hawley CM, Pascoe EM, Badve SV, Boudville N, Clayton PA, Sud K, Polkinghorne KR, Bolace M, Cho Y: Risk Predictors and Causes of Technique Failure within the First Year of Peritoneal Dialysis: An Australia and New Zealand Dialysis and Transplant Registry (ANZDATA) Study. Am J Kidney Dis 2017; 72: 188-197
http://www.ncbi.nlm.nih.gov/pubmed/?term=Am+J+Kidney+Dis+2017%3B+72%3A+188-197
72
.
Termorshuizen F, Korevaar JC, Dekker FW, van Manen JG, Boeschoten EW, Krediet RT: The Relative Importance of Residual Renal Function Compared With Peritoneal Clearance for Patient Survival and Quality of Life: An Analysis of the Netherlands Cooperative Study on the Adequacy of Dialysis (NECOSAD)-2. Am J Kidney Dis 2003; 41: 1293-1302
http://www.ncbi.nlm.nih.gov/pubmed/?term=Am+J+Kidney+Dis+2003%3B+41%3A+1293-1302
73
.
Jansen MAM, Termorshuizen F, Korevaar JC, Dekker FW, Boeschoten EW, Krediet RT: Predictors of survival in anuric peritoneal dialysis patients. KIndey Int 2005; 68: 1199-1205
http://www.ncbi.nlm.nih.gov/pubmed/?term=KIndey+Int+2005%3B+68%3A+1199-1205
74
.
Liao CT, Chen YM, Shiao CC, Hu FCX, Huang JW, Kao TW, Chuang HF, Hung KY, Wu KD, TsaiTJ: Rate of decline of residual renal function is associated with all-cause mortality and technique failure in patients on long-term peritoneal dialysis. Nephrol, Dial & Transplant 2009; 24: 2909-2914
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nephrol%2C+Dial+%26+Transplant+2009%3B+24%3A+2909-2914
75
.
Ali H, Mohamed MM, Fulop T, Hamer R: Outcomes of Remote Patient Monitoring in Peritoneal Dialysis: A Meta-Analysis and Review of Practical Implications for COVID-19 Epidemics. ASAIO J 2023; 69: e142-e148
http://www.ncbi.nlm.nih.gov/pubmed/?term=ASAIO+J+2023%3B+69%3A+e142-e148
76
.
Paniagua R, Ramos A, Ávila M, Ventura MJ, Nevarez-Sida A, Qureshi AR, Lindholm B: Remote monitoring of automated peritoneal dialysis reduces mortality, adverse events and hospitalizations: a cluster-randomized controlled trial. Clin Kidney J 2025; 40: 588-597
http://www.ncbi.nlm.nih.gov/pubmed/?term=Clin+Kidney+J+2025%3B+40%3A+588-597
77
.
Pérez Fontán M, Lopes DM, López Iglesias A, García Enríquez A, Rodríguez-Carmona A: Significado y manejo de una baja capacidad de ultrafiltración al inicio del tratamiento con diálisis peritoneal. Nefroplus 2017; 9: 11-20
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nefroplus+2017%3B+9%3A+11-20
78
.
Lin X, Lin A, Ni Z, Yao Q, Zhang W, Yan Y, Fang W, Gu W, Axelsson J, Qian J: Daily peritoneal ultrafiltration predicts patient and technique survival in anuric peritoneal dialysis patients. Nephrol, Dial & Transplant 2010; 25: 2322-2327
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nephrol%2C+Dial+%26+Transplant+2010%3B+25%3A+2322-2327
79
.
Takatori Y, Akagi S, Sugiyama H, Inoue J, Kojo S, Morinaga H, Nakao K, Wada J, Makino H: Icodextrin Increases Technique Survival Rate in Peritoneal Dialysis Patients with Diabetic Nephropathy by Improving Body Fluid Management: A Randomized Controlled Trial. Clin J Am Soc Nephrol 2011; 6: 1337-1344
http://www.ncbi.nlm.nih.gov/pubmed/?term=Clin+J+Am+Soc+Nephrol+2011%3B+6%3A+1337-1344
80
.
Mehrotra R, Chiu YW, Kalantar-Zadeh K, Vonesh E: The outcomes of continuous ambulatory and automated peritoneal dialysis are similar. Kidney Int 2009; 76: 97-107
http://www.ncbi.nlm.nih.gov/pubmed/?term=Kidney+Int+2009%3B+76%3A+97-107
81
.
Brown EA, Blake PG, Boudville N, Davies S, de Arteaga J, Dong J et al: International Society for Peritoneal Dialysis practice recommendations: Prescribing high-quality goal-directed Peritoneal Dialysis. Perit Dial Int 2020; 40: 244-253
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2020%3B+40%3A+244-253
82
.
Xu S, Wu W, Cheng J: Comparison of outcomes of incremental vs. standard peritoneal dialysis: a systematic review and meta-analysis. BMC Nephrol 2024, 25: 308
http://www.ncbi.nlm.nih.gov/pubmed/?term=BMC+Nephrol+2024%2C+25%3A+308
83
.
Descoeudres B, Koller MT, Garzoni D, Wolff T, Steiger J, Schaub S, Mayr N: Contribution of early failure to outcome on Peritoneal Dialysis. Perit Dial Int 2008; 28: 259-267
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2008%3B+28%3A+259-267
84
.
Zazzeroni L, Pasquinelli G, Nanni E, Cremonini V, Rubi I: Comparison of quality of life in patients undergoing hemodialysis and peritoneal dialysis. A systematic review and metaanalysis. Kidney Blood Press Res 2017; 42: 717-727
http://www.ncbi.nlm.nih.gov/pubmed/?term=Kidney+Blood+Press+Res+2017%3B+42%3A+717-727
85
.
Bonenkamp AA, van der Sluijn AE, Hoekstra T, Verhaar M, van Ittersum FJ, Abrahams AC, van Jaarsveld BC: Health-related quality of life in home dialysis patients compared to in-center hemodialysis patients: A systematic review and metaanalysis. Kidney Med 2020; 2: 139-154
http://www.ncbi.nlm.nih.gov/pubmed/?term=Kidney+Med+2020%3B+2%3A+139-154
86
.
Budhram B, Sinclair A, Komenda P, Severn M, Sood MM: A comparison of patient-reported outcome measures of quality of life by dialysis modality in the treatment of kidney failure: A systematic review. Can J Kidney Health 2020; 7: 1-17
http://www.ncbi.nlm.nih.gov/pubmed/?term=Can+J+Kidney+Health+2020%3B+7%3A+1-17
87
.
Chuasuwan A, Pooripussarakul S, Thakinstian A, Ingsathit A, Pattanaprateep O: Comparisons of quality of life between patients undergoing peritoneal dialysis and hemodialysis: a systematic review and metaanalysis. Health Quality Life Out 2020; 18: 191
http://www.ncbi.nlm.nih.gov/pubmed/?term=Health+Quality+Life+Out+2020%3B+18%3A+191
88
.
Bro S, Bjorner JB, Tofte-Jensen P, Klem S, Almtoft B, Danielsen H, Meincke M, Friedberg M, Feldt-Rasmussen B: A prospective, randomized multicenter study comparing APD and CAPD treatment. Perit Dial Int 1999; 19: 526-533
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+1999%3B+19%3A+526-533
89
.
Gilbertson EL, Krishnasamy R, Foote C, Kennard AL, Jardine MJ, Gray NA: Burden of Care and Quality of Life Among Caregivers for Adults Receiving Maintenance Dialysis: A Systematic Review. Am J Kidney Dis 2019; 73: 332-343
http://www.ncbi.nlm.nih.gov/pubmed/?term=Am+J+Kidney+Dis+2019%3B+73%3A+332-343
90
.
Paniagua R, Amato D, Vonesh E, Guo A, Mujais S: Health-related quality of life predicts outcomes but is not affected by peritoneal clearance: The ADEMEX trial. Kidney Int 2005; 67: 1093-1104
http://www.ncbi.nlm.nih.gov/pubmed/?term=Kidney+Int+2005%3B+67%3A+1093-1104
91
.
Zang XJ, Yang B, Du X, Mei CL: Urgent start peritoneal dialysis and patient outcomes. A systematic review and metaanalysis. Eur Rev Med Pharmacol Sci 2019; 23: 2158-2186
http://www.ncbi.nlm.nih.gov/pubmed/?term=Eur+Rev+Med+Pharmacol+Sci+2019%3B+23%3A+2158-2186
92
.
Htay H, Johnson DW, Craig JC, Teixeira-Pinto A, Hawley CM, Cho Y: Urgent-start peritoneal dialysis versus conventional start peritoneal dialysis for people with chronic kidney disease )review). Cochrane Database Syst Rev 2020; 12: CD012913
http://www.ncbi.nlm.nih.gov/pubmed/?term=Cochrane+Database+Syst+Rev+2020%3B+12%3A+CD012913
93
.
Xieyi G, Xiaohong T, Xiaofang W, Zi L: Urgent start peritoneal dialysis in chronic kidney disease patients: A systematic review and metaanalysis compared with planned peritoneal dialysis and with urgent-start hemodialysis. Perit Dial Int 2021; 41: 179-193
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2021%3B+41%3A+179-193
94
.
Xu Y, Yang W: Comparison of Unplanned/Urgent-Start Versus Conventional-Start Peritoneal Dialysis: A Systematic Review and Meta-Analysis. Sem Dial 2024; 37: 200-210
http://www.ncbi.nlm.nih.gov/pubmed/?term=Sem+Dial+2024%3B+37%3A+200-210
95
.
Koch M, Kohnle M, Trapp R, Haastert B, Rump LC, Aker S: Comparative outcome of acute unplanned peritoneal dialysis and hemodialysis. Nephrol, Dial & Transplant 2012; 27: 375-380
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nephrol%2C+Dial+%26+Transplant+2012%3B+27%3A+375-380
96
.
Ding X, Gao W, Guo Y, Cai Q, Bai Y: Comparison of mortality and complications between urgent-start peritoneal dialysis and urgent-start hemodialysis: A systematic review and metaanalysis. Sem Dial 2022; 35: 207-214
http://www.ncbi.nlm.nih.gov/pubmed/?term=Sem+Dial+2022%3B+35%3A+207-214
97
.
Htay H, Johnson DW, Craig JC, Teixeira-Pinto A, Hawley CM, Cho Y: Urgent-start peritoneal dialysis versus hemodialysis for people with chronic kidney disease )review). Cochrane Database Syst Rev 2021; 1: CD012899
http://www.ncbi.nlm.nih.gov/pubmed/?term=Cochrane+Database+Syst+Rev+2021%3B+1%3A+CD012899
98
.
Karpinsly S, Sibbel S, Cohen DE, Colson C, van Wyck DB, Ghaffari A et al: Urgent-start peritoneal dialysis: Association with outcomes. Perit Dial Int 2022, DOI: 10.1177/08968608221083781
http://www.ncbi.nlm.nih.gov/pubmed/?term=1177%2F08968608221083781
99
.
Benomar M, Vachey C, Lobbedez T, Henriques J, Ducloux D, Vernerey D, Courivaud C: Peritoneal dialysis after kidney transplant failure: a nationwide matched cohort study from the French Language Peritoneal Dialysis Registry. Nephrol, Dial & Transplant 2019; 34: 858-863
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nephrol%2C+Dial+%26+Transplant+2019%3B+34%3A+858-863
100
.
Mujais S, Story K: Patient and technique survival on peritoneal dialysis in patients with failed renal allograft: a case-control study. Kidney Int 2006; supl. 103: S133-S137
http://www.ncbi.nlm.nih.gov/pubmed/?term=103%3A+S133-S137
101
.
Badve SV, Hawley CM, McDonald SP, Mudge DW, Rosman JB, Brown FG, Johnson DW: Effect of previously failed kidney transplantation on peritoneal dialysis outcomes in the Australian and New Zealand patient populations. Nephrol, Dial & Transplant 2006; 21: 776-783
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nephrol%2C+Dial+%26+Transplant+2006%3B+21%3A+776-783
102
.
Meng X, Wu W, Shu S, Cheng Z: Comparison of outcomes of peritoneal dialysis between patients after failed kidney transplant and transplant-naïve patients: a meta-analysis of observational studies. Renal Fail 2021; 43: 696-708
http://www.ncbi.nlm.nih.gov/pubmed/?term=Renal+Fail+2021%3B++43%3A+696-708
103
.
Sun X , O''''Neill S, Noble H , Zeng J, Tuan SC , McKeaveney C: Outcomes of kidney replacement therapies after kidney transplant failure: A systematic review and meta-analysis. Transplant Rev 2024; 38: 100883
http://www.ncbi.nlm.nih.gov/pubmed/?term=Transplant+Rev+2024%3B+38%3A+100883
104
.
Pham PT, Everly M, Faravardeh A, Pham PC: Management of patients with a failed kidney transplant: Dialysis reinitiation, immunosuppression weaning, and transplantectomy. World J Nephrol 2015; 4: 148-159
http://www.ncbi.nlm.nih.gov/pubmed/?term=World+J+Nephrol+2015%3B+4%3A+148-159
105
.
Perl J, Hasan O, Bargman JM, Jiang D, Na Y, Gill JS, Jassal SV: Impact of dialysis on survival after kidney transplant failure. Clin J Am Soc Nephrol 2011; 6: 582-590
http://www.ncbi.nlm.nih.gov/pubmed/?term=Clin+J+Am+Soc+Nephrol+2011%3B+6%3A+582-590
106
.
Perl J, Dong J, Rose C, Jassal SV, Gill JS: Is dialysis modality a factor in the survival of patients initiating dialysis after kidney transplant failure?. Perit Dial Int 2013; 33: 618-628
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2013%3B+33%3A+618-628
107
.
Béchade C, Lobbedez T, Ivarsen P, Povlsen JV: Assisted Peritoneal Dialysis for Older People with End-Stage Renal Disease: The French and Danish Experience. Perit Dial Int 2015; 35: 663-666
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2015%3B+35%3A+663-666
108
.
Chan S, Cho Y, Koh YH, Boudville NC, Clayton PA, McDonald SP, Pascoe EM, Francis RS, Mudge DW, Borlace M, Badve SV, Sud K, Hawley CM, JohnsonDW: Association of socioeconomic position with technique failure and mortality in Australian non-indigenous peritoneal dialysis patients. Perit Dial Int 2017; 37: 397-406
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2017%3B+37%3A+397-406
109
.
Jiang C, Zheng Q: Outcomes of peritoneal dialysis in elderly versus non-elderly patients: A systematic review and metaanalysis. Plos One 2022; https://doi.org/10.1371/journal.pone.0263534
http://www.ncbi.nlm.nih.gov/pubmed/?term=0263534
110
.
Bieber SD, Mehrotra R: Patient and technique survival of older adults with ESRD treated with peritoneal dialysis. Perit Dial Int 2015; 35: 612-617
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2015%3B+35%3A+612-617
111
.
Aiumtrakul N, Thongprayoon C, Yingchoncharoen P, Wannaphut C, Wathanavasin W, Suppadungsuk S, Krisanapan P, Cheungpasitporn S: Addressing cognitive impairment in peritoneal dialysis: a systematic review and meta-analysis of prevalence, risk factors, and outcomes. Clin Kidney J 2024; 17: 1-17
http://www.ncbi.nlm.nih.gov/pubmed/?term=Clin+Kidney+J+2024%3B+17%3A+1-17
112
.
Dupont V, Kanagaratnam L, Sigogne M, Bechade C, Lobbedez T, Portoles J, Rieu P, Drame M, Touré F: Outcome of polycystic kidney disease patients on peritoneal dialysis: Systematic review of literature and meta-analysis. PloS One 2018; e0196769.
http://www.ncbi.nlm.nih.gov/pubmed/?term=PloS+One+2018%3B+e0196769
113
.
Boonpheng B, Thongprayoon C, Wijarnpreecha K, Medaura J, Chebih FT, Cheungpasitporn W: Outcomes of patients with autosomal-dominant polycystic kidney disease on peritoneal dialysis: A meta-analysis. Nephrology (Carlton) 2019; 24: 638-646
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nephrology+%28Carlton%29+2019%3B+24%3A+638-646
114
.
Johansen KL, Young B, Kaysen GA, Chertow GM: Association of body size with outcomes among patients beginning dialysis. Am J Clin Nutr 2004; 80: 324-332
http://www.ncbi.nlm.nih.gov/pubmed/?term=Am+J+Clin+Nutr+2004%3B+80%3A+324-332
115
.
Ahmadi SF, Zahmatkesh G, Streja E, Mehrotra R, Rhee CM, Kovesdy CP, Gillen DL, Ahmadi E, Fonarow GC, Kalantar-Zadeh K: Association of body mass index with mortality in peritoneal dialysis patients: A systematic review and metaanalysis. Perit Dial Int 2016; 36: 315-325
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2016%3B+36%3A+315-325
116
.
Obi Y, Streja E, Mehrotra R, Rivara MB, Rhee CM, Soohoo M, Gillen DL, Lau WL, Kovesdy CP, Kalantar-Zadeh: Impact of Obesity on Modality Longevity, Residual Kidney Function, Peritonitis, and Survival Among Incident Peritoneal Dialysis Patients. Am J Kidney Dis 2018; 71: 802-813
http://www.ncbi.nlm.nih.gov/pubmed/?term=Am+J+Kidney+Dis+2018%3B+71%3A+802-813
117
.
Lievense H, Kalantar-Zadeh K, Lukowsky LR, Molnar MZ, Duong N, Nissenson A, Krishnan M, Krediet R, Mehrotra R: Relationship of body size and initial dialysis modality on subsequent transplantation, mortality and weight gain of ESRD patients. Nephrol, Dial & Transplant 2012; 27: 3631-3638
http://www.ncbi.nlm.nih.gov/pubmed/?term=Nephrol%2C+Dial+%26+Transplant+2012%3B+27%3A+3631-3638
118
.
McDonald SP, Collins JF, Johnson DW: Obesity is associated with worse Peritoneal Dialysis outcomes in the Australia and New Zealand patient population. J Am Soc Nephrol 2003; 14: 2894-2901
http://www.ncbi.nlm.nih.gov/pubmed/?term=J+Am+Soc+Nephrol+2003%3B+14%3A+2894-2901
119
.
Swift O, Sharma S, Ramanarayanan S, Umar H, Laws KR, Vilar E, Farrington K: Prevalence and outcomes of chronic liver disease in patients receiving dialysis: A systematic review and metaanalysis. Clin Kidney J 2022; 15: 747-757
http://www.ncbi.nlm.nih.gov/pubmed/?term=Clin+Kidney+J+2022%3B+15%3A+747-757
120
.
Khan S, Rosner MH: Peritoneal dialysis for patients with end-stage renal disease and liver cirrhosis. Perit Dial Int 2018; 38: 397-401
http://www.ncbi.nlm.nih.gov/pubmed/?term=Perit+Dial+Int+2018%3B+38%3A+397-401
121
.
Mekraksakit P, Suppadungsuk S, Thongprayoon C, Miao J, Leelaviwat N, Thongpiya J, Qureshi F, Craici IM, Cheungpasitporn W: Outcomes of peritoneal dialysis in cirrhosis: A systematic review and meta-analysis. Perit Dial Int 2024; 44: https://doi.org/10.1177/08968608241237401
http://www.ncbi.nlm.nih.gov/pubmed/?term=1177%2F08968608241237401
122
.
Rajora N, de Gregorio L, Saxena R. Peritoneal dialysis use in patients with ascites: A review. Am J Kidney Dis 2021; 78: 728-735
http://www.ncbi.nlm.nih.gov/pubmed/?term=Am+J+Kidney+Dis+2021%3B+78%3A+728-735
123
.
Cote JM, Ethier I, Cardinal H, Pepin MN: Peritoneal Dialysis after liver transplantation: A syustematic review. Canadian J Kidney health 2021; 8: 1-9
http://www.ncbi.nlm.nih.gov/pubmed/?term=Canadian+J+Kidney+health+2021%3B+8%3A+1-9