Crisis hipertensivas
Palabras clave
Crisis hipertensivas, Antihipertensivos, Disección aórtica, Encefalopatía hipertensiva, Ictus isquémico, Ictus hemorrágico, Hipertensión maligna
Introducción
El término crisis hipertensiva hace referencia a la elevación presumiblemente aguda y grave de la presión arterial (PA). Clásicamente, las crisis hipertensivas se dividen en urgencias y emergencias hipertensivas. Además, conviene diferenciar otras dos situaciones frecuentes en la práctica clínica que serían la hipertensión arterial (HTA) grave (grado 3, PA sistólica ≥180 mmHg o PA diastólica ≥110 mmHg) asintomática o mínimamente sintomática, y las falsas crisis hipertensivas por HTA reactiva. La primera de estas dos situaciones puede darse como primera manifestación de una HTA no diagnosticada hasta ese momento o como expresión de una HTA con mal control habitual.
Las urgencias hipertensivas se definen como situaciones de elevación aguda y grave de la PA sin lesión aguda de órgano diana. Por el contrario, las emergencias hipertensivas son situaciones de elevación aguda de la PA acompañada de aparición o agravamiento de lesión de órgano diana. Mientras que las urgencias hipertensivas no suponen un riesgo vital para el paciente, las emergencias hipertensivas sí pueden suponer un riego para la vida a corto plazo. Esta diferencia en el pronóstico inmediato determina un enfoque terapéutico diferente. Mientras que las urgencias hipertensivas pueden ser manejadas de manera ambulatoria, con medicación antihipertensiva oral y descenso progresivo de la PA, las emergencias hipertensivas requieren ingreso hospitalario con monitorización intensiva de las constantes vitales, reducción de la PA hasta niveles considerados seguros en un intervalo de tiempo corto y con medicación antihipertensiva endovenosa. Además, el espectro clínico de las emergencias hipertensivas es muy amplio y varía en función del órgano dañado (suele manifestarse como una disfunción aguda a nivel cardiovascular, cerebrovascular o renal) lo que hace necesario un enfoque diagnóstico sistematizado.
Conceptos básicos
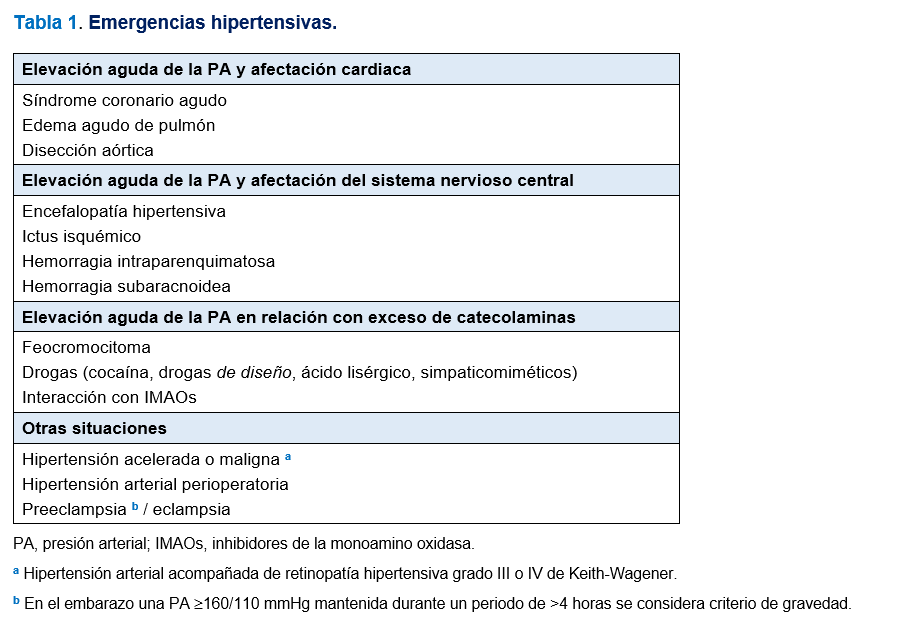
Las crisis hipertensivas son un problema frecuente en los servicios de urgencias médicas. Diferenciar las crisis hipertensivas entre urgencias y emergencias hipertensivas es básico pues, como se ha comentado, el riesgo vital para el paciente es drásticamente diferente. Las situaciones consideradas como emergencias hipertensivas se exponen en la (Tabla 1).
Aunque no existe un consenso sobre los valores de PA que definen a las urgencias y emergencias hipertensivas, las guías para el manejo de la HTA definen habitualmente las situaciones de urgencia y emergencias hipertensivas cuando la PA está por encima de 180/110-120 mmHg [1][2]. Sin embargo, existen situaciones en las que niveles de PA no tan elevados se pueden acompañar de lesión aguda de órgano diana con riesgo vital para el paciente [3]. En casos de disección aórtica, infarto agudo de miocardio, insuficiencia cardiaca aguda o en el embarazo, presentar una elevación aguda de la PA sin necesidad de superar el umbral de 180/110 mmHg puede suponer una amenaza vital contribuyendo a la progresión de la disección, al incremento del área de isquemia miocárdica o favorecer el desarrollo de edema agudo de pulmón, respectivamente. Además, se ha documentado que pacientes no hipertensos pueden experimentar daño de órgano diana con cifras menos elevadas que el paciente hipertenso al carecer de los mecanismos de adaptación vascular que éste ha desarrollado durante el transcurso de la enfermedad [4][5].
Epidemiología
Las primeras referencias en la literatura al daño producido por el aumento brusco de la PA son de Volhard y Fahr en 1914, y de Keith, Wagener y Keronohan en 1928 [6][7], que constataron la asociación entre la HTA grave con enfermedad renal con necrosis fibrinoide en las arteriolas renales y la aparición de retinopatía hipertensiva con papiledema, estableciendo el término de hipertensión maligna en base a la elevada mortalidad que presentaban los pacientes con este cuadro clínico.
Se ha descrito que en torno a un 10% de los pacientes que acuden a los servicios de urgencias hospitalarias presentan cifras de PA en el rango de crisis hipertensivas y que la incidencia de esta situación crece por encima del 10% anual [8][9]. Sin embargo, en una revisión sistemática reciente, se concluye que únicamente una pequeña parte de las elevaciones de la PA atendidas en los servicios de urgencias constituirían crisis hipertensivas verdaderas y que la prevalencia de las urgencias y emergencias hipertensivas se situaría en el 0,9 y 0,3%, respectivamente [10]. También se ha descrito que entre el 1% y el 2% de los pacientes hipertensos sufrirá una crisis hipertensiva en algún momento de su vida y que la probabilidad de presentar este cuadro es más elevada en casos con HTA secundaria que en casos con HTA esencial [10][11][12]. De hecho, una crisis hipertensiva constituye un criterio de sospecha de HTA secundaria particularmente en situaciones en las que no se detecta una causa desencadenante de la elevación aguda de la PA o en casos de crisis repetidas [13].
Factores desencadenantes
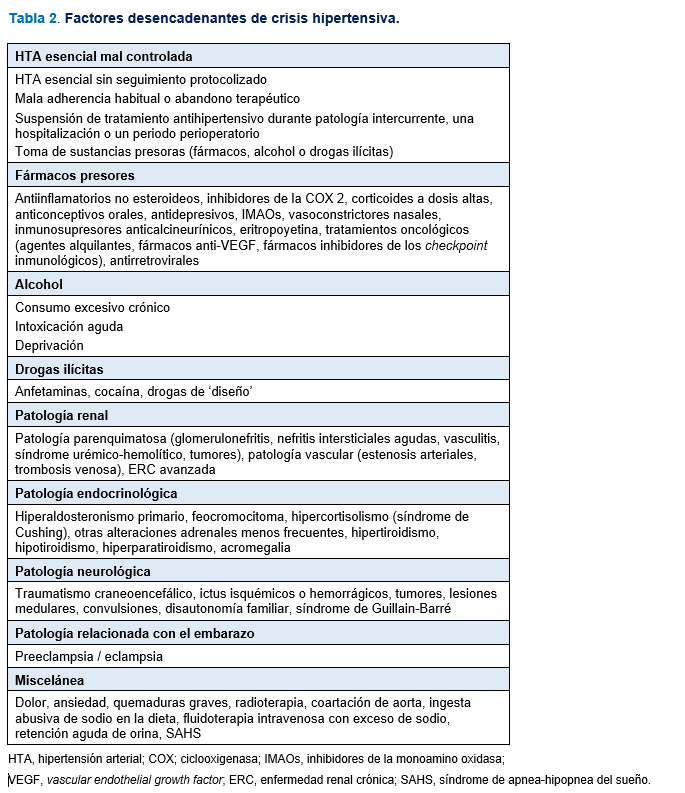
Las crisis hipertensivas se han relacionado con múltiples variables clínicas desencadenantes o favorecedoras. La situación probablemente más frecuente es la HTA esencial mal controlada en sentido amplio, desde el mal control habitual (se ha descrito un aumento del riesgo de crisis hipertensiva del 30% por cada 10 mmHg de falta de control), el abandono terapéutico o la incidencia de una causa presora. Además, se han asociado con un incremento del riesgo de crisis hipertensivas la edad avanzada, la obesidad, la presencia de daño vascular establecido y las distintas formas de HTA secundaria [14][15][16]. En la (Tabla 2) se exponen los principales factores desencadenantes de las urgencias y emergencias hipertensivas.
Generalidades del enfoque diagnóstico
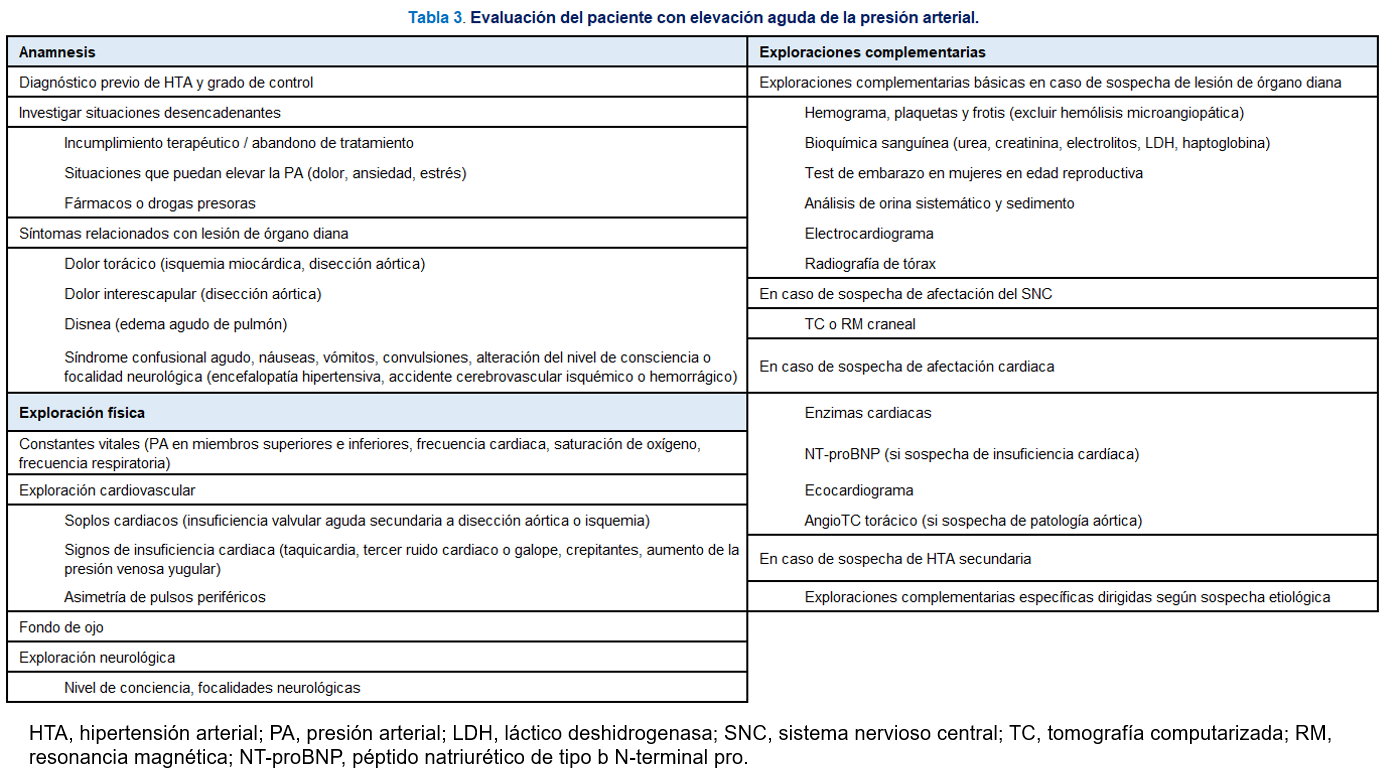
El enfoque diagnóstico del paciente que presenta una elevación aguda de la PA tiene dos objetivos fundamentales: 1) confirmar la elevación aguda de la PA, y 2) descartar o confirmar la existencia de lesión de órgano diana. Para ello, son relevantes los datos recogidos en la anamnesis, exploración física y los resultados de exploraciones complementarias (Tabla 3).
La anamnesis se dirigirá a recoger información sobre el diagnóstico previo de HTA y el grado de control, sobre otros factores de riesgo cardiovascular o antecedentes de enfermedad cardiovascular, a la detección de factores desencadenantes y de síntomas que pudieran indicar lesión de órgano diana. La información acerca del diagnóstico previo de HTA y el grado de control es relevante para diferenciar a los pacientes con HTA previa no adecuadamente controlada de aquellos pacientes con elevación aguda de la PA de novo [17][18]. Respecto a los posibles factores desencadenante, se investigará sobre situaciones que puedan elevar la PA de manera aguda y reversible, tales como el dolor, la ansiedad y los fármacos, tóxicos o drogas (Tabla 2). La anamnesis sobre sintomatología cardíaca, neurológica o vascular se dirigirá a la detección de lesión aguda de órgano diana (Tabla 3).
El objetivo de la exploración física es confirmar la elevación aguda de la PA y detectar signos que orienten hacia la presencia de lesión de órgano diana. Para ello es necesario medir la PA en miembros superiores e inferiores, para descartar asimetrías que pudieran sugerir la presencia de una disección aórtica, y realizar tomas repetidas tras un periodo de reposo, procurando realizar las medidas en un lugar lo más tranquilo posible. Se ha descrito que hasta un 30% de los pacientes pueden seguir presentando un descenso significativo de la PA tras 20-30 minutos de reposo [19]. Nunca se diagnosticará una crisis hipertensiva con una toma única de PA y, menos aún, se tomarán decisiones basadas en tomas aisladas.
Además, deben ser recogidas la frecuencia cardíaca, saturación de oxígeno y frecuencia respiratoria. La exploración cardiovascular se dirigirá a la detección de signos de insuficiencia cardíaca, soplos cardíacos, soplos o masas abdominales y asimetría de pulsos. La exploración del fondo de ojo es básica para la detección de retinopatía hipertensiva grave. Una retinopatía grado III-IV de Keith-Wagener establece el diagnóstico de HTA acelerada-maligna y se interpretará como lesión grave de órgano diana. La exploración del estado de consciencia y la búsqueda de focalidades neurológicas están orientadas a la detección de situaciones de emergencias hipertensivas con afectación del sistema nervioso central. La presencia de un nivel de consciencia reducido debería orientar el diagnóstico de encefalopatía hipertensiva, HTA acelerada-maligna o hemorragia intraparenquimatosa. La presencia de focalidades neurológicas orientará hacia un evento cerebrovascular agudo, isquémico o hemorrágico.
La indicación de exploraciones complementarias se orientará a confirmar o descartar una emergencia hipertensiva según los datos de la anamnesis y la exploración física. Por una parte, las exploraciones complementarias básicas en caso de sospecha de lesión de órgano diana deberían incluir un hemograma y un frotis de sangre periférica (en caso de sospecha de anemia microangiopática), bioquímica sanguínea con glucemia, función renal (urea y creatinina), iones (sodio y potasio), sistemático y sedimento urinario, electrocardiograma y radiografía de tórax. En función de la sospecha diagnóstica, se solicitará tomografía computarizada (TC) craneal (en caso de sospecha de afectación neurológica), y troponinas, ecocardiograma o angioTC torácico (en caso de sospecha de afectación cardíaca o patología del arco aórtico). En los casos de sospecha de HTA secundaria, se valorará el inicio del estudio con las exploraciones complementarias apropiadas [13].
Generalidades en el manejo de urgencias hipertensivas
Como se ha comentado, el tratamiento de las urgencias hipertensivas será, en principio, prudente y vía oral. El objetivo inicial será reducir la PA gradualmente por debajo de 160/100 mmHg (o un 25% con respecto a las cifras iniciales) en un intervalo de horas a días (idealmente no más de 48 horas). No se ha demostrado beneficio clínico con la reducción rápida de la PA en situaciones de elevación aguda de PA sin lesión de órgano diana, al menos en el corto-medio plazo de 1 a 6 meses [17][18].
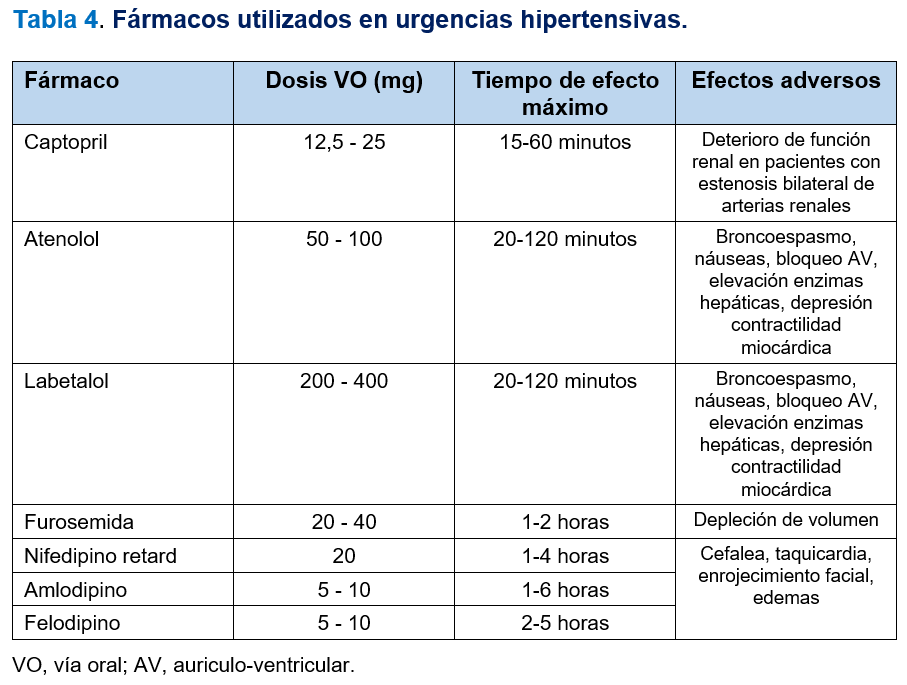
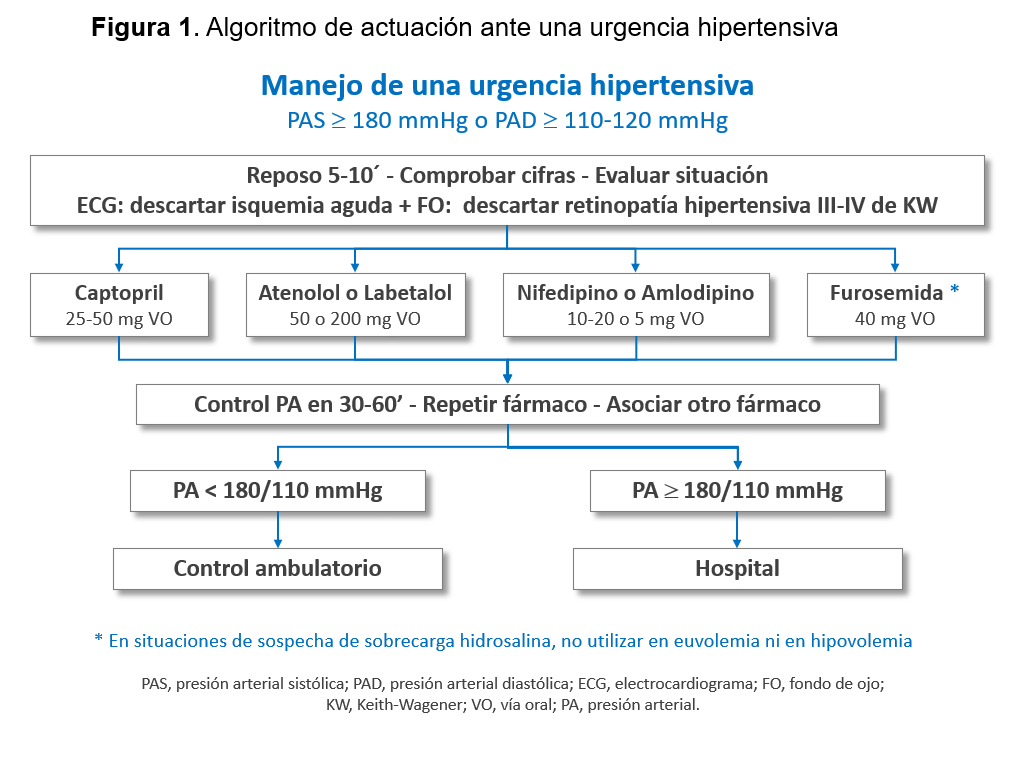
Se tratarán los posibles factores desencadenantes de la elevación aguda de la PA, como el dolor, estrés o ansiedad. Se ha descrito incluso que el efecto del reposo prolongado puede ocasionar un descenso de PA a corto plazo (horas) similar al del tratamiento farmacológico [19][20]. En caso de presencia de síntomas inespecíficos como cefalea o ansiedad se utilizarán fármacos antihipertensivos de vida media corta administrados por vía oral. Los fármacos más habitualmente utilizados son Captopril, Atenolol, Labetalol, Furosemida, Nifedipino o incluso Amlodipino (Tabla 4) [21]. No debe utilizarse la vía sublingual salvo en casos de disfagia grave, pues se han descrito episodios de caídas bruscas de la PA, particularmente con Nifedipino, que pueden inducir isquemia en órganos diana [22]. Habitualmente no es preciso el ingreso hospitalario para el manejo de las urgencias hipertensivas, siendo necesario un control ambulatorio inicial en un plazo corto de tiempo (días). En la (Figura 1) se propone un algoritmo de actuación ante una urgencia hipertensiva [23].
La relevancia del control y seguimiento médico posterior al episodio de urgencia hipertensiva estriba en alrededor del 65% de los pacientes que desarrollan este cuadro presentan HTA mal controlada a los 6 meses de seguimiento con el consiguiente empeoramiento en el pronóstico [24]. Se ha descrito que presentar urgencias hipertensivas, particularmente cuando se repiten, es un factor de peor pronóstico a medio-largo plazo [24][25][26][27][28]. Por ello, es particularmente trascendente que se protocolice el manejo de estos pacientes. En el caso de pacientes hipertensos conocidos previamente tratados se valorará incrementar la dosis de la medicación habitual o añadir otros fármacos antihipertensivos. En pacientes hipertensos conocidos con inadecuada adherencia al tratamiento antihipertensivo se reintroducirá la medicación antihipertensiva progresivamente y se reforzará el cumplimiento. En caso de pacientes sin antecedentes de HTA previa, se indicará el inicio del tratamiento antihipertensivo farmacológico salvo cuando el diagnóstico de HTA reactiva haya sido concluyente.
Generalidades en el manejo de las emergencias hipertensivas
Las emergencias hipertensivas suponen un riesgo vital para el paciente, por lo que es necesario el ingreso hospitalario y la monitorización intensiva de constantes vitales, junto con tratamiento endovenoso para la reducción rápida de PA hasta alcanzar un nivel seguro.
De manera general, las guías para el manejo de la HTA recomiendan reducir la PA un máximo de un 25% en la primera hora, seguido de reducción a 160/110-100 mmHg en las siguientes 2 a 6 horas y de búsqueda de la normalización en 24-48 horas [1][2][29]. Sin embargo, esta recomendación general debe individualizarse según las características del paciente y la situación de emergencia hipertensiva que presente, balanceando el riesgo asociado a tener la PA elevada con el riesgo de desencadenar fenómenos isquémicos por la reducción rápida de la PA. Así, los pacientes con una emergencia hipertensiva con lesión de órgano diana extracerebral (disección aórtica o edema agudo de pulmón) podrían beneficiarse de una reducción intensiva y rápida de la PA, mientras que, en el caso de pacientes con lesión cerebrovascular aguda, el objetivo de PA se debe alcanzar más lentamente, en un periodo de horas, con monitorización de la situación neurológica.
Asimismo, es preciso considerar tres conceptos fisiopatológicos con relevancia en el manejo de estos pacientes: 1) existencia de cambios en la pared vascular en relación con la presencia de HTA previa, 2) funcionamiento de los mecanismos de autorregulación de flujo sanguíneo cerebral y renal, y 3) fenómeno de natriuresis por presión. Por una parte, en pacientes con HTA de larga evolución e inadecuado control, el estrés mecánico sobre la pared vascular induce hipertrofia de la capa muscular, que puede condicionar una reducción del calibre del vaso, que predispone a eventos isquémicos en caso de reducción brusca de la PA. Por otra parte, la vasculatura cerebral y renal es capaz de autorregular el flujo sanguíneo de estos órganos. En situaciones de PA sistémica baja o alta se produce una vasodilatación o vasoconstricción, respectivamente, en la vascularización aferente de cerebro y riñón, de manera que se mantiene estable el flujo de perfusión tisular. En situaciones de emergencia hipertensiva, estos mecanismos autorreguladores del flujo de perfusión tisular pueden estar afectados, de manera que un descenso brusco de la PA se trasmite al interior del órgano diana, favoreciendo la isquemia tisular. Por último, en situaciones de HTA grave, se produce una natriuresis por presión que puede condicionar una hipovolemia efectiva, que en situaciones de vasodilatación intensa inducida por fármacos antihipertensivos puede acompañarse de una reducción brusca de la PA.
Por ello, en el momento de tomar decisiones sobre el objetivo de control de la PA en situaciones de emergencias hipertensivas es conveniente tener en cuenta estos factores que podrían estar relacionados con un descenso brusco de la presión de perfusión del órgano diana, así como las peculiaridades asociadas a la fisiopatología de la situación de emergencia hipertensiva que se presente [30].
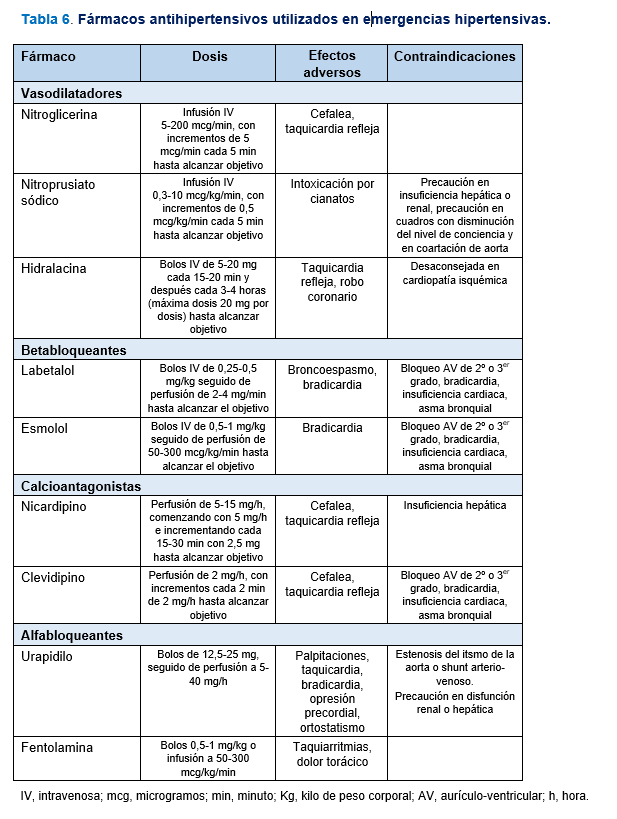
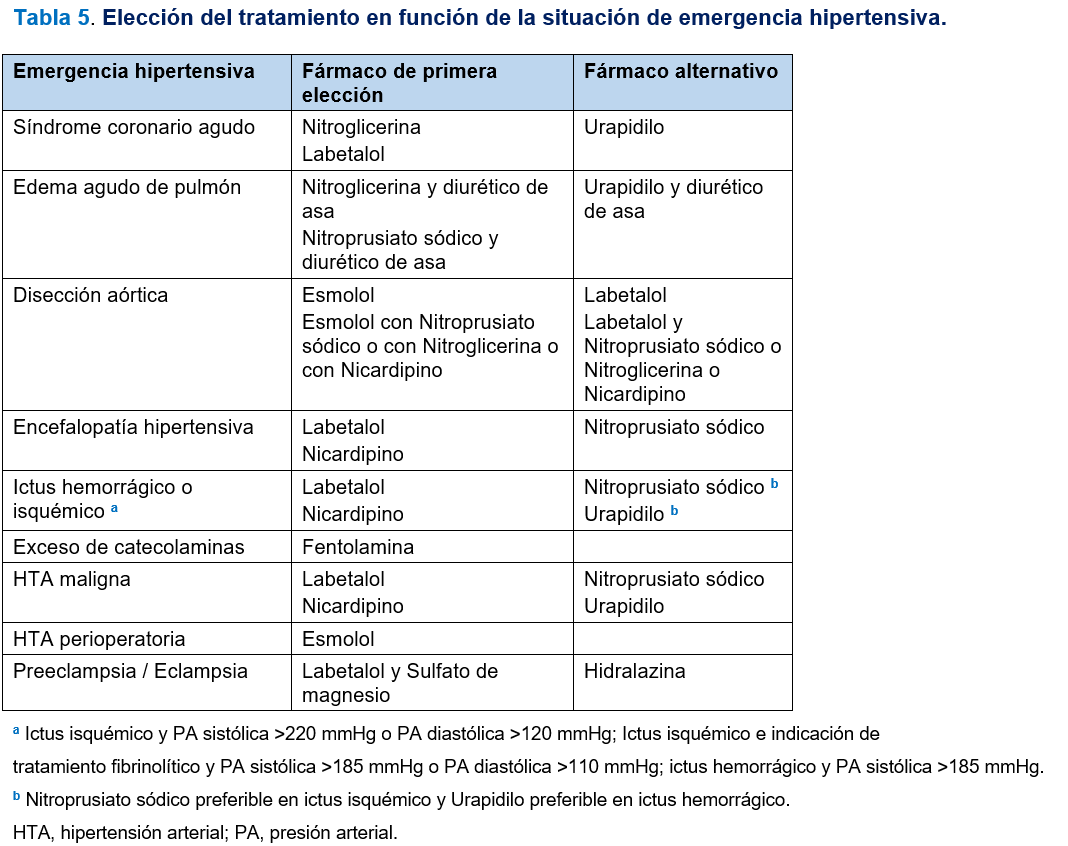
La elección del fármaco antihipertensivo se realizará en base a la situación de emergencia hipertensiva que se presente y las características del fármaco (Tabla 5) y (Tabla 6).
Particularidades del manejo de las emergencias hipertensivas
Cardiopatía isquémica
En emergencias hipertensivas con isquemia coronaria, el aumento de la post-carga ventricular por aumento de la PA sistémica condiciona un aumento de consumo de oxígeno miocárdico. Al estar reducido el aporte de oxígeno miocárdico en relación con la presencia de lesiones coronarias, el aumento de la demanda de oxígeno puede inducir un aumento del área de isquemia miocárdica. Por ello, el manejo de estas situaciones se basa en la reducción rápida de la post-carga en un intento de reducir el consumo de oxígeno miocárdico, recomendando la reducción rápida de la PA sistólica por debajo de 140 mmHg. Asimismo, se aconseja el empleo de fármacos que mejoren la perfusión miocárdica. El fármaco habitualmente empleado es la Nitroglicerina endovenosa en perfusión, con potente efecto vasodilatador periférico y coronario, reduciendo la post-carga y mejorando la perfusión miocárdica. En algunos casos se puede utilizar Nitroprusiato sódico en perfusión por su potente efecto vasodilatador periférico, pero, sin embargo, puede precipitar episodios de intoxicación por tiocianato y robo coronario (empeoramiento de la perfusión coronaria por intensa vasodilatación periférica). También pueden utilizarse betabloqueantes como Labetalol o Esmolol, con efecto cronotropo negativo, aunque no deberían ser usados en caso de existir insuficiencia cardíaca. Se debe tener precaución con el uso de calcioantagonistas dihidropiridínicos, debido a que podrían aumentar la demanda de oxígeno en relación con taquicardia. Otra alternativa es el Urapidilo [30][31].
Insuficiencia cardiaca / edema agudo de pulmón
En el caso de la emergencia hipertensiva con insuficiencia cardiaca, el aumento de la PA sistémica induce un aumento de la post-carga que favorece el acúmulo retrógrado de sangre y aumento de la congestión (agravado además por la retención hidrosalina por hiperactivación del sistema renina-angiotensina) y del edema pulmonar. Por ello, el manejo de estos pacientes debe basarse en la reducción rápida de la PA sistólica por debajo de 140 mmHg para mejorar el gasto cardíaco y la congestión pulmonar. Se ha descrito que una reducción de únicamente un 10-15% de la PA se asocia a mejoría sintomática [32]. Por el contrario, también se ha descrito que un descenso rápido excesivo (PA sistólica <120 mmHg) puede ocasionar efectos adversos [33].
Los fármacos habitualmente usados son los vasodilatadores arteriales y venosos como la Nitroglicerina endovenosa y el Nitroprusiato sódico que aumentan la capacitancia en el lecho pulmonar disminuyendo pre y postcarga. Como alternativas se han utilizado Urapidilo y Clevidipino [34]. Además, también tienen un papel fundamental el uso de oxigenoterapia, la Morfina (que disminuyen la activación simpática y la precarga) y los diuréticos de asa intravenosos (Furosemida) cuyo inicio precoz (antes de una hora) se asocia a un descenso de la mortalidad de un 60 % [35].
Disección aórtica
La disección de aorta es una de las complicaciones asociadas a la HTA más graves. En la disección aórtica, el estrés mecánico que soporta la pared del vaso en relación con la PA elevada o con una frecuencia cardiaca elevada favorece la progresión de la disección. El tratamiento es, en principio, quirúrgico. Mientras se prepara al paciente para la cirugía el tratamiento médico antihipertensivo es fundamental. El objetivo será reducir inmediatamente la PA sistólica <120 mmHg y mantener una frecuencia cardiaca <60 latidos por minuto. Los fármacos indicados son los betabloqueantes y los vasodilatadores potentes. Se recomienda el uso de betabloqueantes intravenosos de acción rápida y dosificables (Labetalol o Esmolol) que deben ser iniciados en primer lugar para controlar la frecuencia cardiaca y contrarrestar la posible taquicardia refleja inducida por los vasodilatadores. En pacientes asmáticos con contraindicación de betabloqueantes se pueden usar calcioantagonistas no dihidropiridínicos como alternativa. La combinación de un betabloqueante con un vasodilatador potente (Nitroprusiato sódico o Nitroglicerina) y el tratamiento del dolor suelen ser necesarios para conseguir el objetivo de control de la PA. En el tratamiento de la emergencia hipertensiva asociada a disección de aorta está indicada la monitorización intensiva de la PA y la frecuencia cardiaca para mantenerlas en objetivos. Asimismo, será necesaria la monitorización neurológica dada la posibilidad de afectación de la salida de las arterias carótidas en el arco aórtico que pudieran comprometer la perfusión cerebral en relación con la reducción de PA [36][37].
Encefalopatía hipertensiva
La encefalopatía hipertensiva es consecuencia de la pérdida aguda de los mecanismos de autorregulación de la perfusión cerebral. El estrés excesivo sobre la pared vascular genera disfunción endotelial, liberación de citoquinas inflamatorias y edema cerebral. La encefalopatía hipertensiva es un cuadro muy grave que se caracteriza por la disfunción neurológica asociada al incremento de la PA (típicamente PA sistólica >220 mmHg y PA diastólica >120 mmHg). Los pacientes sin antecedentes de HTA pueden presentar encefalopatía con niveles no tan elevados de PA. La presentación clínica incluye cefalea, letargia, síndrome confusional, delirio, convulsiones, disminución del nivel de conciencia, e incluso ceguera cortical. La encefalopatía hipertensiva es una de las principales causas de la leucoencefalopatia posterior reversible (PRES, posterior reversible encephalopathy síndrome) con lesiones de la materia blanca en la región parieto-occipital que revierten tras la reducción de la PA. La exploración neurológica será detallada para detectar signos de focalidad neurológica que sugieran una lesión isquémica localizada. La presencia de edema papilar asociada a alteraciones del estado mental es altamente sugestiva de encefalopatía hipertensiva. El tratamiento específico de la PA consiste en la reducción de la PA un 20-25% en la primera hora exceptuando los casos en los que se sospeche un evento isquémico cerebral. Se recomienda como tratamiento de primera línea el uso de Labetalol o calcioantagonistas no dihidropiridinicos. Como alternativa, por su rápido efecto, podría utilizarse Nitroprusiato con el riesgo potencial de incrementar la presión intracraneal. Por ello, algunos autores recomiendan preferentemente los betabloqueantes por su efecto mínimo sobre la perfusión cerebral que no incrementa la presión intracerebral [38][39].
Ictus isquémico
El ictus isquémico es una de las principales causas de discapacidad permanente en el mundo y presenta una incidencia creciente [40][41]. Aunque las cifras de PA elevadas pueden favorecer la aparición de eventos isquémicos cerebrales, siempre se considerará que la elevación de PA que se presenta en la fase aguda del ictus pueda ser un mecanismo de compensación para mantener la perfusión cerebral [42][43]. La interrupción aguda del flujo sanguíneo a zonas específicas cerebrales conlleva, en caso de no recuperarse rápidamente, la muerte del tejido cerebral y déficits neurológicos permanentes. Las alteraciones principales que subyacen en los ictus isquémicos son la presencia de lesiones ateroscleróticas que ocasionan oclusión de arterias intracraneales o la formación de émbolos (ateroembólicos y cardioembólicos).
El tratamiento de la fase aguda del ictus isquémico está orientado a mantener el flujo sanguíneo cerebral en las zonas afectadas, abordando el posible uso de técnicas de reperfusión, la identificación y tratamiento del daño concomitante de otros órganos y el control de la PA. La terapia trombolítica ha demostrado su mayor impacto beneficioso en aquellos sujetos que consulten antes de 4-5 horas desde la aparición de los síntomas. En relación con el control de la PA en la fase aguda, se recomienda la reducción de la PA por debajo de 185/110 mmHg antes de someter al paciente a intervenciones de revascularización para reducir el riesgo de complicaciones hemorrágicas. Tras la intervención y durante las primeras 24 horas, el objetivo de PA debe estar por debajo de 180/105 mmHg. En los casos en los que el sujeto no sea candidato a trombolisis ni presente lesión adicional en órgano diana no se ha observado beneficio en la reducción de la PA en las primeras 72 horas si la PA es inferior a 220/120 mmHg. Tras las primeras 72 horas de evolución, si las cifras de PA persisten por encima de 140/90 mmHg, se recomienda iniciar tratamiento antihipertensivo oral. El tratamiento farmacológico de las emergencias hipertensivas asociadas al ictus isquémico incluye el uso de betabloqueantes (Labetalol) por su escaso efecto sobre la perfusión cerebral y los calcioantagonistas no dihidropiridinicos (Nicardipino) por mejor perfil de seguridad sobre el descenso brusco y marcado de PA [1][2][44][45][46][47][48].
Ictus hemorrágico
La elevación de la PA durante la fase aguda del ictus hemorrágico es muy frecuente y se asocia con riesgo de expansión del hematoma, deterioro neurológico, mayor discapacidad residual y un mayor riesgo de muerte. En la actualidad, no existen unas recomendaciones precisas con respecto a las cifras de PA objetivo para este tipo de pacientes. Algunos estudios sugieren que la reducción inmediata de la PA por debajo de 140/90 mmHg no aporta beneficios en la recuperación o mortalidad a 3 meses, pero podría reducir la expansión del hematoma y mejorar la recuperación funcional. Las guías no recomiendan reducción inmediata de la presión PA en pacientes con hemorragia intracerebral aguda, salvo que existan valores de PA muy elevados. En pacientes con PA sistólica por encima de 220 mmHg, algunos datos publicados sugieren que la reducción de la PA en estos casos puede tener un efecto beneficioso en la recuperación funcional a los 3 meses, por lo que la reducción de la PA sistólica por debajo de 180 mmHg podría ser beneficiosa. Así, la reducción de la PA con tratamiento endovenoso debe ser considerada en pacientes con hemorragia intraparenquimatosa y PA sistólica superior a 220 mmHg [1][2][49][50].
Hipertensión arterial acelerada-maligna
La HTA acelerada-maligna es el cuadro de hipertensión grave, habitualmente con PA > 180/120 mmHg, con retinopatía con papiledema (definición clásica de HTA maligna), necrosis fibrinoide, hemorragias retinianas bilaterales en llama y exudados algodonosos. Puede acompañarse de insuficiencia renal, encefalopatía, insuficiencia cardiaca aguda y coagulación intravascular diseminada. Se ha descrito la presencia de microangiopatía trombótica en un 5-20% de los casos que puede revertir con el control de la HTA a diferencia de otros cuadros como el síndrome hemolítico urémico atípico o la púrpura trombótica trombocitopénica. La causa principal es la HTA esencial no controlada y muy evolucionada, pero hasta en un 40% de los casos puede detectarse HTA secundaria, habitualmente enfermedad renovascular o enfermedad renal parenquimatosa. Respecto al tratamiento, se recomienda la reducción rápida (horas) de la PA media en un 20-25%, con el uso preferencial de betabloqueantes (Labetalol), y de vasodilatadores (Nitroprusiato sódico) o Nicardipino como alternativa, por vía intravenosa. En la HTA maligna hay una hiperactividad especialmente marcada del sistema renina-angiotensina por lo que el uso de fármacos inhibidores de la enzima de conversión de la angiotensina (IECA) o de antagonistas de los receptores de la angiotensina II (ARA II) puede ocasionar descensos bruscos de la PA. Cuando se indiquen IECA o ARA II se iniciarán con dosis bajas [1][29][51][52][53].
Emergencias hipertensivas por exceso de catecolaminas
Las catecolaminas son agentes vasopresores por vasoconstricción periférica y efecto cronotropo positivo. El aumento agudo de la concentración de catecolaminas circulantes puede producir situaciones de emergencias hipertensivas en las que se pone en riesgo la vida del paciente. La situación clásica de emergencia hipertensiva con exceso de catecolaminas puede aparecer en pacientes con feocromocitoma, pero también en pacientes con ingesta de tóxicos o fármacos que aumenten la concentración de las catecolaminas. En el caso del feocromocitoma, el tratamiento definitivo es quirúrgico y las emergencias hipertensivas deben ser controladas usando alfa-bloqueantes (Fentolamina) en primera instancia. No se deben usar betabloqueantes sin haber alcanzado un bloqueo alfa completo, debido a que el bloqueo de los receptores beta-adrenérgicos puede aumentar el efecto vasoconstrictor por activación del receptor alfa-adrenérgico y aumentar la PA. Como tratamiento adicional se pueden usar vasodilatadores periféricos. En el caso de estado de activación simpática por tóxicos o fármacos, se recomienda la suspensión del agente y el uso de alfa-bloqueantes o vasodilatadores periféricos [29][54][55].
Hipertensión arterial perioperatoria
A pesar de que la crisis hipertensivas son frecuentes en los periodos perioperatorios, no existen guías o documentos de consenso específicos para el manejo de la HTA perioperatoria. La definición más ampliamente aceptada y utilizada en la literatura define HTA perioperatoria como cifras de PA >160/90 mmHg, o una PA media >110 mmHg, o un aumento >20 % sobre las cifras basales, que se mantenga >15 minutos [56]. Aunque puede afectar a cualquier paciente que se somete a cirugía, la HTA perioperatoria es más frecuente en casos con HTA previa con una incidencia del 10 al 25% dependiendo del tipo de cirugía [57][58]. El mecanismo más admitido es la hiperactividad simpática, además favorecida por factores habituales en el periodo perioperatorio como dolor, ansiedad, sobrecarga de volumen, hipoxia o hipotermia. Además, la HTA perioperatoria se favorece por la suspensión del tratamiento antihipertensivo previo. En este sentido, solo se ha descrito cierto riesgo de hipotensión perioperatoria con los fármacos IECA y ARA II por lo que se recomienda su suspensión, pero únicamente 10-12 horas antes de la cirugía [59][60].
La HTA perioperatoria conlleva un aumento de riesgo de complicaciones quirúrgicas y médicas como rotura de suturas vasculares, sangrados, episodios de insuficiencia cardiaca, arritmias, síndromes coronarios agudos, episodios cerebrovasculares y delirium postoperatorio [61].
El objetivo del tratamiento será una reducción de la PA en torno al 10-15%, recomendándose evitar descensos >25% por riesgo de hipoperfusión orgánica. El fármaco de elección variará en función de la situación clínica y de la experiencia del médico, pero, en general, se consideran alternativas de primera elección los betabloqueantes (Labetalol, Esmolol) y los calcioantagonistas dihidropiridínicos (Nicardipino, Clevidipino). La Nitroglicerina constituye una alternativa a los anteriores [2][57][58][62].
Preeclampsia y eclampsia
En las situaciones de emergencias hipertensivas relacionadas con la gestación, definidas por una PA ≥160/110 mmHg, el Labetalol y la Hidralazina por vía intravenosa son los tratamientos clásicos más eficaces. El Urapidilo constituye una alternativa a los anteriores. La Nitroglicerina endovenosa puede ser una opción en situaciones asociadas con edema agudo de pulmón en los que el tratamiento diurético no es eficaz. El sulfato de magnesio, que habitualmente se administra a gestantes con preeclampsia o eclampsia, no es un sustituto del tratamiento antihipertensivo, debido la ausencia de efectos sobre el control de la PA [63].
Fármacos habitualmente utilizados en el manejo de las emergencias hipertensivas
La elección del fármaco dependerá del mejor balance riesgo-beneficio en función de la manifestación clínica de la emergencia hipertensiva y las comorbilidades que presente el paciente. En la (Tabla 5) se exponen los criterios de elección del tratamiento en función de la situación de emergencia hipertensiva y en la (Tabla 6) se detallan las pautas, efectos adversos y contraindicaciones de los fármacos antihipertensivos utilizables por vía intravenosa [2][64][65][66].
Sumario
Las emergencias y, sobre todo, las urgencias hipertensivas son situaciones frecuentes en la práctica clínica diaria. La urgencia hipertensiva es una elevación aguda y severa de la PA sin lesión de órgano diana que no compromete la vida del paciente, mientras que la emergencia hipertensiva se acompaña de lesión aguda de órgano diana con riesgo vital importante. El tratamiento de las urgencias hipertensivas será cauto, habitualmente por vía oral y puede llevarse a cabo de forma ambulatoria. Sin embargo, las emergencias hipertensivas requieren manejo hospitalario habitualmente con monitorización intensiva de las constantes y tratamiento intravenoso.