Calidad y seguridad en el tratamiento del paciente con enfermedad renal crónica
Índice
1. Introducción
2. Concepto de Calidad
2.1. Metodología de calidad
3. Procesos asistenciales
4. Medición de la calidad: indicadores y concepto de valor
4.1. Medida de la calidad asistencial. Evaluación. Indicadores. Monitorización
4.2. Conceptos básicos: criterios, estándares, indicadores, objetivos y monitorización
4.3. Características que debe cumplir un buen indicador
4.4. Diseño de un indicador
4.5. Ventajas de medir indicadores
4.6. Herramientas de mejora de la calidad
4.7. Medición del valor en la asistencia sanitaria
4.8. PROMS y PREMS
5. Aseguramiento de la calidad: sistemas de acreditación
6. Seguridad en el tratamiento del paciente con ERC
6.1. Conceptos
6.2. Incidencia de eventos adversos en la práctica clínica
6.3. Métodos para la gestión de los eventos adversos
7. Calidad Asistencial en Nefrología
8. Bibliografía
1. INTRODUCCIÓN
La calidad asistencial comienza a desarrollarse de la mano de la epidemiología en el siglo XVII, época de la que datan los primeros estudios que analizan los efectos de los tratamientos médicos sobre las poblaciones. Precursores como Willian Petty, médico y economista inglés del siglo XVII, o la enfermera y matemática Florence Nightingale, establecieron sistemas de recolección y organización de la información y sentaron los fundamentos para medir el producto hospitalario. Sobre esta base, en el siglo XX, se inicia la etapa de evaluación y mejora sistemática de la calidad de la atención sanitaria. El American College of Surgeons define por primera vez, en 1918, un conjunto de estándares que deben cumplir todos los hospitales en la atención a los pacientes y mas avanzado el siglo XX, en 1951, se constituye la Joint Commission on Accreditation of Hospitals, institución que ha impulsado diferentes metodologías para la mejora de la calidad. Actualmente se denomina Joint Commission on Accreditation of Healthcare Organizations (JCACHO) y se ocupa de definir periódicamente estándares de buena práctica en los centros sanitarios y acreditar a aquéllos que cumplen con los estándares de calidad establecidos [1].
Sin duda, una de las innovaciones más significativas de la asistencia sanitaria del siglo XX ha sido el reconocimiento de que la calidad de la asistencia sanitaria puede ser medida y estudiada científicamente, convirtiéndose de esta manera en un elemento estratégico en el que se fundamenta la transformación y mejora de los sistemas sanitarios modernos [2].
2. CONCEPTO DE CALIDAD
Cuando intentamos definir la calidad dentro de un contexto sanitario, debemos ser conscientes del gran número de posibles y legítimas definiciones que podemos plantear, en función del enfoque considerado. Abordar el concepto de calidad asistencial implica necesariamente considerar las expectativas y necesidades de los tres grupos implicados en la asistencia -pacientes, profesionales y organización- y tener en cuenta los tres componentes esenciales que conforman el conjunto de atributos determinantes de la calidad asistencial: los aspectos técnico-científicos, la relación interpersonal y otros elementos del entorno. Por todo ello, no siempre hay acuerdo entre clínicos, epidemiólogos y gestores respecto a qué nos referimos cuando hablamos de Calidad Asistencial [2] [3].
Los profesionales de la salud, tendemos a definirla en términos científico-técnicos, en sus dos dimensiones: la idoneidad de los servicios y la habilidad con que se prestan. Para el profesional sanitario garantizar la calidad requiere “hacer lo correcto” y “hacerlo bien”: toma de decisiones ajustadas al estado del conocimiento y habilidad/adecuación de la ejecución [4].
Las organizaciones proveedoras de servicios sanitarios aportan al concepto de calidad asistencial una perspectiva comunitaria, poniendo más énfasis en la salud de toda la población en su conjunto e incorporando al concepto de calidad nuevas dimensiones como la eficacia, la eficiencia y otros aspectos sociales y económicos. Conceptos como accesibilidad, oportunidad, eficacia, eficiencia, continuidad o seguridad cobran especial relevancia desde este punto de vista. Se contempla la calidad asistencial como un valor social que irá en función de la capacidad de dar respuesta a las necesidades y expectativas de los ciudadanos [3]
Y finalmente, los usuarios del sistema sanitario incluyen, en el concepto de calidad asistencial, aspectos como la relación médico-paciente, la adecuación de las instalaciones, la capacidad de responder a sus expectativas y el respeto a sus preferencias y valores individuales. La visión del paciente es, por tanto, parte importante e imprescindible como medida de la calidad. Existe un creciente reconocimiento a este hecho, por lo que, en la actualidad, se están desarrollando técnicas psicométricas que permitan la incorporación del punto de vista de pacientes y familiares con una mayor precisión científica en las evaluaciones, ya que su interés y su perspectiva única sobre la atención médica que reciben pueden contribuir de manera significativa las mejoras [5].
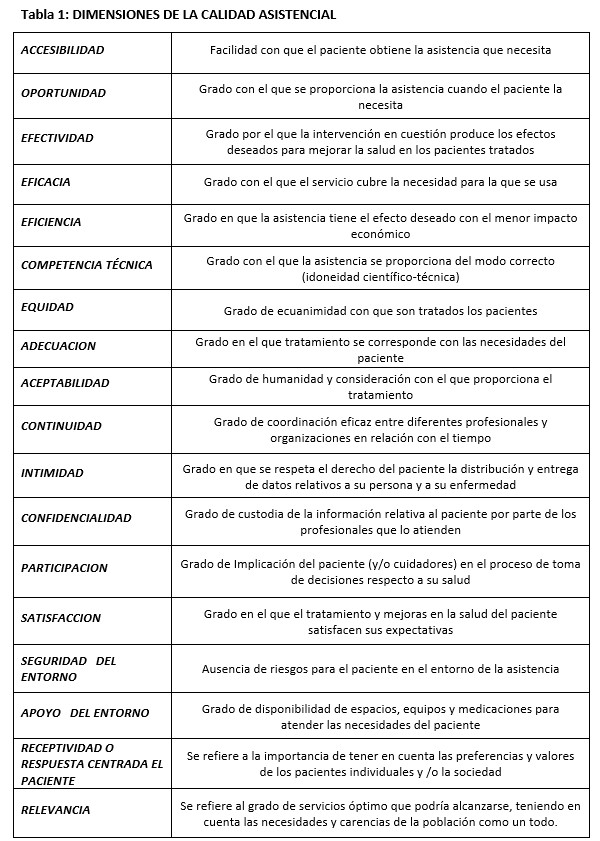
De forma global, podríamos decir que una asistencia sanitaria de calidad se caracteriza por ofrecer una asistencia basada en los mejores conocimientos científicos y técnicos del momento, con los mínimos riesgos para el paciente, usando de manera eficiente los recursos y dando respuesta a las necesidades de los usuarios con alto grado de satisfacción. En la (Tabla 1) se resumen los factores que determinan la Calidad Asistencial según la Joint Commission on Accreditation of Healthcare Organizations [6].
2.1. Metodología de Calidad
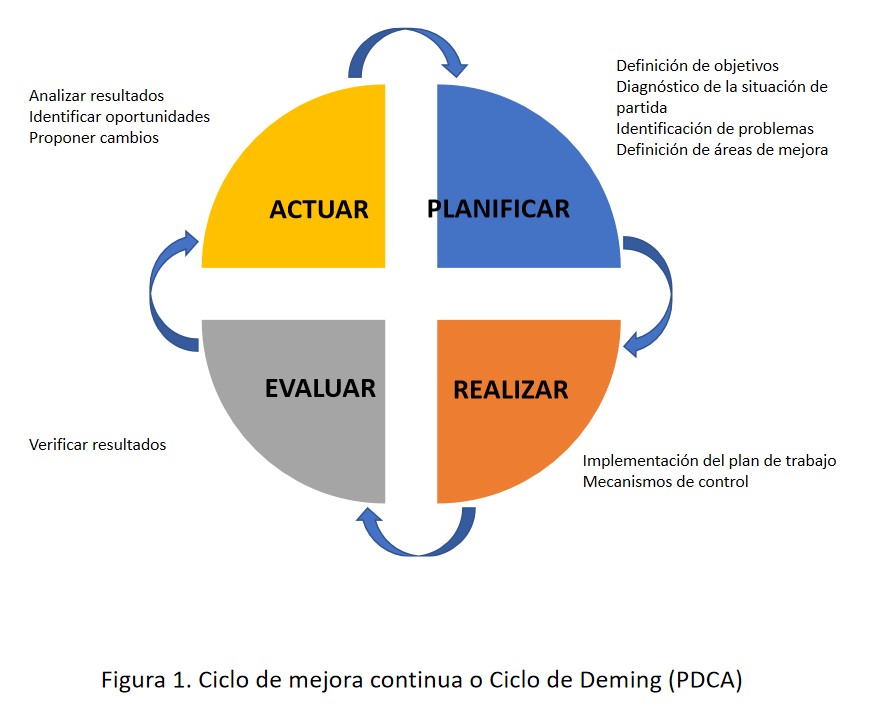
Prestar un servicio con calidad no significa perfección ni ausencia de errores. Lo que define a la metodología de calidad es un ciclo de revisión permanente de lo que hacemos para mejorar de forma continua. Por ello, no podemos hablar de calidad asistencial sin hacer mención al Ciclo de Mejora Continua, también conocido como Ciclo de Deming o ciclo PDCA (Plan-Do-Check-Act). Se trata de la estrategia más usada para implantar un sistema de mejora continua en cualquier ámbito. Sigue una metodología estructurada en 4 fases: planificar, realizar, evaluar y actuar (Figura 1). Partiendo de un análisis pormenorizado de la situación inicial, se identifican áreas susceptibles de actuación para conseguir mejoras en los resultados, se definen los objetivos a conseguir y se diseñan planes de acción para alcanzarlos. En una segunda fase se ejecutan los planes diseñados y se recoge información sobre los resultados obtenidos, para en una tercera fase evaluar el grado de logro de los objetivos propuestos. En la última fase se identifican errores en la ejecución y se ajustan las actuaciones, comenzando de nuevo el ciclo, y así se perpetúa evaluando periódicamente e incorporando mejoras de forma continua [7] [8].
3. PROCESOS ASISTENCIALES
La gestión por procesos es una parte fundamental de la gestión de la calidad en la asistencia sanitaria. Las Unidades de Nefrología, por línea general, están organizadas en pequeñas subunidades, generalmente muy homogéneas, por las que el paciente va pasando a lo largo de la evolución de su enfermedad: nefrología clínica, enfermedad renal crónica (ERC), hemodiálisis, diálisis peritoneal y trasplante renal. Este escenario y las características de la propia enfermedad renal constituyen el marco ideal para poner en marcha la Gestión por Proceso Asistencial ¿Qué queremos decir con esto?
Esta forma de gestión se basa en la visión del proceso como el recorrido del paciente a través del sistema sanitario, pretende la reordenación de los flujos de trabajo, buscando conseguir una atención y respuesta única a sus necesidades y problemas de salud. Se trata de estructurar la organización de la atención a una determinada patología, centrándose en el paciente que la padece, proporcionando a los profesionales una guía de actuación, disminuyendo la variabilidad de la práctica clínica y estableciendo unos estándares de calidad comunes para las unidades asistenciales que atienden un determinado problema de salud, con el objetivo final de satisfacer las necesidades y expectativas de sus destinatarios [9].
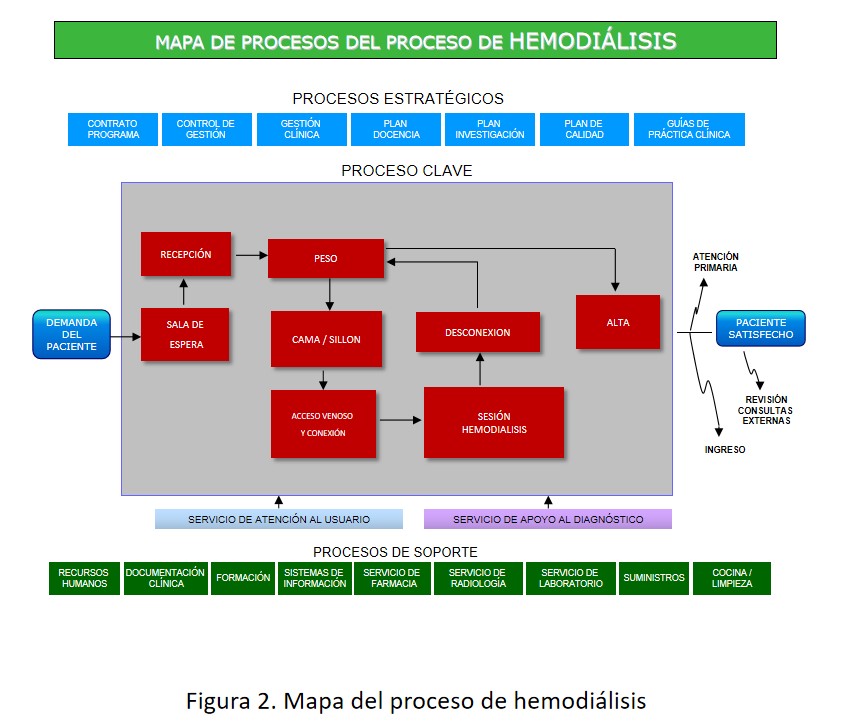
Este modelo considera que, dentro del proceso general, por ejemplo, “Tratamiento de la ERC estadio V”, existen a su vez varios subprocesos: “Proceso Consulta ERCA”, “Proceso Hemodiálisis”, “Proceso Diálisis Peritoneal”, “Proceso Trasplante Renal”. En la representación gráfica de un proceso asistencial se puede visualizar globalmente la extensión de este: se inicia tras el contacto de la persona con el Sistema Sanitario, define la atención de los profesionales desde diferentes ámbitos de actuación (Atención Primaria, Atención Hospitalaria) e identifica las salidas del mismo; detalla las funciones, responsabilidades y competencias de los participantes, así como el “qué” “cómo” y “cuando” de cada actuación. La (Figura 2) muestra la representación gráfica del subproceso Hemodiálisis, en el que se observa todo el recorrido del paciente desde que acude a su sesión de HD hasta que se va a su domicilio, con cada una de las actividades de este recorrido.
Finalmente, un proceso asistencial incluye indicadores de resultados que nos permitan conocer la situación, e introducir actividades de mejora, estimulando la cultura de mejora continua de la calidad asistencial [10].
A lo largo del territorio nacional encontramos propuestas de gestión integral del proceso ERC, centrados en las etapas avanzadas de la enfermedad, en las Comunidades Autónomas de Andalucía, Baleares y Castilla y León, o la propuesta de Planificación Integral del Tratamiento Sustitutivo Renal (GADDPE, 2009) y el Documento Marco sobre Enfermedad Renal Crónica dentro de la Estrategia de Abordaje a la Cronicidad en el SNS [11] [12] [13] [14] [15].
En la última década, prevenir el desarrollo y progresión de la ERC se ha convertido en un problema urgente de importancia mundial. Su elevada, su sustancial y creciente impacto sobre mortalidad, así como la disponibilidad de nuevas intervenciones para su diagnóstico y tratamiento, han llevado a la Conferencia de Controversias KDIGO de 2022 a definir estrategias para la mejora de la calidad de la atención de la ERC a lo largo de todo su espectro. Se establece la necesidad de definir un proceso de atención integral, adaptado a las características locales del sistema proveedor de la atención sanitaria. Una reconceptualización de abordaje donde se reconoce la atención multidisciplinar como el mejor abordaje, con una composición y estructura del equipo determinadas por las necesidades y recursos locales, así como por las características individuales del paciente, estableciendo directrices sobre las herramientas diagnósticas e intervenciones farmacológicas, no farmacológicas y educativas a establecer en cada momento del proceso [16].
4. MEDICIÓN DE LA CALIDAD: INDICADORES Y CONCEPTO DE VALOR
4.1. Medida de la calidad asistencial. Evaluación. Indicadores. Monitorización.
¿Cómo es posible seguir afirmando que determinado Servicio “funciona bien” si los resultados clínicos no se tienen bajo control o, simplemente, no se conocen?
¿Cómo son nuestros resultados comparados con los de otras unidades de diálisis o servicios de Nefrología? ¿Medimos nuestros resultados?
Nuestros resultados ¿Que coste tienen comparados con otras unidades? ¿Podríamos obtener la misma calidad en los resultados a un menor coste?
¿Nuestros pacientes están satisfechos con la atención recibida? ¿Medimos esa satisfacción?
Nuestros pacientes ¿Se dializan con seguridad? ¿Cometemos muchos errores?
A pesar de su complejidad, estos son ejemplos que orientan sobre la calidad de la atención en un Servicio de Nefrología y que debemos tener bajo control.
En general, ¿qué elementos o dimensiones de la calidad deben evaluarse? La respuesta la debe dar cada profesional o cada servicio clínico: serán los que convengan por su pertinencia clínica, humana, económica o de cualquier otro aspecto que se considere prioritario. El esfuerzo de medición y monitorización debe limitarse a lo realmente importante.
La evaluación de la calidad asistencial es el proceso mediante el cual los profesionales sanitarios o los responsables de las organizaciones establecen en qué medida están alcanzando las metas u objetivos que se habían planteado, en relación con un programa determinado de atención a la salud. Para conocer el nivel de calidad alcanzado por los servicios del sistema sanitario se requiere obtener información de los aspectos más relevantes de la atención, mediante herramientas de medición que permitan su monitorización, para orientar así las acciones de mejora continua. La evaluación requiere siempre de la existencia de un punto de referencia o estándar con el cual contrastar el resultado obtenido.
4.2. Conceptos básicos: criterios, estándares, indicadores, objetivos y monitorización [17]
• Criterios: son las características que debe cumplir la práctica asistencial para ser considerada de calidad. Se trata de enunciados generales:
Ejemplo: CRITERIO
“Los pacientes con más de 6 meses de seguimiento en la unidad de ERCA deben iniciar hemodiálisis a través de un acceso vascular definitivo”.
• Estándar: es el grado de cumplimiento exigible al criterio. El valor de este estándar puede establecerse de forma normativa, a partir de una guía de práctica clínica basada en la evidencia científica o en su defecto por consenso por un grupo de expertos; o de forma empírica según el obtenido por un equipo o centro sanitario excelente que se consideran como referentes.
Ejemplo: ESTÁNDAR
“Los pacientes con más de 6 meses de seguimiento en la unidad de ERCA deben iniciar hemodiálisis a través de un acceso vascular definitivo, en un nivel superior o igual al 75%”.
Otra acepción para el estándar es equivalente al criterio o norma de calidad y se usa con frecuencia en todos los sistemas de acreditación. Habitualmente es una exigencia de tipo dicotómico: cumple – no cumple.
• Indicadores: Un indicador no es una medida directa de la calidad; los indicadores son un instrumento o señal que sirve para reconocer problemas y solucionarlos. Nos permiten conocer nuestra situación, introducir actividades de mejora, y comprobar su efectividad de una forma sistemática y continuada. Del mismo modo que el peso puede medirse mediante un instrumento denominado balanza, la evaluación de cualquier aspecto de la asistencia requiere de un instrumento de medida, bien calibrado y ajustado para medirlo, que sería el indicador. El indicador debe cumplir una serie de requisitos y debe diseñarse de una determinada manera que veremos después. Una vez diseñado, un indicador debe validarse, ajustarse y calibrarse mediante mediciones reales, previamente a su uso en la práctica.
Un indicador expresa la información como un suceso o una ratio (índice) mediante la siguiente fórmula matemática:
NUMERADOR: Número de pacientes a los que ocurre un suceso específico
DENOMINADOR: Número de pacientes que tienen una condición o procedimiento específico
Ejemplo: INDICADOR
Porcentaje de pacientes en seguimiento en la consulta de enfermedad renal crónica avanzada durante al menos 6 meses y que comienzan la hemodiálisis con fístula arteriovenosa madura
Fórmula:
- Numerador: pacientes con seguimiento en ERCA un mínimo de 6 meses que comienzan HD con una FAV madura × 100.
- Denominador: pacientes con seguimiento en ERCA un mínimo de 6 meses.
• Objetivo: Es el nivel de consecución que se pretende para un determinado componente de la calidad asistencial, en un periodo determinado. En el ejemplo anterior, una Unidad que ha conseguido un porcentaje de pacientes en seguimiento en la consulta de enfermedad renal crónica avanzada durante al menos 6 meses y que comienzan la hemodiálisis con fístula arteriovenosa madura de un 73% , puede plantearse como objetivo para el año siguiente alcanzar el 75 % o incluso superar el estándar, con un 85 %.
• Monitorización: Es la medición planificada y mantenida en el tiempo, de indicadores de calidad. Debe estar especificado con qué periodicidad se efectuarán las mediciones y quién es la persona responsable de que las mediciones se lleven a cabo, así como que el responsable y los miembros del Servicio tienen la retroinformación adecuada.
La medición de la calidad no es un fin en sí misma. Se mide para identificar qué aspectos necesitan de mejora, pero una vez incorporadas las acciones correctoras, debe volver a medirse para comprobar la efectividad de los cambios adoptados. Este ciclo debe mantenerse indefinidamente (ciclo PDCA de la mejora continua) para aquellos aspectos que son consustanciales a la asistencia en el Servicio Clínico de que se trate: infecciones nosocomiales, eventos adversos en hemodiálisis, etc.
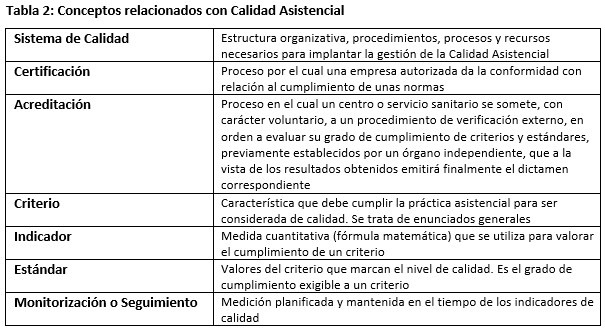
En la (Tabla 2), se muestran algunos de los conceptos relacionados con la calidad asistencial.
4.3. Características que debe cumplir un buen indicador
Un indicador debe ser:
• Válido: adecuado para medir lo que se pretende medir.
• Fiable: proporciona el mismo resultado en iguales circunstancias.
• Comprensible: resulta fácil de entender.
• Rutinario y factible: debe utilizarse de forma habitual en los centros.
• Modificable: deben existir instrumentos terapéuticos que permitan su mejora.
• Aceptable: debe gozar de la aprobación mayoritaria de los profesionales que lo van a utilizar.
• Actualizado: debe poder eliminarse, modificarse o incorporarse uno nuevo, de forma rápida, si la evidencia así lo aconseja.
• Orientado hacia los pacientes: debe procurar un claro beneficio desde la perspectiva de los pacientes.
En todas las unidades clínicas, es aconsejable disponer de un conjunto pequeño de indicadores poco discutibles y clínicamente relevantes.
4.4. Diseño de un indicador
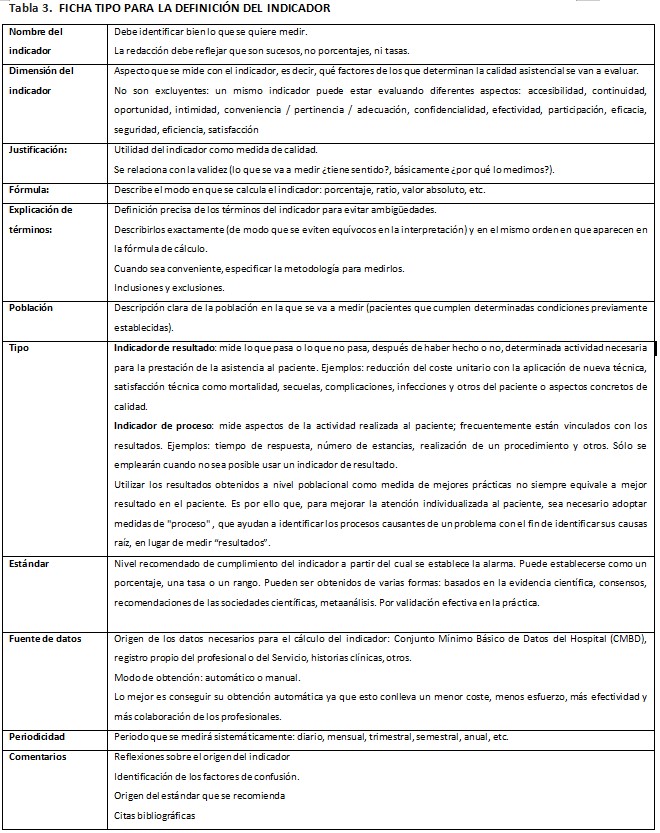
En la (Tabla 3), se muestra la ficha tipo de un indicador, es lo que nos orienta sobre cómo se debe elaborar un indicador de calidad.
En Nefrología se definieron en 2007 unos indicadores de calidad para hemodiálisis, el tipo de tratamiento renal sustitutivo (TRS) más prevalente y de mayor coste, validos hoy en día, aunque requieren una adaptación en cuanto a la definición de estándares y criterios de calidad a las nuevas evidencias científicas [18]. Los resultados de estos indicadores a nivel nacional fueron fruto de un estudio multicéntrico y se publicaron en la revista Nefrología en 2008 [19].
Aunque las guías clínicas son capaces de mejorar la monitorización de los pacientes, no mejoran los resultados clínicos, ya que su efectividad depende de cómo sean cumplidas. De ahí que las nuevas guías clínicas nefrológicas definan indicadores de calidad que ayuden a los clínicos a monitorizar su actividad, como las ultimas guías publicadas sobre el acceso vascular en hemodiálisis, en las que aparecen algunos ejemplos (capitulo 7 de la guía) [20].
Ejemplo : Tipo de indicador de RESULTADO
Porcentaje de pacientes en seguimiento en la consulta de enfermedad renal crónica avanzada durante al menos 6 meses y que comienzan la hemodiálisis con fístula arteriovenosa madura
Fórmula:
• Numerador: pacientes con seguimiento en ERCA un mínimo de 6 meses que comienzan HD con una FAV madura × 100.
• Denominador: pacientes con seguimiento en ERCA un mínimo de 6 meses.
Unidades: porcentaje.
Periodicidad: anual.
Estándar: ≥ 75%.
Ejemplo : Tipo de indicador de PROCESO
Porcentaje de pacientes seguidos en la consulta de enfermedad renal crónica avanzada que, cumpliendo criterios de derivación para realizar una fístula arteriovenosa, son remitidos a cirugía
Fórmula :
• Numerador: pacientes seguidos en la consulta de ERCA que cumplen criterios para la realización de FAV y son remitidos a cirugía durante un período de 1 año × 100.
• Denominador: pacientes seguidos en la consulta de ERCA que cumplen criterios de remisión para la realización de una FAV durante un período de 1 año.
Unidades: porcentaje.
Periodicidad: anual.
Estándar: 90%.
Existe la posibilidad de combinar indicadores de proceso y de resultado para analizar un problema. Un buen ejemplo son los indicadores diseñados para analizar los resultados en el acceso vascular. Obtener un buen resultado en el acceso vascular es la suma de todos los procesos implicados en su realización (consulta de ERCA, consulta de cirugía vascular, quirófano, unidad de hemodiálisis…) cada acción y esfuerzo de las áreas y personas que la integran cuentan para obtener resultados [20].
4.5. Ventajas de medir indicadores
Las principales ventajas de medición sistemática y planificada de Indicadores de Calidad son [21] [22]:
1) Permite compararnos con nosotros mismos y con los demás y saber dónde estamos realmente.
2) Permite detectar oportunidades de mejora y aplicar estrategias y planes de mejora y comprobar su efectividad de una forma sistemática y continuada.
3) Permite mejorar los resultados clínicos.
Pero la verdadera justificación de intentar conseguir el cumplimiento de estos indicadores es la evidencia, recientemente demostrada, de que la consecución conjunta de algunos de ellos (anemia, dosis de diálisis, metabolismo calcio-fósforo, albúmina o el tipo de acceso vascular) tiene una repercusión positiva sobre la supervivencia del paciente, la morbilidad y los costes [23].
4.6. Herramientas de mejora de la calidad.
Además del beneficio que proporciona la medición de indicadores de calidad, existen otras herramientas que ayudan en la mejora de los resultados: la Retroalimentación (Feedback) y el Benchmarking [24].
La retroalimentación o Feed-back consiste en agregar los resultados individuales para obtener resultados conjuntos que aporten una perspectiva poblacional, informando de forma sistemática y periódica de dichos resultados al personal responsable de la asistencia.
El Benchmarking se basa en la presunción de que el conocimiento abierto de los resultados propios, y su comparación con los obtenidos por otros centros del entorno, supone un potente estímulo capaz de modificar los comportamientos y por ende los resultados.
4.7. Medición del valor en la asistencia sanitaria
El valor del servicio sanitario se convierte en un instrumento útil al abordar simultáneamente ambos conceptos: resultados y costes [25]. En el análisis de la calidad de un servicio hay que incluir resultados significativos, como la calidad de vida, satisfacción del paciente y costos e incluir la perspectiva de las partes interesadas, como pacientes o gerentes [26]. En este sentido, la Internacional Consortium for Health Outcomes Measurement (ICHOM) ha realizado un esfuerzo multinacional para recomendar un conjunto mínimo estandarizado de medidas de resultado de salud para uso en rutina práctica clínica en diferentes entornos en todo el mundo, incorporando PROM (Patient Reported Outcome Measures) que son importantes para un amplio espectro de pacientes con ERC como supervivencia, hospitalización o calidad de vida relacionada con la salud. El uso de estas recomendaciones consensuadas podría permitir a las instituciones monitorizar, comparar y mejorar calidad de su cuidado de la ERC [27].
4.8. PROMS y PREMS
Los mecanismos de medición de los Resultados Reportados por el Paciente (Patient-Reported Outcome Measure, Proms) y de la Experiencia Reportada por el Paciente (Patient Reported Experience, Prems) ayudan en la construcción del valor en la Salud.
Los PROMS son medidas de resultado comunicados por los pacientes. Permiten evaluar y monitorizar su salud física, social y mental. Los PROMS se recogen mediante el instrumento PROMIS, Patient-Reported Outcomes Measurement Information System®. Este instrumento posee propiedades psicométricas genéricas validadas para población general y para múltiples patologías crónicas, como la enfermedad renal. Presenta un rango amplio en los extremos de medida, reduciendo así los efectos techo y suelo. Se utiliza el formato de cuestionarios adaptados por ordenador, que maximiza la precisión y minimiza el número de preguntas. Está validado para el idioma español [28].
Los PREMS son mediciones de la experiencia asistencial informada por el paciente. Sirven para evaluar intervenciones. Existen diferentes herramientas para poder evaluar la experiencia del paciente:
- Métricas. Son básicamente encuestas que nos dan una visión global del problema. Deberemos adaptar nuestras métricas a las preocupaciones del paciente en cada área. Por lo tanto, cuando queramos evaluar la experiencia del paciente debemos tener conocimiento previo de cuál es el punto doloroso en cada proceso asistencial [29]
- Métodos. Sirven para identificar necesidades no cubiertas. Estos serían el Design thinking, grupos focales presenciales y virtuales, y otros mecanismos de participación como son co-diseño, observación etnográfica, photovoice, encuestas y entrevistas. La tecnología también puede ayudar a medir PREMS [30].
5. ASEGURAMIENTO DE LA CALIDAD: SISTEMAS DE ACREDITACIÓN
Uno de los instrumentos más potentes de que se dispone en la actualidad para tener una aproximación objetiva al nivel de excelencia alcanzado por un Servicio o un Centro sanitario está basado en la evaluación externa llevada a cabo por un tercero: son los denominados sistemas de acreditación, certificación y evaluación externa.
Los sistemas de acreditación externa de las organizaciones sanitarias se originaron en Estados Unidos por la necesidad de los profesionales de establecer mecanismos efectivos para garantizar unos niveles mínimos de calidad asistencial. Nace así el Manual de Estándares Mínimos del Colegio Americano de Cirujanos de 1.918. En 1947 nace ISO (International Organization for Standardization) que progresivamente va agrupando la práctica totalidad de los sectores económicos, incluyendo el sanitario, y en 1.951 se constituye la Joint Commission on Accreditation of Hospitals. Se creó, de este modo, todo un sistema de acreditación externa de hospitales que posteriormente se extendió a otros países como Canadá y Australia y a otros servicios sanitarios como los centros ambulatorios, transformándose así en la actual Joint Commission on Accreditation of Health Care Organizations (JCAHCO). Más recientemente, en la década de los 80, surge el modelo de excelencia empresarial por la European Foundation for Quality Management (EFQM), también con una vocación general y ampliamente utilizado en la actualidad, incluyendo los sistemas sanitarios.
En España, en el periodo 1.997 – 2019, centenares de servicios o centros sanitarios españoles, públicos y privados, han conseguido obtener un certificado de su sistema de calidad y los modelos aplicados, en orden decreciente de frecuencia, han sido ISO, EFQM y JCAHCO. En nuestro país, algunas Comunidades Autónomas desarrollaron un modelo de acreditación de servicios sanitarios y hospitales de los que, actualmente, solo la Agencia de Calidad Sanitaria de Andalucía (ACSA) continúa su actividad. En el ámbito de la Nefrología, la ACSA dispone de un Manual de Estándares para Unidades de Hemodiálisis con el objeto de certificar la calidad en los centros de diálisis concertados.
La Sociedad Española de Nefrología (SEN) desarrolló en 2019 el Proyecto ACERCA para la acreditación [31] de unidades de Enfermedad Renal Crónica Avanzada (ERCA), con un Manual de estándares basado en la Estrategia 7 del Plan de Calidad del SNS de 2010 [32] y en el Manual de estándares de las unidades de Hemodiálisis, publicado el 2011 por el Ministerio de Sanidad [33]. El manual se compone de 70 estándares agrupados en cinco bloques: requisitos generales de la Unidad ERCA, recursos materiales y humanos, procesos, derechos y seguridad del paciente y resultados y establece cuatro niveles de acreditación: básico, avanzado, óptimo y excelente. Estos estándares están basados en la evidencia disponible, la investigación y experiencia actualizada, la información disponible en las guías internacionales, recomendaciones de organizaciones profesionales nacionales o internacionales, información de expertos, requerimientos legales y otras fuentes autorizadas. Hoy en día, son numerosos los servicios de Nefrología que han logrado acreditar su Unidad de ERCA con este manual.
6. SEGURIDAD EN EL TRATAMIENTO DEL PACIENTE CON ERC
Como hemos visto al principio del capítulo, uno de los factores que determinan la calidad asistencial para la Joint Commission [6] es la seguridad del paciente, de tal manera que en la actualidad no se entiende la calidad asistencial sin un sistema de prevención y gestión de los eventos adversos en las instituciones y centros sanitarios. Así se recoge también en la Estrategia 8 del Plan de Calidad del Sistema Nacional de Salud de 2010 y en la Estrategia de Seguridad del Paciente del Sistema Nacional de Salud, 2015-2020 [34]: todo paciente tiene derecho a una atención eficaz y segura y los profesionales sanitarios están obligados éticamente a proporcionársela.
6.1. Conceptos [34]
Causa: factor antecedente que contribuye a un evento, efecto, resultado o consecuencia. Acto por el que se produce un efecto. Puede preceder inmediatamente a la consecuencia o ser remota.
Daño: alteración estructural o funcional del organismo y/o todo efecto perjudicial derivado de ella.
Daño asociado a la asistencia sanitaria: daño que se deriva de las actuaciones llevadas a cabo durante el proceso de la atención sanitaria o que se asocia con ella. Comprende los conceptos de enfermedad, lesión, sufrimiento, discapacidad y muerte.
Efecto: resultado o consecuencia del modo de fallo para el paciente.
Error: acto de equivocación en la práctica de los profesionales sanitarios que puede contribuir a que suceda un evento adverso. Los errores pueden ser de comisión, si se hace algo erróneo, o de omisión, si no se hace lo correcto.
Evento adverso: incidente que causa daño al paciente. Suceso o circunstancia que ha ocasionado un daño innecesario a un paciente como consecuencia de la atención sanitaria.
Evento centinela: suceso imprevisto que causa la muerte o graves daños físicos o psicológicos al paciente. Todo evento centinela es un evento adverso cuyas consecuencias reúnen unas características que obligan a una completa revisión de qué ha sucedido para evitar que pudiera volver a producirse.
Factor contribuyente: circunstancia, acción o influencia que se considera que ha desempeñado un papel en el origen o la evolución de un incidente o que ha aumentado el riesgo de que se produzca un incidente.
Fallo: es el hecho de que un sistema o una parte del sistema se desarrolle de manera no planeada o no deseable. Defecto, interrupción o disfunción en los métodos operativos, los procesos o las infraestructuras de una Organización.
Gestión de riesgos: conjunto de actividades que intervienen en la reducción de los riesgos de lesión para los pacientes y profesionales y en la reducción de los daños o las pérdidas materiales en las organizaciones sanitarias. La gestión de riesgos es el conjunto de políticas, recomendaciones, programas e intervenciones que tienen como objeto prevenir, eliminar o reducir los riesgos sanitarios.
Incidente relacionado con la seguridad del paciente: evento o circunstancia que ha ocasionado o podría haber ocasionado un daño innecesario al paciente.
Incidente sin daño: incidente que alcanza al paciente, pero no causa un daño apreciable.
Modo de fallo: manera en la cual algo puede fallar.
Riesgo: probabilidad de que ocurra un incidente. Cualquier peligro que pueda haber para el paciente en el curso de su atención.
Seguridad del paciente: reducción del daño innecesario asociado a la atención sanitaria hasta un mínimo aceptable, teniendo en cuenta los conocimientos del momento, los recursos disponibles y el contexto en el que se presta la atención.
6.2. Incidencia de eventos adversos en la práctica clínica
Existen numerosas publicaciones en las que se analiza la incidencia de eventos adversos (EAs) asociados a la atención sanitaria. El estudio español ENEAS [35], realizado por el Ministerio de Sanidad en 2005, mostró que la incidencia de EAs en pacientes hospitalizados era del 8,4%, que son graves en el 16% de los casos y que pueden ser evitables hasta en el 43%. Un estudio reciente demuestra que en Estados Unidos se producen anualmente 210.000 muertes en pacientes hospitalizados, asociadas a eventos adversos evitables [36] y otro encuentra que, en 2013, los eventos adversos fueron la tercera causa de muerte en Estados Unidos, después del cáncer y las enfermedades cardiovasculares [37]. En general, y aunque todos aceptamos que errar es humano, la mayoría de los EAs que se producen durante la asistencia sanitaria se relacionan más con aspectos deficitarios de la organización que con la falta de conocimientos, competencias y habilidades de los profesionales. Es muy importante tener en cuenta este aspecto a la hora de abordar la prevención y gestión de los eventos.
Aunque en los hospitales se suelen aplicar las soluciones iniciales de la OMS para la prevención de riesgos en todos los pacientes [38], es necesario que cada especialidad adopte medidas específicas acorde a las características de sus pacientes y a su práctica clínica concreta. Un estudio ya clásico mostró que la utilización de un listado de verificación quirúrgico podía reducir de forma significativa las tasas de muerte y complicaciones asociadas a la cirugía [39]. En la actualidad estos listados de verificación se utilizan en la mayoría de los servicios de cirugía del mundo. En Nefrología, en los últimos años, han surgido numerosas publicaciones en las que se observa un interés creciente por la seguridad del paciente. Seliger et al [40] encuentran que en pacientes con enfermedad renal crónica la tasa de complicaciones quirúrgicas y la mortalidad son significativamente más altas que en los pacientes con función renal normal y que para cualquier grupo de edad, cuanto menor es el filtrado glomerular mayor es la tasa de complicaciones. Bohlouli [41], en otro estudio más reciente, encuentra unos resultados similares; sin embargo, en ninguno de los dos estudios se incluyen pacientes en hemodiálisis. Arenas [42] revisó 1.303 sesiones de HD en 97 pacientes y encontró un evento adverso cada 3,8 tratamientos o lo que es lo mismo, una incidencia de eventos del 25,8% de las sesiones de HD, siendo los más frecuentes la hipertensión y la hipotensión y los eventos relacionados con el acceso vascular. En el Hospital Universitario Reina Sofía se revisaron 2.080 sesiones de HD correspondientes a 208 pacientes y se encontraron eventos en el 11,8% de las sesiones, es decir, un evento cada 8,1 sesiones, y los más frecuentes fueron la hipotensión arterial, la coagulación de todo o parte del sistema y los problemas relacionados con la punción de la fístula arteriovenosa [43]. La disparidad en la incidencia entre ambos estudios es debida, probablemente, a la mayor o menor exigencia a la hora de considerar qué es un evento adverso -no existen criterios objetivos- o a diferencias entre las poblaciones estudiadas. En cualquier caso, ambos estudios ponen de manifiesto la necesidad de abordar la seguridad del paciente en las unidades de hemodiálisis como un objetivo prioritario en la gestión de estas.
6.3. Métodos para la gestión de los eventos adversos
Hay dos maneras de realizar este abordaje para adoptar medidas capaces de prevenir la aparición de eventos adversos:
• De forma proactiva: consiste en adelantarse a la aparición del evento, planificando medidas preventivas.
• De forma retrospectiva: analizando los eventos que han ocurrido y poniendo medidas específicas para que el evento no vuelva a suceder.
Para el abordaje proactivo, la Joint Commission recomienda utilizar la herramienta AMFE (Análisis Modal de Fallos y Efectos) [44]. Para ello, un grupo de expertos, mediante la técnica de generación de ideas (“brainstorming”), elabora un catálogo de posibles fallos, causas de los fallos y eventos adversos que se pueden producir como consecuencia de estos. Posteriormente, se realiza una priorización de los fallos, en base a su frecuencia y a su gravedad, y tras la priorización, el grupo propone medidas para prevenir los fallos que consideren prioritarios. Finalmente, la aplicación y seguimiento de las medidas propuestas son fundamentales para obtener resultados.
Para el análisis retrospectivo disponemos de dos herramientas:
o Sistemas de notificación de eventos adversos. Permiten aprender de los errores. Su objetivo es identificarlos, analizarlos y adoptar medidas concretas para erradicarlos. La mayoría de las organizaciones sanitarias españolas disponen de un sistema de notificación, como recomienda el Plan de Calidad del Sistema Nacional de Salud. Los sistemas de notificación tienen, por definición, un carácter voluntario, anónimo, confidencial y no punitivo y están orientados más hacia el sistema que hacia la persona: de todos es sabido que errar es humano. Además, un buen sistema de notificación da feedback a los profesionales y servicios que notifican para que los eventos se puedan analizar y se puedan aplicar medidas preventivas. El principal problema que presentan los sistemas de notificación es que la recogida voluntaria de EAs no se realiza en todos los casos en los que se produce el evento y se calcula que solo se notifica el 10% de los que ocurren. Esto hace que los sistemas de notificación no se puedan utilizar para conocer la incidencia real de eventos o para realizar el seguimiento de las medidas adoptadas para prevenirlos, pero constituyen una herramienta crucial para identificar y analizar lo que sucede. Por estas razones, para detectar y cuantificar los eventos con mayor precisión, es preciso utilizar otros instrumentos más apropiados.
o Auditorías de seguridad. El Institute for Healthcare Improvement (IHI) desarrolló en 2003 la herramienta IHI Global Trigger Tool actualizada en 2009 [45], que establece la revisión retrospectiva de una muestra aleatoria de historias clínicas de pacientes hospitalizados como método para detectar posibles desencadenantes -“triggers”-, que sirvan para identificar posibles eventos adversos y para evaluar el nivel de daño que produce cada evento en el paciente. Esta herramienta permite, además, calcular las tasas de eventos por número de ingresos o por pacientes/día de hospitalización y permite evaluar si la tasa de EAs se reduce en el tiempo como consecuencia del esfuerzo de los profesionales. Por tanto, es una buena herramienta para hacer el seguimiento de las medidas de mejora implantadas cuando se dispone de un plan de seguridad y/o se analizan rutinariamente los eventos adversos que se notifican. Basado en este método, recientemente se han publicado algunos estudios que utilizan una forma abreviada para hacer revisiones retrospectivas, estructuradas, rigurosas y regulares en el tiempo, de una muestra aleatoria de historias clínicas [46]. En este caso, lo que se busca no es el desencadenante si no directamente el evento adverso y tiene la ventaja de que las revisiones las pueden realizar los propios profesionales de la unidad, con mucho menos entrenamiento.
Ambos métodos de detección de eventos, notificación y revisión de historias clínicas son complementarios y se deben de utilizar de manera sistemática en las unidades de hospitalización, unidades de ERCA y unidades de hemodiálisis.
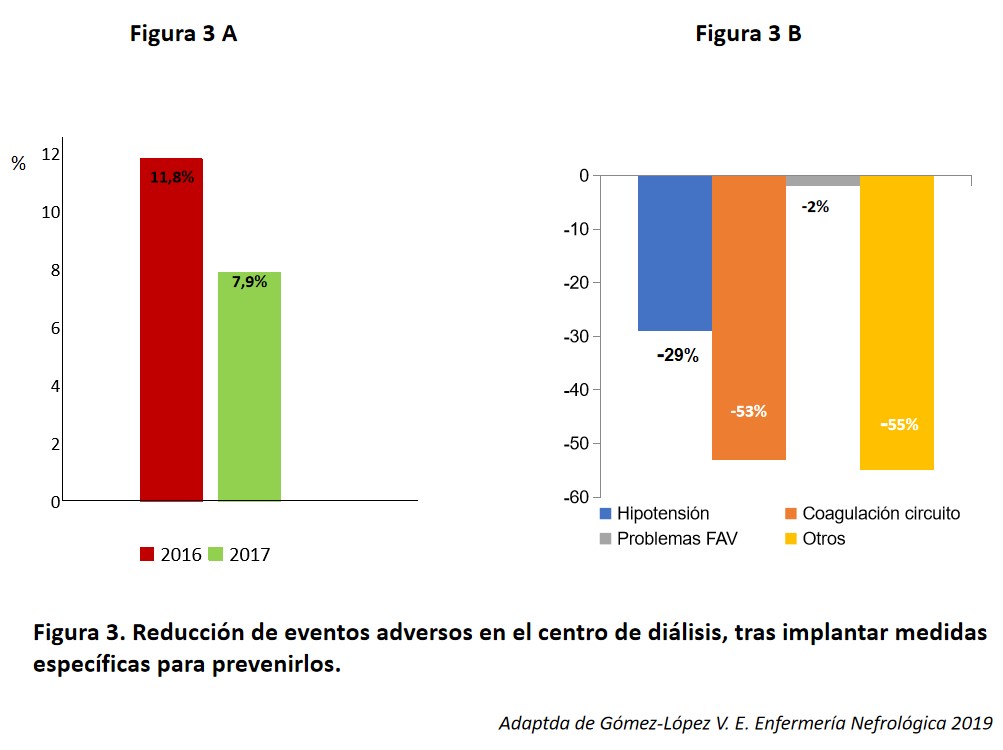
En el estudio realizado en el Hospital Universitario Reina Sofía [43] se evidenció que los tres eventos adversos más frecuentes durante la sesión de hemodiálisis eran la hipotensión arterial, la coagulación del sistema y los problemas relacionados con la fístula arteriovenosa. Este grupo implantó tres medidas de mejora para abordar estos tres eventos: un protocolo de prevención y manejo de la hipotensión arterial, una revisión del protocolo de anticoagulación y una actualización del manejo de la fístula, de acuerdo con la Guía Clínica Española de Acceso Vascular de Hemodiálisis de 2017. Con estas tres sencillas medidas se logró reducir la tasa de eventos del 11,8% de las sesiones al 7,9%, lo que supone una reducción del 39,2% en la tasa de eventos (Figura 3). Los nefrólogos, como la mayoría de los médicos, estamos habituados a hablar de “complicaciones” del tratamiento, tendemos a considerar que son inevitables y, en ocasiones, no llegamos a calibrar la importancia que tienen. Pero se ha demostrado que en pacientes en hemodiálisis la hipotensión sintomática aumenta de forma significativa el riesgo de muerte y de sufrir un evento cardiovascular. La importancia de los hematomas en la fístula radica en que obligan a realizar algún tipo de intervención, incluyendo la colocación de un catéter temporal con el riesgo de sufrir una bacteriemia, de que aparezcan nuevos eventos y de que aumente la mortalidad y, en algunos casos, la hemorragia del acceso vascular para hemodiálisis puede resultar fatal. Aunque aparentemente la coagulación del circuito extracorpóreo no causa un impacto inmediato en el paciente, si es frecuente o se coagula todo el sistema se asocia a un descenso de la hemoglobina puede empeorar la condición basal del enfermo. En conclusión, los eventos adversos son frecuentes durante las sesiones de hemodiálisis, en general son evitables y su identificación permite elaborar planes específicos para prevenirlos e incrementar la seguridad del paciente y los resultados clínicos.
7. CALIDAD ASISTENCIAL EN NEFROLOGIA
La ERC se ha convertido en un grave problema sanitario por su elevada incidencia y prevalencia e importantes morbimortalidad y coste asistencial. La población dependiente de Tratamiento Renal Sustitutivo (TRS) aumenta progresivamente suponiendo un importante impacto económico para los Sistemas Sanitarios. La complejidad de los tratamientos que manejamos necesita una adecuada sistematización y precisa garantizar la seguridad de estos. Además, los nefrólogos nos vemos en la obligación de garantizar la calidad asistencial que prestamos, asegurando que estamos dando la respuesta adecuada a la demanda social de alcanzar los mejores resultados posibles en el cuidado de nuestros pacientes. Sin embargo, los pacientes con ERC avanzada tienen una gran carga de síntomas físicos y psicosociales y malos resultados en general. Aunque la diálisis previene la muerte por insuficiencia renal, la esperanza de vida suele ser corta, las hospitalizaciones son frecuentes y la calidad de vida relacionada con la salud es baja. Los paradigmas actuales de atención para esta población tan vulnerable son variables, las herramientas de pronóstico y evaluación son limitadas y la calidad de la atención, en general, subóptima [47][48][49].
En este contexto, garantizar que lo hacemos en condiciones de máxima eficiencia debería ser una preocupación de nefrólogos, instituciones y contribuyentes. Los programas de calidad son un instrumento que nos pueden ayudar a ello, al permitir elevar la eficiencia clínica y económica. Desarrollar herramientas que nos permitan una medición válida y consistente de los resultados e identificar intervenciones que los modifiquen favorablemente, así como evaluarnos periódicamente, nos va a ayudar a redirigir nuestras actuaciones hacia un modelo de atención centrado en el paciente y nos brinda la oportunidad de mejorar los resultados en la ERC.
Sin embargo, en el ámbito de la Nefrología [48][49][50]:
- No existe un enfoque estandarizado aceptado internacionalmente para informar de los resultados de la atención a la ERC.
- Carecemos de información relevante y global sobre los resultados del TRS.
- Aunque los resultados de supervivencia y los marcadores bioquímicos se suelen recopilar, los datos sobre calidad de vida relacionada con la salud rara vez se registran.
En los últimos años, el interés por la Medicina Basada en la Evidencia, la publicación de las Guías de Práctica Clínica y el desarrollo de proyectos, como ESDR Clinical Performance Measures (CPM’s) Project y Dialysis Outcomes and Practice Patterns Study (DOPPS), ha despertado el interés de los nefrólogos, por la evaluación y mejora de los cuidados suministrados a los pacientes. No obstante, aunque se ha avanzado en la estandarización de muchos aspectos clínicos de cuidado y tratamiento del enfermo renal, se siguen observado diferencias significativas en los resultados de indicadores tales como la dosis de diálisis, el acceso vascular o el metabolismo óseo y mineral, entre distintos centros. Implantar un Sistema de Gestión de la Calidad nos va a ayudar a homogenizar la práctica clínica y puede conseguir minimizar esta variabilidad. Más allá de definir objetivos clínicos, comprende identificar las actividades relacionadas con la calidad y la seguridad de los tratamientos administrados, asignar las responsabilidades, protocolizar el trabajo y definir las competencias, coordinar las actuaciones, detectar cuando no se cumplen las normas preestablecidas, y poner soluciones adecuadas. Y finalmente, se procede a la medición sistemática y planificada de los indicadores establecidos para cada uno de los objetivos y el grado de satisfacción de los usuarios. Se aumenta, en definitiva, el control sobre la actividad que se realiza y se establecen medidas de forma controlada y continuada [51]. Además, el uso sistemático de indicadores de calidad, la evaluación continua, el establecimiento de planes de actuación, así como el uso de otras herramientas (Retroalimentación, Benchmarking…) permiten conseguir una mejora sobre la consecución de objetivos clínicos que impactan sobre supervivencia del paciente, morbilidad y calidad de vida, así como sobre los costes asociados [21][52].
Es muy importante considerar que los usuarios del sistema (pacientes y familiares) poseen conocimientos y experiencias muy valiosos, que pueden orientar los esfuerzos de mejora y ayudar a diseñar sistemas en torno a sus necesidades. Sobre el papel, las estrategias para implicar a los pacientes y los cuidadores en la mejora de la calidad están evolucionando. Sin embargo, existe un gran debate sobre “el cómo” llegar a hacerlo. Como hemos visto anteriormente, el Consorcio Internacional para la Medición de Resultados de Salud (ICHOM) reunió un grupo de trabajo de profesionales sanitarios y representantes de pacientes, con el objetivo de proponer un conjunto mínimo estandarizado de resultados en la ERC centrados en el paciente, incluyendo medidas de resultados informadas por los pacientes (PROM). Se pretende que todo esto permita la estandarización de la medición de los resultados de salud en la práctica clínica habitual a lo largo del mundo. Actualmente, se está trabajando para la implantación de este modelo y favorecer así el cambio hacia la atención a la ERC basada en valores, mejorando la calidad asistencial [27].
En definitiva, la definición de estándares globales adecuados sobre la patología que atendemos, así como disponer de información precisa sobre los resultados obtenidos por las unidades de nuestro entorno resulta esencial para avanzar en la mejora de la calidad. Pero… ¿tenemos en nuestro entorno herramientas que nos ayuden a implantar un sistema de calidad en la asistencia nefrológica en nuestro entorno?
• Entre los años 2002-2011 funcionó el Grupo de Gestión de la Calidad en Hemodiálisis de la Sociedad Española de Nefrología. Este grupo definió indicadores de calidad para hemodiálisis, y puso de manifiesto la importancia de la monitorización respecto a los estándares y la puesta en común con otros centros, para la mejora de los resultados y y disminución de la variabilidad. A día de hoy, los indicadores, descritos en 2007 requieren una adaptación a las nuevas evidencias científicas [18] [19] [53].
• En el año 2007, se elaboró el Plan de Calidad Científico-Técnica y de Mejora Continua de la Calidad en Diálisis Peritoneal. Este documento se propuso como una herramienta de uso interno que permitiera la comparación intercentros y así poder establecer dichos estándares en el conjunto de la población española [53] [54].
• En el año 2019, el grupo de trabajo ERCA de la Sociedad Española de Nefrología ha desarrollado un manual de estándares de calidad para Unidades ERCA, en el que se incluyen aspectos generales de funcionamiento, de recursos necesarios, de procesos, de seguridad del paciente y de resultados [53] [55].
• En el año 2020, la Sociedad Internacional de Nefrología, propone un Plan de Cuidado Integral para pacientes con ERC en fases avanzadas y necesidad de TRS, que puede servir de base a los países para implementar mejoras en los próximos 10 años [56].
Como se puede apreciar, y ya se ha comentado previamente en este capítulo, la mayoría de los documentos disponibles se centran en la atención a etapas avanzadas de ERC y TRS con diálisis. Sin embargo, en los últimos años, va surgiendo nuevas iniciativas en nuestra especialidad para mejorar la calidad de la atención en otros aspectos de especial interés por su impacto sanitario y económico: diagnóstico de la ERC, seguimiento y manejo de la ERC a lo largo de todo su proceso, fracaso renal agudo durante la hospitalización o tras el alta hospitalaria, o trasplante renal. Grupos de expertos internacionales ha desarrollado documentos de consenso e incluso han dado el paso de definir indicadores para estos procesos a pesar de no disponer de estándares de referencia hoy en día. De forma global, se resalta la necesidad de un cambio del paradigma de gestión actual, así como de aunar esfuerzos para la implementación de estrategias de calidad. La estratificación adecuada del riesgo, el abordaje multidisciplinar, la instauración adecuada de tratamientos farmacológicos oportunos, así como la educación de los pacientes, cuidadores y otros profesionales “no nefrólogos” y la incorporación de resultados en salud aportados por los pacientes, podrían ser estrategias para optimizar la atención en todos los casos [57] [58] [59] [60] [61].
En resumen, en nuestra especialidad estamos asistiendo a un gran desarrollo científico y tecnológico. La acreditación de las Unidades de Hemodiálisis ha servido para ir implementado, poco a poco, sistemas de gestión de la calidad. A su vez, la Administración Sanitaria muestra mayor sensibilidad ante la necesidad de dar una respuesta estructurada a la enfermedad crónica. Sin embargo, faltan por desarrollar muchos aspectos (cultura de seguridad, definición de indicadores estandarizados, desarrollo e implementación de herramientas de evaluación y comparación…), y avanzar, por su elevado impacto individual y colectivo, en el desarrollo de estrategias de calidad asistencial en otros procesos diferentes a los abordados hasta este momento. La comunidad nefrológica necesita avanzar en este camino de una manera uniforme.
Nuestras actuaciones futuras deben orientarse en la búsqueda de la excelencia, teniendo siempre en cuenta que la innovación solo tendrá éxito si se basa en atender las necesidades y se enfoca en mejorar la calidad de vida de las personas con enfermedad renal.