Trombosis de la fístula arteriovenosa
INTRODUCCIÓN
La trombosis es la complicación más frecuente del acceso arteriovenoso, es decir, fístula arteriovenosa nativa (FAVn) y fístula arteriovenosa protésica (FAVp) [1] [2]. Se produce cuando un trombo ocluye totalmente algún segmento de la FAVn ó FAVp, se produce una caída brusca del flujo sanguíneo (QA) del mismo hasta 0 ml/min y, por tanto, este acceso vascular ya no podrá utilizarse para efectuar el tratamiento de hemodiálisis (HD) si no es repermeabilizado [3].
A diferencia de la FAVn, la FAVp suele estar formada por un material sintético derivado del plástico (politetrafluoruroetileno) en forma de tubo hueco que se inserta entre una arteria aferente y una vena eferente (circuito cerrado) [4]. Por este motivo, la incidencia de trombosis de la FAVp será siempre superior respecto a la FAVn incluso en las Unidades de HD que desarrollan programas estructurados de seguimiento del acceso arteriovenoso [1] [5] [6] [7].
CAUSAS DE LA TROMBOSIS DEL ACCESO ARTERIOVENOSO
Las causas de trombosis se clasifican en dos grandes grupos [3] [8] [9] [10]:
1) Causa anatómica. La causa más frecuente de trombosis (80-85% de los casos) es la estenosis significativa o con alto riesgo de trombosis del acceso arteriovenoso.
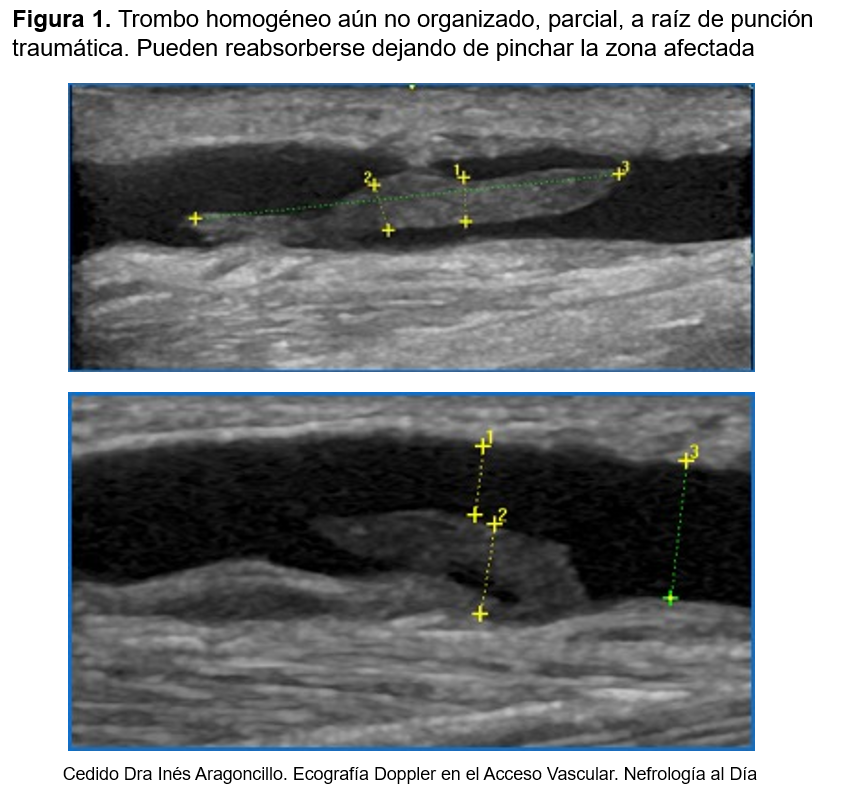
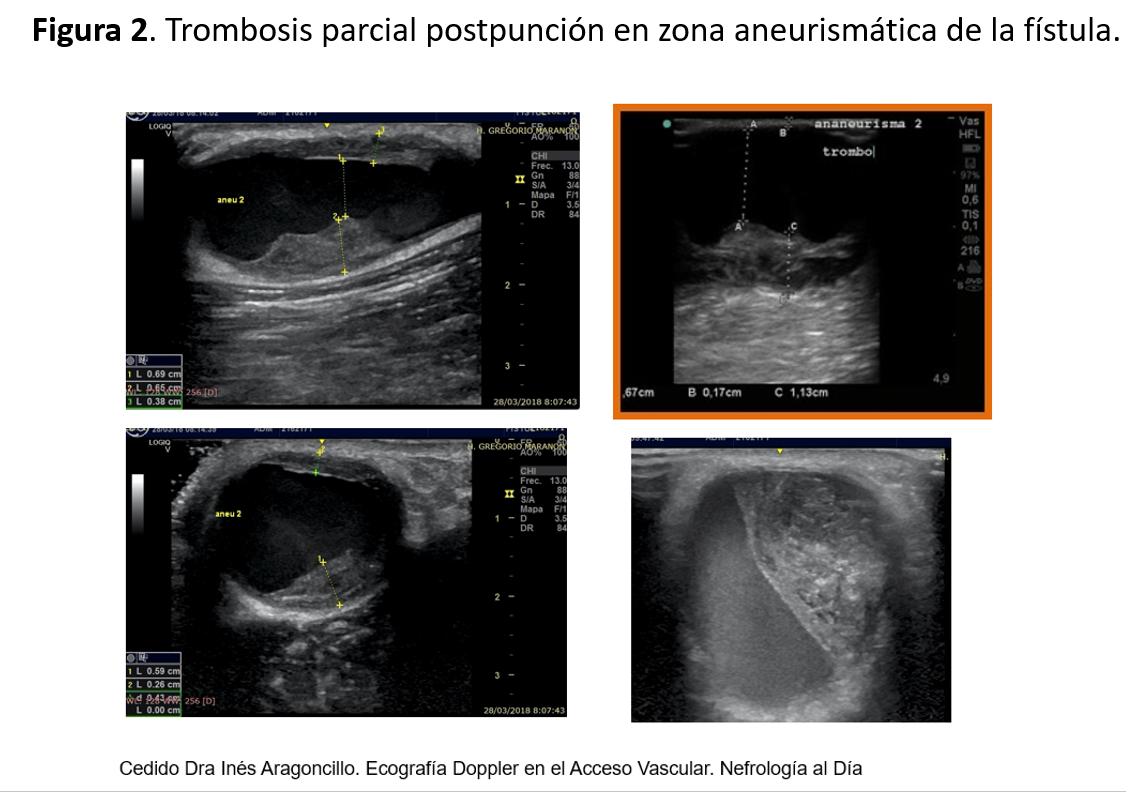
2) Causa no anatómica. Sobre el 15-20% de los casos, la trombosis del acceso se debe a alguna o varias causas no anatómicas, es decir, no está provocada por la progresión de una estenosis significativa del mismo. Las causas no anatómicas más frecuentemente implicadas son hipotensión arterial, deshidratación extracelular, insuficiencia cardíaca, compresión extrínseca del acceso, infección local, alteraciones de la coagulación sanguínea, punción traumática (Figura 1) (Figura 2) y poliglobulia en aquellos pacientes con FAVp que están tratados con agentes estimulantes de la eritropoyesis.
CONSECUENCIAS DE LA TROMBOSIS NO RESCATADA DEL ACCESO ARTERIOVENOSO
Si la repermeabilización de la FAVn o FAVp trombosada no se efectúa, la repercusión para el paciente pueden ser muy negativa desde muchos puntos de vista: reducción del capital venoso, necesidad de implantar un catéter venoso central (CVC), menor eficacia de la HD, posible aparición de estenosis o trombosis en las venas centrales, desarrollo de inflamación crónica en el caso de la FAVp y, finalmente, el reto de la creación de un nuevo acceso arteriovenoso en otra localización [3][11]. Todo ello incrementa la incidencia de hospitalización, el gasto sanitario y la morbimortalidad de estos pacientes [3] [10] [11]. Por tanto, para evitar todas estas consecuencias, se debe intentar siempre el rescate de toda FAVn o FAVp potencialmente recuperable [12].
TRATAMIENTO DE LA TROMBOSIS
1) TRATAMIENTO PREVENTIVO DE LA TROMBOSIS MEDIANTE LA CORRECCIÓN DE LAS CAUSAS NO ANATÓMICAS DE TROMBOSIS.
El nefrólogo debe identificar los factores no anatómicos asociados con un mayor riego de trombosis y efectuar su corrección a tiempo para, de este modo, anticiparse a esta complicación [8]. Actualmente, disponemos de sofisticados monitores de HD que permiten minimizar los episodios de hipotensión arterial, tenemos recursos técnicos suficientes para establecer con gran fiabilidad el peso seco del paciente y evitar así las situaciones de deshidratación extracelular o de insuficiencia cardíaca, podemos indicar una pauta antibiótica específica para tratar eficazmente la infección local del acceso, es posible efectuar estudios de hemostasia complejos para diagnosticar y tratar alteraciones concretas de la coagulación sanguínea, disponemos de una herramienta técnica inestimable en muchas Unidades de HD de España como es el ecógrafo portátil que permite efectuar la punción ecoguiada del acceso, reduciendo así los errores en la canulación del mismo y, finalmente, los casos de poliglobulia pueden minimizarse mediante la realización de hemogramas periódicos.
2) TRATAMIENTO PREVENTIVO DE LA TROMBOSIS MEDIANTE LA INTERVENCIÓN ELECTIVA DE LA ESTENOSIS SIGNIFICATIVA
Para evitar la causa más frecuente de trombosis, es decir, la estenosis significativa del acceso arteriovenoso, es preciso implantar programas de seguimiento, tanto para FAVn como para FAVp, que deben aplicarse de forma rutinaria, estructurada y con participación multidisciplinar [3][8][13][14]. Estos programas se fundamentan en 2 grandes pilares que deben complementarse mutuamente [3][8][13][14]: 1) Diagnóstico precoz de la estenosis del acceso mediante la aplicación de una o varias técnicas de screening o cribado. 2) Intervención electiva de la estenosis del acceso antes de la trombosis mediante cirugía y/o radiología intervencionista. No sirve de mucho aplicar una o varias técnicas de cribado para el diagnóstico de la estenosis en la Unidad de HD si no disponemos de profesionales que puedan efectuar a tiempo (antes de la trombosis) la corrección electiva de la estenosis. Por otra parte, tampoco ayuda tener profesionales altamente motivados en los hospitales para intervenir sobre la estenosis si ésta no se detecta a tiempo (antes de la trombosis) por la falta de aplicación de métodos de cribado de forma protocolizada en la Unidad de HD.
El manejo actual del diagnóstico y tratamiento de la estenosis del acceso arteriovenoso adopta una estructura piramidal que se desarrolla en cuatro niveles o etapas [14]:
1) Etapa o nivel 1 (base de la pirámide). Alarma de estenosis, mediante la aplicación de métodos o técnicas de cribado de monitorización y/o vigilancia del acceso que pueden clasificarse en 2 grandes grupos [3][13]:
- Técnicas de primera generación. Incluyen la monitorización clínica (exploración física, problemas durante la sesión de HD, test de sobrecarga de la FAVn según el flujo de bomba ó QB), presión del acceso vascular (presión venosa dinàmica, presión intraacceso o estática, presión intraacceso equivalente o normalizada) determinación del porcentaje de recirculación y disminución inexplicable de la adecuación de la HD (índice Kt, índice Kt/V, porcentaje de reducción de la urea).
- Técnicas de segunda generación. Permiten la estimación no invasiva del QA del acceso arteriovenoso de forma directa con la ecografía Doppler o de forma indirecta aplicando diversos métodos de cribado dilucionales [5].
Se consideran “técnicas de vigilancia” (surveillance, en inglés) a los métodos de cribado que pueden necesitar de una instrumentación especial (presión estática, ecografía Doppler y técnicas dilucionales); el resto de técnicas descritas anteriorment se consideran “métodos de monitorización” [3][14]. Es importante indicar que la aplicación de varios métodos de cribado de monitorización y/o vigilancia de forma simultánea en la Unidad de HD aumenta el rendimiento de los programas de seguimiento del acceso arteriovenoso para el diagnóstico de la estenosis significativa [15].
2) Etapa o nivel 2. Diagnóstico de la estenosis, mediante la aplicación de una exploración de imagen para confirmar la sospecha de estenosis. La mejor estrategia diagnóstica es realizar una ecografía Doppler como la exploración de imagen inicial si hay sospecha de estenosis reservando a la fistulografía para aquellos casos en los que exista un resultado negativo de la ecografía pero una sospecha persistente de estenosis [14] [16].
3) Etapa o nivel 3. Diagnóstico de la estenosis con alto riesgo de trombosis, mediante la aplicación de una serie de criterios morfológicos y funcionales adicionales. Estos criterios permiten identificar a las estenosis en progresión con elevado riesgo de trombosis a corto plazo (estenosis significativa) [12][14].
4) Etapa o nivel 4 (vértice de la pirámide). Intervención electiva antes de la trombosis, mediante angioplastia percutánea transluminal (APT) y/o cirugía, sobre las estenosis identificadas en la Etapa 3 [14] [17] [18] [19].
Sólo una fracción de los accesos que presentan alarma de estenosis (etapa 1, base de la pirámide) serán tributarios de intervención preventiva sobre la estenosis (etapa 4, vértice de la pirámide) [14]. No seguir paso a paso estas 4 etapas en el manejo de la estenosis puede tener implicaciones desfavorables. Por ejemplo, efectuar una intervención preventiva con APT sobre una estenosis con bajo riesgo de trombosis probablemente sea un procedimiento innecesario con un coste no despreciable y que puede provocar una re-estenosis acelerada [14]. Por el contrario, si no efectuamos la intervención correctiva en una estenosis con alto riesgo de trombosis, el evento más probable que se producirá a corto plazo será la trombosis [14].
3) TRATAMIENTO DE RESCATE DE LA TROMBOSIS ESTABLECIDA
El rescate de todo acceso arteriovenoso trombosado debe efectuarse mediante la eliminación del trombo y el tratamiento de la causa subyacente, habitualmente una estenosis significativa, utilizando un procedimiento quirúrgico y/o endovascular [20][21]. El debate sobre cuál es el mejor enfoque para el manejo de la trombosis, es decir, cirugía abierta o bien abordaje endovascular prosigue en la actualidad [22] [23] [24] [25] [26]. En este sentido, la Guía Clínica Española del Acceso Vascular para Hemodiálisis, elaborada por el GEMAV (Grupo Español Multidisciplinar del Acceso Vascular), efectúa las siguientes recomendaciones [12]:
- Se recomienda inicialmente el tratamiento quirúrgico en la FAVn con trombosis secundaria a estenosis yuxtaanastomótica, siempre y cuando la técnica no requiera la colocación de un CVC.
- En las trombosis no asociadas a estenosis yuxtaanastomotica de la FAVn se recomienda su repermeabilizacion mediante tratamiento quirúrgico o mediante terapia endovascular con la utilización, si es necesario, de dispositivos de trombectomía mecánica o por aspiración.
- Se recomienda intentar la repermeabilización de la FAVp trombosada mediante tratamiento quirúrgico o endovascular.
En comparación con la cirugía, el rescate endovascular es menos invasivo y permite ahorrar capital venoso, pero precisa de un mayor número de procedimientos adicionales para mantener la permeabilidad del acceso [26][27]. En cualquier caso, el tipo de intervención de rescate de elección dependerá de las características del centro, es decir, de la dotación de recursos y de la disponibilidad de profesionales experimentados en cada hospital [26].
4) LA CRONOLOGIA DEL RESCATE: EL TIEMPO ES ORO
El tiempo transcurrido entre la trombosis y su intervención de rescate tiene un efecto directo tanto sobre la superviviencia del acceso arteriovenoso como sobre la del propio paciente [10][28].
Retrasar el tratamiento de la trombosis puede dificultar el éxito de la trombectomia y reducir la supervivencia del acceso [11][28][29]. En este sentido, el estudio retrospectivo de Sadaghianloo et al, sobre 114 intentos de trombectomía quirúrgica en 82 pacientes para rescatar 89 accesos (66% FAVn), objetivó que la trombectomía realizada en un intervalo igual o inferior a 6 horas después del diagnóstico tuvo un éxito técnico significativamente mayor (86%) en comparación con la realizada a partir de las 6 horas (69%) [29]. Hsieh et al, efectuaron un estudio retrospectivo sobre 329 pacientes tratados mediante trombectomia endovascular distribuídos en casos (n=164, 47,5% FAVn, rescate dentro de las 24 h post-trombosis) y controles (n=154, 44,8% FAVn, grupo histórico con intervalo variable de rescate) y objetivaron una tasa de permeabilidad primaria, a los 3 meses post-intervención, significativamente superior para las FAVn rescatadas dentro de las primeras 24 h (68%) respecto a las FAVn del grupo control (50%) [28].
El intervalo de tiempo transcurrido antes de la trombectomía, es decir, la duración en la interacción trombo-pared vascular, es un factor clave en el resultado inicial de la intervención de rescate y en la supervivencia del acceso. En toda FAVn trombosada se desarrolla precozmente una marcada actividad inflamatoria seguida de progresión y organización del trombo, con el resultado de que éste se vuelve más adherente al endotelio de forma que, por una parte, el trombo será más difícil de eliminar durante el rescate y, por otra parte, la trombectomía será más traumática para la pared vascular [21][28][29][30][31]. En este sentido, la Guía del GEMAV recomienda intentar la repermeabilización del acceso trombosado de forma prioritaria, preferentemente dentro de las primeras 48 horas [12].
Como hemos mencionado previamente, la trombosis no rescatada de FAVn ó FAVp incide en gran manera sobre la morbimortalidad de los pacientes en HD [3][10][11]. Según datos del estudio AURORA, la trombosis del acceso arteriovenoso se asocia con un aumento en el riesgo de mortalidad por todas las causas y de mortalidad cardiovascular, y este riesgo está en relación con el tiempo transcurrido antes de su repermeabilización [10].
RESCATE DE UN ACCESO ARTERIOVENOSO TROMBOSADO versus REPARACIÓN ELECTIVA DE LA ESTENOSIS SIGNIFICATIVA
Puede plantearse la disyuntiva de reparar electivamente un acceso arteriovenoso con una estenosis significativa conocida o bien efectuar la intervención de repermeabilización una vez ya trombosado. Para dilucidarla, es preciso tener en cuenta lo siguiente [3][13]:
- No siempre es técnicamente posible el rescate de todas las trombosis, ni siquiera en manos de especialistas experimentados [32][33].
- La supervivencia del acceso es significativamente inferior después de su repermeabilización post-trombosis en comparación con la corrección preventiva de la estenosis antes que se produzca la trombosis [6][33][34][35]. En este sentido, en el estudio prospectivo de Gruss y cols., referido a 317 accesos arteriovenosos (73% de FAVn) en 282 pacientes, se objetivó que la media de supervivencia añadida para los accesos reparados electivamente por disfunción fue de 1062±97 días en comparación con 707±132 días para los accesos rescatados después de una trombosis [34]. Asimismo, se ha demostrado una correlación inversa entre la tasa de reparación por disfunción y la tasa de trombosis tanto para FAVn como para FAVp [6].
Por todo ello, la Guía del GEMAV recomienda la intervención electiva sobre el acceso disfuncionante con estenosis significativa frente a la intervención post-trombosis [12].
RESCATE DE UN ACCESO ARTERIOVENOSO TROMBOSADO versus CREACIÓN DE UN NUEVO ACCESO
En lugar de rescatar todo acceso trombosado, evitando así todas las consecuencias negativas producidas la trombosis no tratada como ya hemos mencionado previamente (incluída la inserción de un CVC), una alternativa que podría plantearse sería no actuar sobre la trombosis, implantar un CVC para poder efectuar la sesión de HD correspondiente y, en un segundo tiempo, efectuar un nuevo acceso arteriovenoso [7]. Aunque ambas opciones suponen un coste y un gasto sanitario, los estudios de coste-efectividad realizados parecen decantarse por la opción del rescate frente a implantar un CVC y la creación de un nuevo acceso [7][36]. En este sentido, un estudio retrospectivo efectuado en España durante un periodo de 11 años sobre 268 episodios de trombosis de accesos arteriovenosos (73% en FAVn) objetivó un beneficio económico anual de 5397 euros a favor del rescate del acceso trombosado frente a la realización de un nuevo acceso arteriovenoso mediante cirugía; la extrapolación de este ahorro al conjunto del país, para una población de 23.000 pacientes en HD, supondría 9.930.480 euros/año [7].
Por todo ello, la Guía del GEMAV recomienda intentar la repermeabilización del acceso arteriovenoso trombosado frente a la realización de uno nuevo y la colocación de un CVC al asociarse a un menor coste sanitario, menor tasa de hospitalización y menor morbimortalidad [12]. Desafortunadamente, la cruda realidad se impone en algunos casos y hay que optar por la segunda opción como única alternativa ante la presencia de trombos extensos y/o grandes depósitos de coágulos en FAVn aneurismáticas que hace que sea prácticamente imposible extraer el trombo y no hay otra solución que abandonar la FAVn trombosada y evaluar otras opciones de acceso arteriovenoso [21].
EL CÓDIGO FISTULA
El documento “Código fístula” ha sido elaborado por el GEMAV, en colaboración con las asociaciones españolas de pacientes renales ALCER y ADER, y pretende ser un protocolo de atención urgente que permite identificar a las personas con enfermedad renal tratadas mediante HD que presentan una patología aguda de su acceso arteriovenoso, como es la trombosis, para trasladarlas lo más rápidamente posible a la Unidad Funcional del Acceso Vascular o al hospital de referencia y efectuar su tratamiento de rescate mediante cirugía y/o procedimiento endovascular [37].
Los objetivos del “Código fístula” en caso de trombosis son los siguientes:
- Objetivo principal. Restaurar la permeabilidad del acceso vascular.
- Objetivos secundarios: reducir al mínimo el tiempo transcurrido entre el diagnóstico de la trombosis y la intervención de rescate, evitar la implantación de un CVC y conseguir que la siguiente sesión de HD se efectúe a través del acceso rescatado.
Este documento incluye 12 indicadores de calidad para aplicar en el rescate de un acceso trombosado (Tabla 1). Con el objetivo de implantarlo por todo el territorio español, el protocolo “Código fístula” ha alcanzado un consenso histórico sin parangón en España. Además de GEMAV, ALCER y ADER, se ha consensuado por los siguientes grupos de trabajo y Sociedades Científicas (en orden alfabético): Grupo de Estudio de la Infección Relacionada con la Asistencia Sanitaria (GEIRAS), Sociedad Española de Angiología y Cirugía Vascular Vascular (SEACV), Sociedad Española de Enfermería Nefrológica (SEDEN), Sociedad Española de Diálisis y Trasplante (SEDYT), Sociedad Española de Nefrología (S.E.N.) y Sociedad Española de Radiología Vascular e Intervencionista (SERVEI). Esperemos que pronto pueda aplicarse en todo el territorio español [11].