El reto de la enfermedad cardiovascular del paciente con enfermedad renal crónica
Palabras clave
cardiorrenal, enfermedad cardiovascular, corazon y riñón
Resumen
La enfermedad renal crónica (ERC) afecta la estructura y la función del corazón, de la macrocirculación sistémica y de la microcirculación órgano-tisular, lo que facilita el desarrollo de la enfermedad cardiovascular (ECV). De hecho, las complicaciones cardiovasculares son tan frecuentes en la población con ERC que son responsables en una gran medida de la carga clínica, sanitaria y económica de la misma. A pesar de ello, la prevención y el tratamiento de esas complicaciones es uno de los aspectos de la ERC que satisface los criterios de necesidad médica no cubierta. Es probable que ello se deba a que el nefrólogo tiene una percepción limitada de la relevancia global de la ECV en el paciente con ERC, lo que, a su vez, puede deberse a una formación cardiovascular insuficiente durante la especialización en nefrología. Se requiere pues un cambio de enfoque en el que el nefrólogo entienda la ERC como una enfermedad en cuyo curso clínico las manifestaciones y las complicaciones relacionadas con la ECV son tan frecuentes e importantes que requieren un manejo clínico específico y dedicado por su parte. En este sentido, el programa de la especialización en nefrología debe contemplar la formación en la subespecialidad de cardio-nefrología.
Introducción
La enfermedad renal crónica (ERC) representa una situación de máximo riesgo para el desarrollo de enfermedad cardiovascular (ECV) [1] [2]. Sin embargo, las limitaciones en el diagnóstico y el tratamiento de la ECV en los pacientes con ERC hacen de la misma una necesidad médica no cubierta [3] [4]. Entre las diversas razones que pueden explicar esta situación estaría una falta de percepción global por parte del nefrólogo de lo que comporta la ECV en el paciente con ERC. De hecho, aunque se acepta que la ERC es una enfermedad sistémica y multiorgánica [5] [6], sus aspectos cardiovasculares no reciben la atención que corresponde a su carga de enfermedad, y la intervención del nefrólogo suele limitarse al control de los factores clásicos de riesgo cardiovascular como los lípidos sanguíneos y la presión arterial. Es preciso, pues, plantearse la ERC como una enfermedad cuya evolución clínica está determinada por la afectación del sistema cardiovascular, lo que obliga a que la formación de los especialistas en Nefrología otorgue una mayor relevancia a los conocimientos teóricos y las habilidades prácticas que demanda la ECV [7] [8].
Este artículo tiene un doble objetivo: De un lado, revisar los hechos que convierten a la ECV de los pacientes con ERC en un verdadero reto para la Nefrología, y, de otro lado, revisar las respuestas de la Nefrología al reto, principalmente la basada en desarrollar la subespecialidad de cardio-nefrología y facilitar la creación de entornos asistenciales en las que la subespecialidad sea operativa y eficiente.
Los hechos del reto
La carga médica, sanitaria y económica añadida de la ECV en la ERC
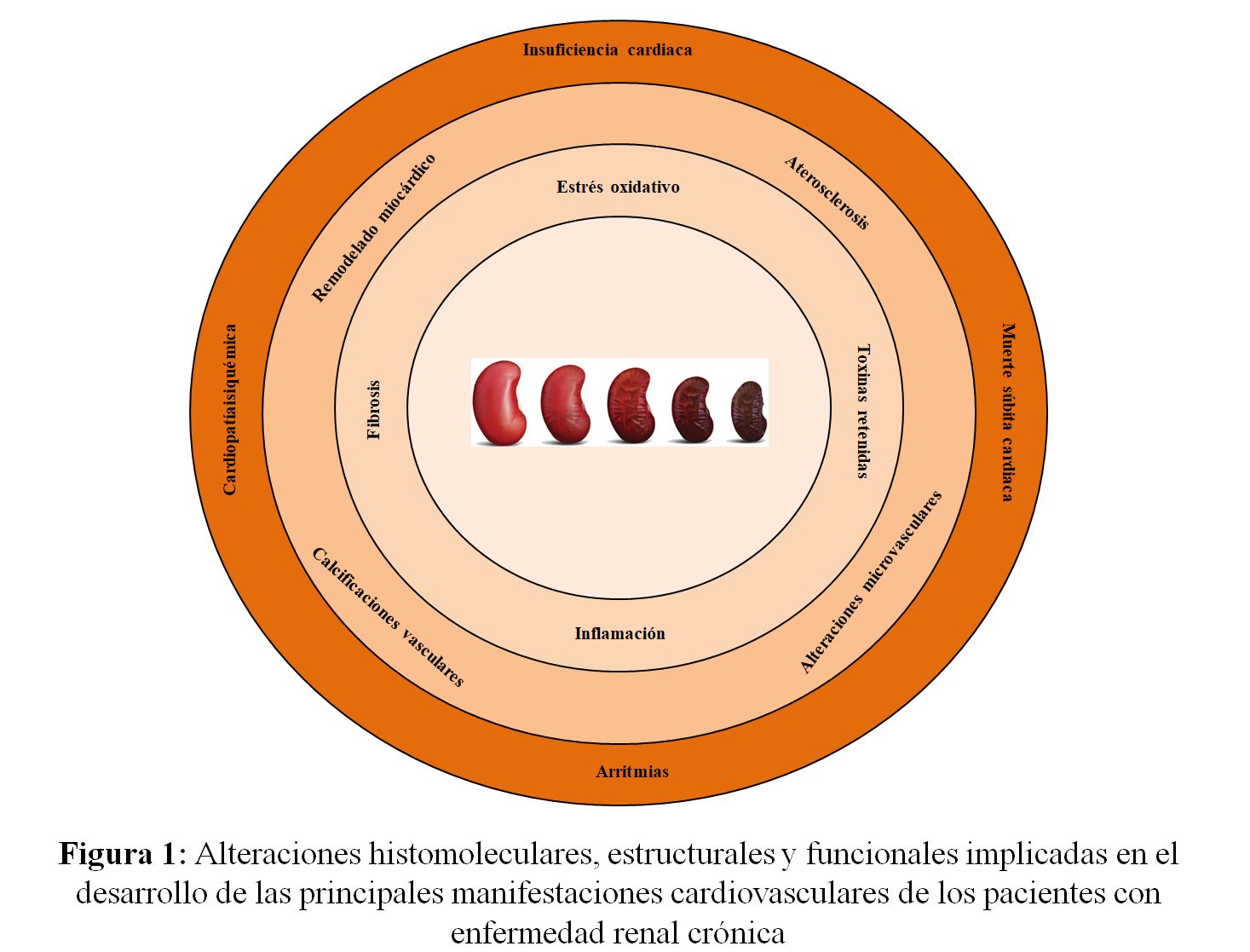
A medida que los estadios de la ERC progresan también aumentan la incidencia y la prevalencia de los eventos relacionados con la ECV [9] [10] (Figura 1). De hecho, los pacientes con ERC tienen más probabilidades de morir de una complicación cardiovascular que de insuficiencia renal [11] [12] [13]. Por otra parte, el pronóstico de la ECV empeora en presencia de ERC. Así, por ejemplo, el riesgo de hospitalización por insuficiencia cardíaca (IC) y de mortalidad cardiovascular es más elevado en los pacientes con IC cuando la ERC está presente que cuando no lo está [14]. Por ello, el impacto de la ERC sobre la salud global mundial es debido tanto al deterioro de la función renal, como a la ECV asociada al mismo [11] [12]. Además, las complicaciones cardiovasculares incrementan la carga económica que la ERC supone para los sistemas sanitarios [15], debido en gran medida a que las frecuentes hospitalizaciones por complicaciones cardiovasculares aumentan los costes directos de la ERC en todos los estadios [16].
Las alteraciones producidas en el corazón y en los vasos por la ERC
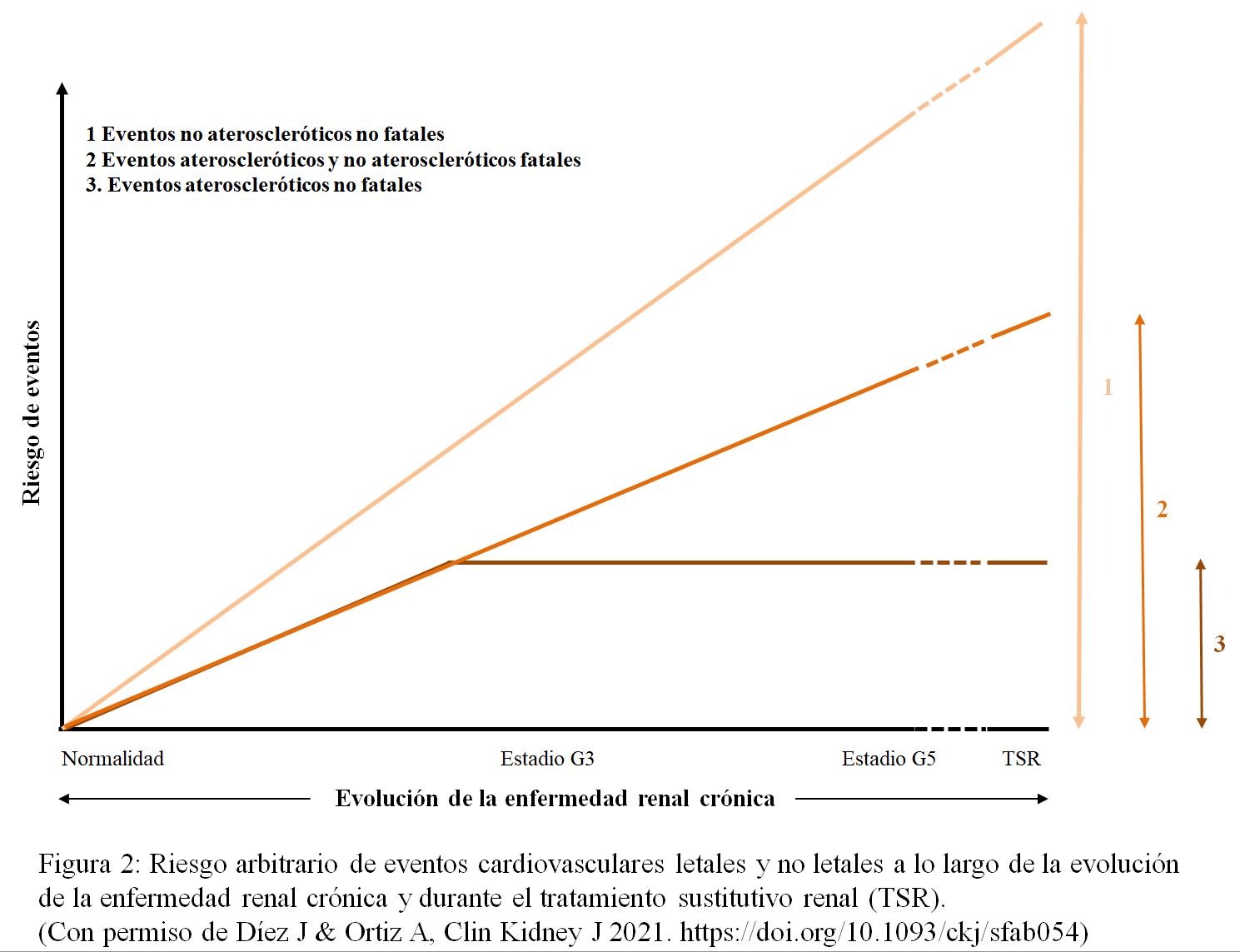
La ERC cursa con alteraciones fisiopatológicas que afectan desfavorablemente a los vasos y al corazón (Figura 2). La presencia y la progresión de la ERC se asocian tanto con el desarrollo de aterosclerosis subclínica [17], como con la aparición de complicaciones clínicas de la aterosclerosis [18]. Por otra parte, la prevalencia de calcificaciones en la pared arterial aumenta en los pacientes con ERC y se asocia con eventos cardiovasculares adversos. Por ejemplo, la calcificación coronaria se asocia con infarto de miocardio e IC en los pacientes con ERC [19]. Finalmente, estudios recientes efectuados en pacientes con ERC han puesto de manifiesto alteraciones de la microcirculación (p.ej. disminución de la densidad microvascular por rarefacción capilar) en el corazón [20].
La incidencia y la prevalencia de enfermedades cardíacas no isquémicas (p. ej. enfermedades del miocardio y enfermedades valvulares) es mayor en los pacientes con ERC que en los pacientes sin ERC [15] y, al igual que la cardiopatía isquémica aterosclerótica, también se caracterizan por progresar a la IC [21]. La evidencia disponible sugiere que la ERC no sólo altera la anatomía macroscópica del corazón (p.ej. facilitando la hipertrofia ventricular izquierda), sino también la anatomía microscópica (p.ej. facilitando la fibrosis difusa del miocardio), lo que puede facilitar la disfunción ventricular y el desarrollo de IC, así como de arritmias [22].
El diagnóstico y el tratamiento inadecuados de la ECV en la ERC
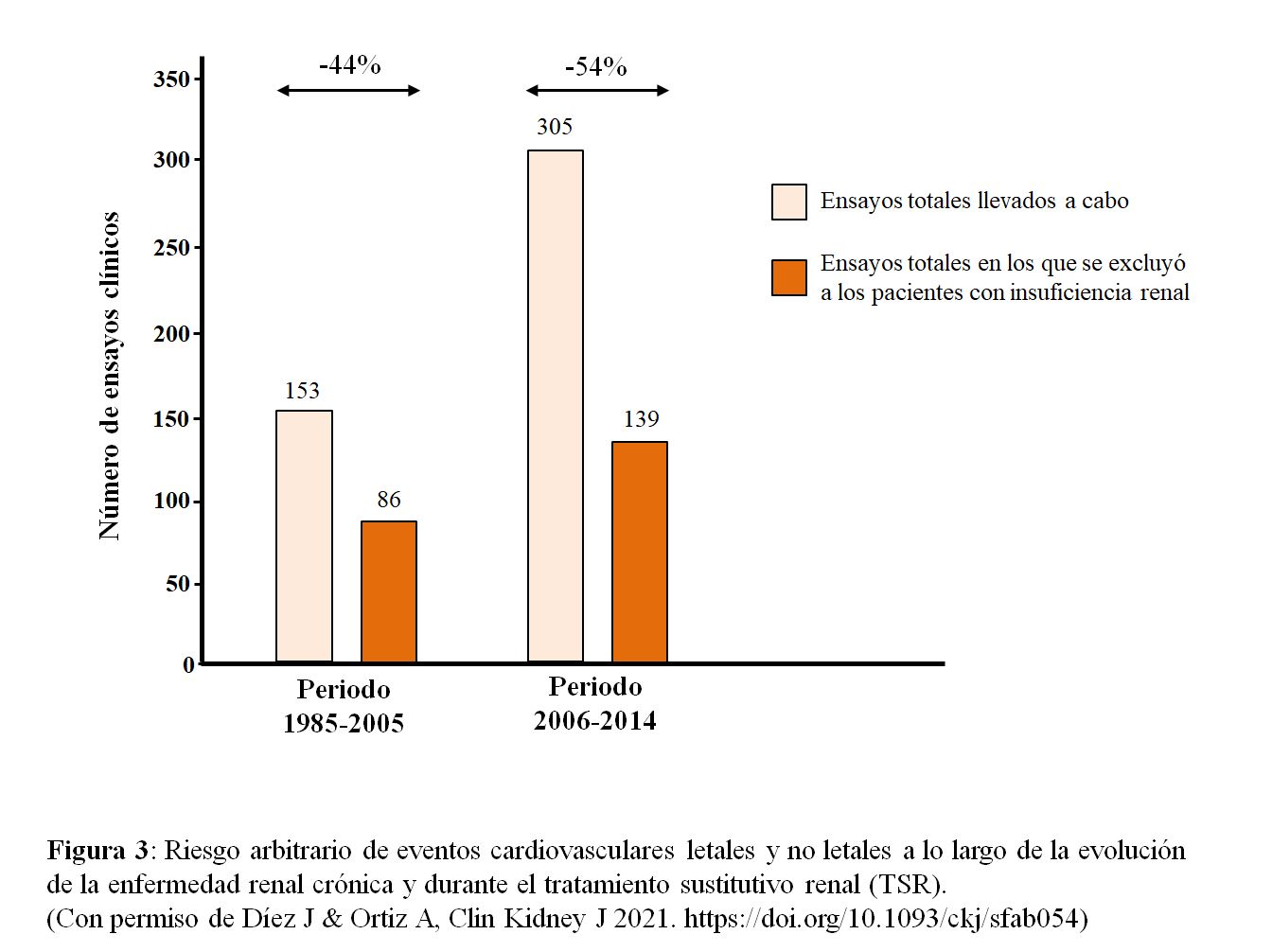
En los pacientes con ERC la ECV se diagnostica y se trata menos que en los pacientes sin ERC debido a diversas razones: Por un lado, los protocolos de valoración de la morfología y de la función del corazón y de los vasos están infrarrepresentados en los procedimientos diagnósticos generales de la ERC [23]. Por otro lado, los criterios diagnósticos no parecen tener la misma sensibilidad y especificidad dependiendo de que exista o no ERC. Así, para el diagnóstico ecocardiográfico de enfermedad estructural cardiaca se han propuesto criterios distintos a los recomendados en la población general [24]. Por último, la ERC avanzada y el tratamiento sustitutivo renal suelen ser criterios de exclusión en los ensayos clínicos cardiovasculares realizados en la población general o en otros grupos de riesgo [25] [26] (Figura 3). Probablemente, ello explica que no haya una evidencia robusta sobre la eficacia y la seguridad de las terapias cardiovasculares en estos pacientes [27].
El impacto desfavorable del tratamiento sustitutivo renal sobre la ECV
La evidencia disponible indica que la diálisis, especialmente la hemodiálisis [15], y en menor medida el trasplante renal [28], incrementan el riesgo cardiovascular de los pacientes con tratamiento sustitutivo renal (Figura 1). En efecto, mientras el procedimiento de la hemodiálisis supone un estrés para el sistema circulatorio sistémico que agrava la ECV [29], los efectos cardiometabólicos de las terapias inmunosupresoras empleadas en el trasplante renal también agravan las lesiones cardiovasculares preexistentes [30].
Las respuestas al reto
Las principales respuestas de la Nefrología al reto que supone la ECV de los pacientes con ERC han de ser dos: Propiciar la adecuada formación cardiovascular del nefrólogo, y contribuir a la creación de un entorno clínico adecuado para las necesidades cardiovasculares de los pacientes. La primera respuesta es la razón de ser de la subespecialidad de cardio-nefrología, y la segunda la de las unidades o equipos de medicina cardiorrenal.
La subespecialidad de cardionefrología
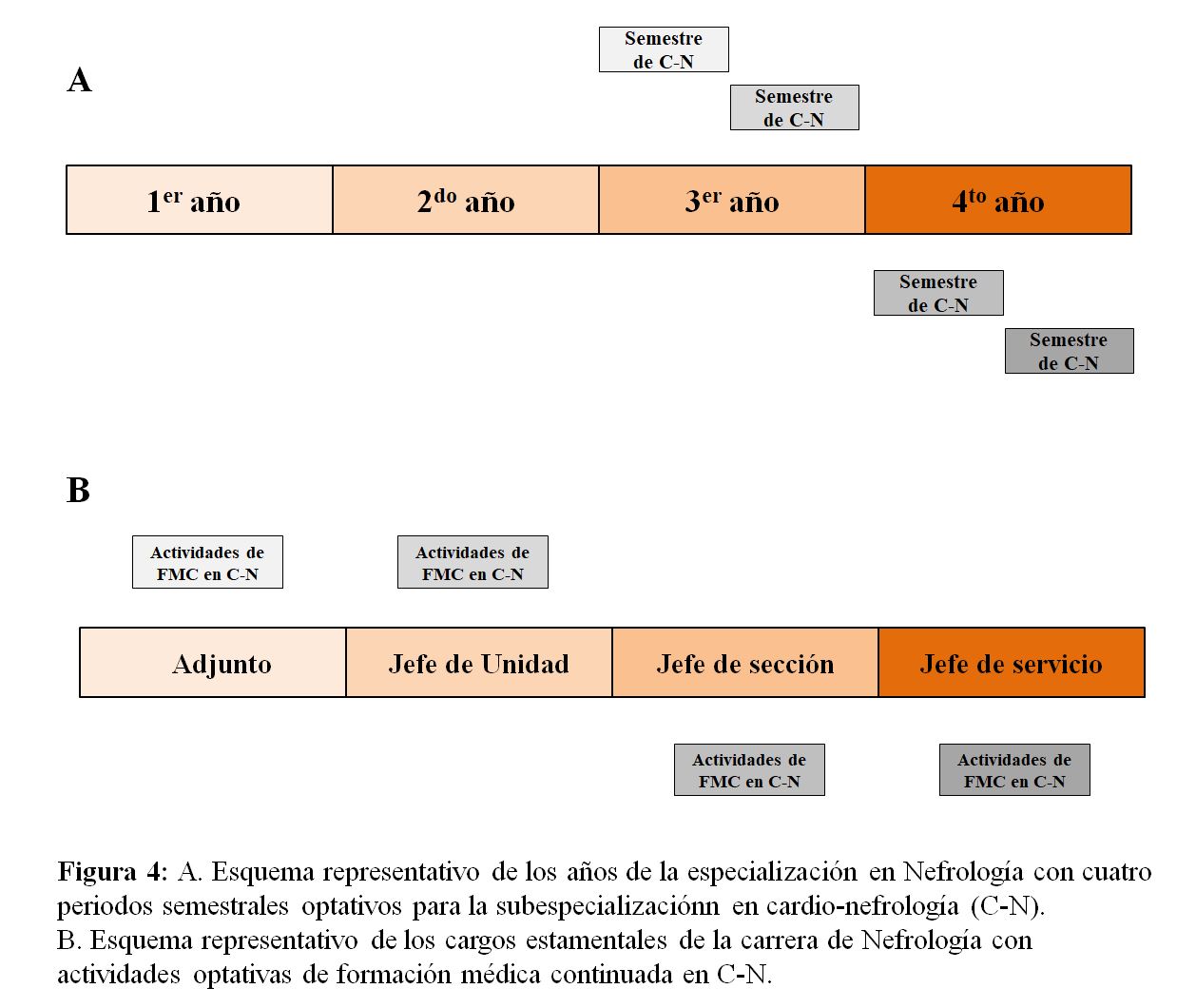
La formación actual que reciben los futuros especialistas en Nefrología no es suficiente para cubrir con eficiencia el campo amplio y en rápida evolución de la medicina cardiovascular y, por tanto, se necesita un programa específico de subespecialización en cardio-nefrología [31]. Un programa teórico-práctico que contemple desde el conocimiento fisiológico integrado cardiorenal [32], hasta la resolución clínica de la variedad de problemas cardiacos y vasculares, agudos y crónicos, que presentan los pacientes con ERC [7] [8]. Dicho programa puede desarrollarse durante un periodo de 6 meses dentro de los 4 años de la especialización en Nefrología, probablemente en la segunda mitad de la misma [33] (Figura 4A). En este sentido, el comité coordinador del Grupo de Trabajo de Medicina Cardiorrenal de la Sociedad Española de Nefrología (SEN) [CaReSEN] ha dado a conocer en un artículo de posición las acciones a realizar para desarrollar la subespecialidad de cardio-nefrología como parte de la formación y de la práctica de la especialidad de Nefrología [34].
La puesta en marcha de la subespecialidad de cardio-nefrología en la práctica clínica diaria puede servir también para ampliar las posibilidades de la Nefrología. Además, la existencia de la subespecialidad de cardio-nefrología puede facilitar el reclutamiento de los futuros nefrólogos en los programas de especialización [35] [37], contribuyendo así a paliar el déficit de especialistas en formación a los que actualmente se enfrenta la Nefrología [37].
Por otra parte, dado que el reclutamiento de los futuros nefrólogos puede iniciarse en la Universidad, cuando durante los estudios del grado de Medicina se despierta en el estudiante una vocación temprana por la Nefrología, el curriculum de Nefrología ha de abarcar tanto ese periodo inicial de formación académica, como el del periodo de la especialización, y el periodo posterior de formación continuada [38]. Ello significa que el conocimiento de las interacciones del riñón sano y del riñón enfermo con otros órganos, especialmente con el corazón y con los vasos sanguíneos, y de sus consecuencias fisiológicas, fisiopatológicas y clínicas ha de formar parte ya del programa de la asignatura de Nefrología que se imparte en las Facultades de Medicina. Muchos de los nefrólogos que en su práctica clínica diaria se enfrentan al desafío de la ECV del paciente con ERC son responsables de esos programas, por lo que resulta razonable pensar que en su enfoque docente de la ERC enfaticen lo que supone la ECV.
Finalmente, es importante incluir la cardio-nefrología como parte de la formación médica continuada (FMC) de los ya especialistas en Nefrología (Figura 4B). Para ello han de utilizarse los instrumentos ya utilizados para la FMC en otras áreas y subespecialidades, desde las actividades congresuales hasta los cursos presenciales y on-line, pasando por las actualizaciones mediante artículos publicados en Nefrología al Día (NAD). En este sentido, tanto el Consejo Editorial de NAD, como el Comité Ejecutivo de CaReSEN, manifiestan su compromiso para hacer de NAD el vehículo editorial de la FMC en cardio-nefrología.
Las unidades clínicas cardiorrenales
La subespecialidad de cardio-nefrología le ofrece al nefrólogo la oportunidad de integrarse en unidades multidisciplinares cardiorrenales responsables tanto del manejo clínico de los pacientes con ERC y ECV [39], como de la investigación clínica orientada a aumentar la evidencia para el adecuado tratamiento de la ECV en los pacientes con ERC avanzada y los pacientes con tratamiento sustitutivo renal [40]. Lo primero subsanaría una situación anómala que se ha vivido en la sanidad de nuestro país durante los últimos años, pues se da la circunstancia de que en los hospitales del sistema público existen unidades multidisciplinares de insuficiencia cardiaca con presencia de diversos especialistas entre los que no se encuentran los nefrólogos [41]. Lo segundo ayudaría a incrementar la participación de la Nefrología en la realización de ensayos clínicos, un área en la que es claramente deficitaria comparada con otras especialidades, y no sólo en nuestro país, sino en el mundo en general. [42].
En España, ya existen unidades cardiorrenales, es el caso de la creada en 2018 en el Hospital Universitario Virgen de la Macarena de Sevilla y la creada en 2019 en el Hospital Universitario La Fe de Valencia. En ellas se efectúa un abordaje multidisciplinar e integral del paciente con enfermedad cardiaca y con enfermedad renal mediante protocolos de actuación conjunta y decisiones diagnósticas y terapéuticas consensuadas. Recientemente, los grupos CaReSEN y el de Trabajo Cardiorrenal de la Sociedad Española de Cardiología (SEC) han elaborado un documento de consenso con las bases para la creación de las Unidades Clínicas Cardiorenales en el que se definen las carcaterísticas organizativas de las mismas con la finalidad de garantizar la calidad y la seguridad de las actuaciones y de los resultados obtenidos [43].
Hay determinados ámbitos de la patología cardiorenal en los que dichas unidades son urgentemente necesarias. Por ejemplo, el de los pacientes en los que coinciden la ERC y la insuficiencia cardiaca crónica (ICC), y el de los pacientes en los que concurren la injuria renal aguda (IRA) y la insuficiencia cardiaca aguda (ICA) (los antiguos síndromes cardiorrenales 4 y 2, y 3 y 1, respectivamente) [44]. En el caso de los pacientes con ERC que presentan ICC como complicación se dispone de publicaciones muy recientes en las que se describen la fisiopatología subyacente a las manifestaciones clínicas, así como los protocolos de actuación con las mismas [45] [46]. De modo similar, se acaban de publicar las bases fisiopatológicas y las medidas terapéuticas de los cuadros clínicos que presentan los pacientes con ICC que desarrollan ERC como co-morbilidad [47] [48]. Análogamente, en los últimos meses se han publicados artículos fundamentales para entender y manejar las complicaciones cardiovasculares de los pacientes con IRA [49] [50], así como las complicaciones renales de los pacientes con ICA [51] [52].
Conclusiones
La presencia de ECV en los pacientes con ERC tiene consecuencias clínicas y de salud tan importantes que desafía la capacidad de los nefrólogos para afrontarlas. Por tanto, es necesario incentivar y apoyar la formación de subespecialistas en cardio-nefrología, así como su incardinación en unidades de medicina cardiorrenal con el objetivo de minimizar la carga que la ECV supone en el paciente con ERC. El logro de ambos objetivos es la razón de ser del Grupo de Trabajo CaReSEN de la S.E.N. que contará para ello con la implicación de los miembros de la sociedad, y con la colaboración de la SEC y de otras sociedades e instituciones afines a la medicina cardiorrenal.