Enfermedad Renal Diabética: Albuminuria y Progresión
El concepto enfermedad renal diabética (ERD) hace referencia a la enfermedad renal crónica (ERC) atribuida a la propia diabetes. Asimismo, en la diabetes la ERC se define como la pérdida de función renal alcanzando un filtrado glomerular estimado (FGe) 30 mg/g o albuminuria >30mg/24h) o la conjunción de ambas [1]. El diagnóstico de esta patología es habitualmente clínico y en raras ocasiones suele confirmarse mediante biopsia renal. Por otra parte, el término nefropatía diabética se debería reservar a aquellos casos con afectación renal diabética confirmada histológicamente [1].
La asociación entre la ERD y la albuminuria se ha descrito tradicionalmente en los pacientes con diabetes tipo 1 en los que el diagnóstico de diabetes precede al desarrollo de la propia enfermedad renal. Así, se describe una fase subclínica inicial de hiperfiltración que se sigue de una pérdida leve-moderada de albumina (CAC 30-300 mg/g). A medida que la nefropatía progresa, las pérdidas de albumina se hacen más evidentes hasta desarrollar una albuminuria franca (CAC >300 mg/g) que se sigue de una pérdida progresiva del filtrado glomerular. Sin embargo, la experiencia ha demostrado que este modelo de progresión no es aplicable a diabéticos tipo 2, en los que a veces el diagnóstico de la diabetes puede ser simultáneo a la ERD, e incluso es de interés mencionar que algunos diabéticos tipo 1 no siguen este curso [2]. Así, un porcentaje considerable de pacientes con diabetes tienen ERC sin albuminuria [3]. Además, se sabe que la presencia de albuminuria es reversible y que se puede ver modificada por otros muchos factores que convergen sobre el enfermo diabético como el propio control glucémico, la presión arterial, la dislipemia o el uso de determinados fármacos como los inhibidores del enzima conversor de angiotensina (IECA) o los antagonistas del receptor de angiotensina (ARA) [3][4].
ALBUMINURIA (Fisiopatología, Mecanismos en la diabetes)
La albuminuria se define como la pérdida de albumina en orina. Se trata de un hallazgo común a muchas patologías renales. El rango de excreción de albumina es altamente variable, siendo tradicionalmente considerado patológico un CAC >30mg/g. La albuminuria puede oscilar desde la pérdida de escasos miligramos a la pérdida franca de gramos de albumina en orina de 24 horas. Una baja excreción de albumina entre 30-300 mg/g por CAC o entre 30-300mg en orina de 24 horas era clásicamente conocida como microalbuminuria. Este término está en desuso, ya que puede inducir a pensar que la albumina excretada es de menor tamaño, cuando no es así. Asimismo, una mayor pérdida de albumina superando los 300 mg/g era denominada macroalbuminuria. Actualmente se recomienda abandonar estos términos y emplear aquellos propuestos por las guías KDIGO para la ERC que clasifican la albuminuria en: albuminuria 1(A1) (300 mg/g) [5].
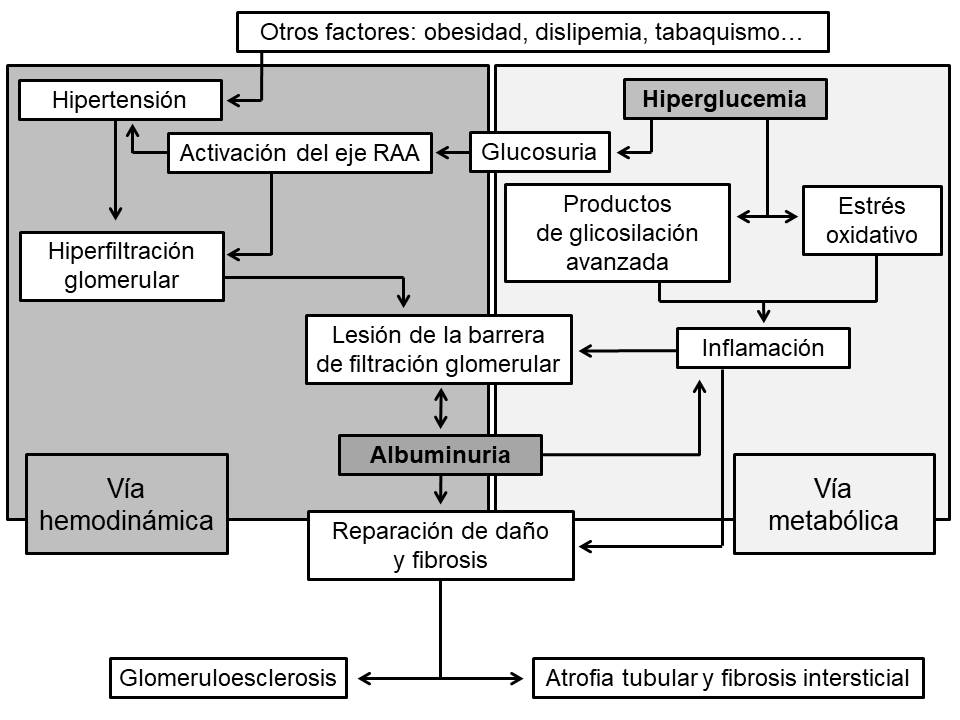
La hiperglucemia crónica secundaria a la diabetes es el eje etiopatogénico de los procesos que conducirán tanto al desarrollo de albuminuria como a la pérdida del filtrado glomerular y enfermedad renal terminal (Figura 1). Las vías que contribuyen a la aparición de ERD pueden clasificarse en dos grandes grupos: hemodinámica y metabólica [6]. La exposición de las células a niveles altos de glucosa estimula la cadena de respiración mitocondrial y favorece la formación de radicales libres de oxígeno, aumentando así el estrés oxidativo [2]. Además, la hiperglucemia facilita la glicosilación no enzimática de otras moléculas intracelulares como proteínas, lípidos o ácidos nucleicos dando lugar a la aparición de los denominados productos de glicosilación avanzada (AGEs). Los AGEs estimulan a su vez una serie de vías inflamatorias y profibróticas como el TFG-β1 o el NF-κB que conducen al aumento de la matriz extracelular y fibrosis renal. Igualmente, otro de los efectos de la hiperglucemia sobre la arquitectura glomerular es la pérdida de glucosaminoglicanos de la membrana basal glomerular, lo que reduce la carga negativa de esta última, que es necesaria para mantener moléculas electronegativas como las proteínas en el interior del compartimento plasmático.
En cuanto a la vía hemodinámica, la glucosuria secundaria a la hiperglucemia aumenta la reabsorción tanto de glucosa como de sodio a nivel tubular proximal, lo que disminuye el débito de este último al túbulo contorneado distal y activa la mácula densa. La activación de la mácula densa estimula el eje renina-angiotensina-aldosterona (RAA) que a su vez produce una vasoconstricción de la arteriola eferente y aumenta la presión intraglomerular. La activación del eje RAA, unida a otros factores, también facilitan la aparición de hipertensión sistémica, que incrementa el riesgo de progresión de la enfermedad renal diabética.
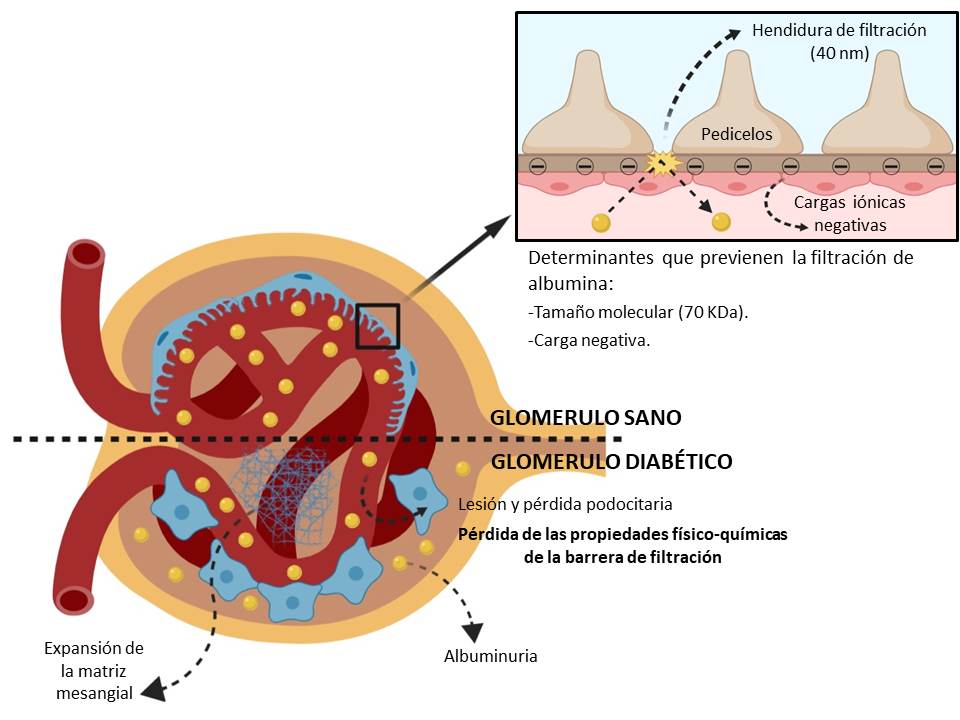
La convergencia de ambas vías patogénicas sobre el glomérulo termina dañando tanto a células endoteliales como a podocitos (células glomerulares epiteliales) y altera las propiedades de la membrana basal glomerular. Los cambios patológicos alteran las hendiduras de filtración y el daño sostenido puede incluso condicionar el despegamiento y pérdida de los podocitos del epitelio visceral [2]. Todo ello contribuye a la alteración de las características físico-químicas de la barrera de filtración glomerular. La albumina sérica tanto por su peso molecular (próximo a los 70 kDa) como por su carga iónica negativa queda confinada al espacio plasmático, ya que el tamaño y la electronegatividad no le permiten atravesar las hendiduras de filtración. En la nefropatía diabética, la membrana basal glomerular pierde las cargas iónicas negativas y tanto la lesión endotelial como podocitaria condicionan un aumento del tamaño de los poros, por lo que se pierde la selectividad del filtrado glomerular y permitiendo el paso de la albumina a la orina (Figura 2).
ALBUMINURIA y ENFERMEDAD CARDIOVASCULAR EN ERD
La albuminuria es un factor de riesgo independiente asociado a la enfermedad cardiovascular (CV). Así, pacientes con una excreción nula o despreciable de albumina tienen un menor riesgo CV que aquellos con una pérdida franca de albumina en orina [7]. El riesgo incrementa a medida que aumentan las pérdidas de albumina en orina y no sólo se limita a pacientes con patologías como la hipertensión o la diabetes, sino que en individuos aparentemente sanos que presentan pérdidas leves de albumina, ese riesgo también está incrementado [7]. Diferentes estudios como el PREVEND (Prevention of Renal and Vascular End Stage Disease), el HUNT (Nord-Trøndelag Health Study) o el MONICA (Monitoring Trends and Determinants of Cardiovascular Diseases) [8][9][10] han demostrado que la albuminuria es un factor de riesgo tanto de mortalidad por cualquier causa como de mortalidad CV y que es independiente de otros factores de riesgo CV ya conocidos. Además, estos estudios junto con otros como el de Klausen y cols. [11] pusieron en evidencia que cualquier pérdida de albumina, incluso valores urinarios inferiores a los considerados patológicos y en pacientes sin enfermedad evidente, ya se asocia a un incremento del riesgo CV. Ello convierte la excreción urinaria de albumina en un marcador continuo de riesgo CV, incrementando este último de forma proporcional a la albuminuria y sin límite inferior para la ausencia de riesgo.
La enfermedad renal, y la albuminuria como uno de los marcadores de esta última, están de hecho más asociadas al incremento del riesgo CV que la propia diabetes. En un estudio publicado por Afkarian y cols. donde analizan 15.046 pacientes de la población general estadounidense, la diabetes sin enfermedad renal y ajustada por edad, sexo y raza presentaron un incremento del riesgo absoluto de mortalidad CV del 4,1% respecto a la población de referencia. En pacientes con diabetes y albuminuria se observó un incremento de la mortalidad CV del 17,8%. En pacientes con diabetes y alteración del FGe se observó un incremento de la mortalidad CV del 23,9%. Es de interés mencionar que los pacientes afectos de diabetes con ambas alteraciones renales albuminuria y alteración del FGe presentaron un incremento de la mortalidad CV a los 10 años del 47%, un dato en nuestra opinión escandaloso, demostrando el elevado riesgo CV de los pacientes diabéticos con ERC [12]. Ello demuestra que el incremento del riesgo CV en pacientes diabéticos se concentra fundamentalmente en aquellos diabéticos que asocian enfermedad renal crónica (CAC >30 mg/g o FGe 300 mg/g) tienen más posibilidades de morir a lo largo de su evolución que de alcanzar la terapia renal sustitutiva [13]. Dichos resultados indican que nuestros pacientes con ERD precisan de un control exahustivo de los factores de riesgo CV asociados.
ALBUMINURIA y PROGRESIÓN DE ERD
Del mismo modo que la albuminuria se considera un factor de riesgo independiente asociado al incremento la morbi-mortalidad CV, esta también se ha relacionado con la progresión de la ERD en estudios realizados en diferentes poblaciones [14]. Se ha identificado como un factor de riesgo independiente y su presencia, especialmente con CAC superiores a 300 mg/g implica una elevada probabilidad de progresión de la ERD. En individuos sanos a partir de 40 años se observa una disminución anual de FGe 1 ml/min/1,73 m2. De hecho, la albuminuria es el marcador más fuertemente asociado a la pérdida de filtrado glomerular anual y en enfermos con CAC >300mg/g la pérdida de filtrado anual es 3 ml/min/1.73m2 mayor que respecto a la población diabética de referencia [15]. Así, pacientes con nefropatía diabética establecida pueden llegar a tener pérdidas de filtrado glomerular anuales de entre 10-20 ml/min/1.73m2 y alcanzar la enfermedad renal terminal (ERCT) en menos de 7-8 años. En otro estudio realizado por Elley y cols. utilizando la New Zealand Diabetes Cohort Study comprobaron que el grado de albuminuria, la creatinina sérica, la etnia o la enfermedad cardiovascular previa eran importantes marcadores del futuro desarrollo de ERCT y la adición de esos 4 factores permitían crear modelos de predicción bastante precisos [16].
Estudios clásicos describieron que la albuminuria no solo incrementa el riesgo de pérdida de función renal, sino que también comporta una mayor probabilidad de evolucionar a un estadio avanzado de la ERD en los siguientes años tanto en diabéticos tipo 1 como tipo 2. Esto es, un paciente sin albuminuria tiene una menor probabilidad de progresar a un estadio A2 (CAC 30-300 mg/g) que un paciente que ya tiene albuminuria A2 progrese a un estadio A3. Del mismo modo, los pacientes con albuminuria establecida A3 (CAC >300mg/g) tienen un mayor riesgo de desarrollar pérdida de función renal y elevación de la creatinina plasmática que aquellos que no tienen albuminuria [13]. El modelo fue clásicamente descrito en la diabetes tipo 1 por Mogensen y cols. quienes describieron que en un periodo de 7-14 años sólo un 13-14% de pacientes sin albuminuria previa evolucionaba a un estadio A2, mientras que casi un 85% de pacientes con microalbuminuria (A2) habían desarrollado albuminuria establecida (A3) [17]. Este riesgo de progresión en base a la albuminuria es más reproducible en diabéticos tipo 1 que en diabéticos tipo 2, donde la variabilidad aumenta según las cohortes o poblaciones estudiadas. Así, en la población británica del UKPDS con diabetes tipo 2, aproximadamente un 11% desarrollaban microalbuminuria a los 6 años y un 13,7% a los 8 años [13], mientras que en otro estudio realizado en el Steno Diabetes Center (Dinamarca) más de un 20% habían desarrollado microalbuminuria al cabo de 5 años [18]. Dicha variabilidad probablemente se deba a otros factores que ya hemos descrito que influyen en la ERD como la etnia, la comorbilidad CV previa o el control glucémico y de presión arterial. Además, es menos probable que un paciente diabético sin albuminuria previa salte estadios intermedios y progrese directamente a la pérdida de función renal y elevación de la creatinina sérica [13], aunque en diferentes series sí se han descrito frecuentes casos de ERD diabética no proteinúrica [19][20][21][22]. Por último, es importante destacar que al mismo tiempo que el desarrollo de albuminuria aumenta el riesgo de progresión de la ERD también aumenta el riesgo de mortalidad, siendo el incremento de este último mayor que el propio riesgo de progresión de la ERC. De este modo, tal y como se indica en el apartado anterior, los pacientes diabéticos con albuminuria A3 o/y insuficiencia renal crónica (IRC) establecida tienen un mayor riesgo de fallecer que de alcanzar la ERCT [13].
ERD Y VÍAS DE PROGRESIÓN NO-PROTEINÚRICAS (NUEVAS PUBLICACIONES DE BIOPSIAS EN PACIENTES CON DIABETES SIN PROTEINURIA Y PATOLOGÍA RENAL)
Se mencionaba en la introducción, que el paradigma aceptado desde los años 80 que clasificaba la diabetes en estadios de albuminuria previos al desarrollo de insuficiencia renal, no es siempre es reproducible en todos los enfermos con ERD. Esta situación es especialmente evidente en diabéticos tipo 2 en los que se ha observado una gran variabilidad entre poblaciones y en los que la pérdida de filtrado glomerular y aumento de creatinina sérica puede desarrollarse incluso en ausencia de proteinuria [23]. Hasta la fecha numerosos estudios de prevalencia y longitudinales han puesto en evidencia que aproximadamente entre un 20-50% de los pacientes con ERD y FG < 60 ml/min/1.73m2 no tienen albuminuria previa [19][20][21][22]. Ello reduce la utilidad de la albuminuria como marcador de progresión de la ERD y nos obliga a recordar que muchos pacientes con diabetes tipo 2 y ERD pueden progresar a la insuficiencia renal, aún en ausencia de proteinuria. Asimismo, la retinopatía que también ha sido otro signo clásico que precedía al desarrollo de ERD que no siempre está presente y es menos frecuente en pacientes con insuficiencia renal diabética no-proteinúrica. En el estudio italiano RIACE (Renal Insufficiency And Cardiovascular Events) entre los pacientes con IRC (FG < 60 ml/min/1.73m2) sólo un 10% de los no-proteinúricos tenían retinopatía, mientras que un 22% de los pacientes con IRC más albuminuria A2 o A3 tenían proteinuria [21].
Estudios recientes del grupo de Porrini y cols. demuestran que los pacientes con diabetes tipo 2 sin albuminuria presentan un elevado riesgo de progresión de la función renal por mecanismos independientes a la albuminuria y desconocidos en la actualidad que quizás podrían tener relación con mecanismos inflamatorios y lesiones a nivel del túbulo renal proximal, mediante la alteración del feedback túbulo glomerular [23]. Algunos de los factores que influyen sobre la variabilidad en la albuminuria y la progresión de la ERD en diabéticos tipos 2 se han descrito a lo largo del texto. El sexo femenino, que en otras formas de ERC parece ejercer un efecto protector, se ha identificado como factor de riesgo independiente en la ERD. Además, en las mujeres parece que la ERD no-proteinúrica es más frecuente que en los hombres [23]. La etnia también es otro factor importante en el riesgo de desarrollo de la ERD y en su forma de presentación. De esta forma, la población Koreana tiene una mayor prevalencia de proteinuria A2, mientras que la Filipina tiene un mayor riesgo de presentar albuminuria A3 [24]. Del mismo modo, poblaciones de las islas del Pacífico tienen un mayor riesgo de progresión de la ERD [16] y esta variabilidad es evidente para cada etnia. La comorbilidad CV previa y los factores clásicos de riesgo CV influyen también en una más rápida progresión de la ERC que en muchos casos puede acontecer sin la presencia de proteinuria [23]. Así, aún en ausencia de albuminuria, la obesidad, la hipertrigliceridemia o el mal control de presión arterial o glucosa sanguínea, deben alertarnos del incremento del riesgo CV, progresión de ERD y mortalidad a la que está expuesto ese paciente.
En cuanto al tratamiento, el bloqueo del sistema renina-angiotensina, tanto los IECAs como los ARAs han demostrado prevenir la progresión de la ERD y el desarrollo de albuminuria franca [25], por lo que actualmente son considerados un pilar terapéutico fundamental en pacientes con dicha patología. Ello hace que en muchos de los estudios longitudinales o de prevalencia sobre ERD su uso supere el 60-70%, pudiendo enmascarar la proteinuria real. De este modo, los IECAs y ARAs sobrestimarían el número de pacientes con FG < 60 ml/min/1,73m2 y ausencia de albuminuria durante su evolución. No obstante, algunos estudios siguen sin encontrar diferencias en la distribución de la albuminuria incluso cuando retiran a los pacientes en tratamiento con IECA o ARA de los subanálisis [19]. También se observa que pese a que disminuyen la progresión a peores estadios de albuminuria, su efecto protector en la ERD no-proteinúrica es más discutido. En un estudio que combinaba los resultados de los ensayos clínicos BENEDICT-B y DEMAND y que evaluaban la protección ejercida por el trandolapril y el delapril respectivamente en pacientes diabéticos tipo 2 con albuminuria A1 o A2, se objetivó que el uso de estos dos IECA no reducía la pérdida de filtrado glomerular independientemente del estadio de albuminuria [26]. Sin embargo, sí se observó en este estudio que los pacientes que no veían reducida su situación de hiperfiltración en los primeros 6 meses de seguimiento tenían peor pronóstico que aquellos en los que la hiperfiltración se controlaba al inicio del seguimiento. Además, la mejoría de la hiperfiltración en los 6 primeros meses se asoció significativamente a un mejor control de la presión arterial y de la glucemia, pero no al uso de IECAs o al estadio de albuminuria [26].
COMENTARIO FINAL
La enfermedad renal diabética es una patología clásicamente asociada a la aparición inicial de albuminuria y posterior deterioro de la función renal al cabo de años. El modelo secuencial de albuminuria A2 que incrementa hasta un estadio A3 y finalmente se asocia a un aumento de la creatinina sérica, es habitualmente constante en diabéticos tipo 1 pero presenta una mayor variabilidad en diabéticos tipo 2, donde la influencia de otros factores y comorbilidades (sexo, etnia, patología CV previa, hipertensión, control glucémico, obesidad o dislipemia) es evidente. Por tanto, es frecuente encontrar pacientes con ERD y FG 300 mg/g, se asocian a un mayor riesgo de progresión de la ERD, pero este incremento de riesgo es menor respecto al incremento de mortalidad que supone progresar a una albuminuria franca (estadio A3). Finalmente, es importante recordar que existen un fenotipo de ERD no-proteinúrico e influido por los muchos factores que convergen sobre el enfermo diabético. Por ello, es importante recordar que pacientes que acumulan factores de riesgo CV clásicos como hipertensión, mal control de la glucosa sanguínea, obesidad o dislipemia, a pesar de que no manifiesten albuminuria o retinopatía, pueden estar expuestos al mismo riesgo de mortalidad y progresión de la ERD que pacientes con albuminuria establecida.