Monitores de hemodiálisis
Palabras clave
Monitorización, hemodiálisis, biofeedback, volumen relativo de sangre, monitorización del aclaramiento, saturación de oxígeno
Índice:
1. Circuito sanguíneo
2. Circuito del líquido de diálisis.
3. Sistemas de monitorización:
a. Ajustes básicos
b. Monitorización del aclaramiento
c. Sistemas para mejorar la tolerancia hemodinámica
i. Monitorización del hematocrito y volumen relativo de sangre
ii. Balance térmico
iii. Medida de saturación de oxígeno
d. Sistemas de seguimiento de acceso vascular
4. Sistemas de retroalimentación o biofeedback
a. Automatización de la prescripción de sodio
b. Automatización de VRS
i. Modificación de Uf y concentración de sodio en LD ajustado a VRS
ii. Modificación de Uf ajustado a VRS
iii. Modificación de concentración de sodio en LD ajustado a VR
5. Futuro
El tratamiento sustitutivo renal con hemodiálisis (HD) necesita además del dializador y líquido de diálisis (LD), de una máquina para realizar la técnica y monitorizarla. Este capítulo está dirigido a conocer el monitor de diálisis. En él podemos distinguir 3 elementos esenciales: una bomba para llevar la sangre del paciente al dializador, un sistema generador de LD y sistemas de monitorización para que la HD pueda realizarse correctamente y de forma segura
1. CIRCUITO SANGUINEO
El flujo constante de sangre necesario para la HD se obtiene del acceso vascular (AV); la sangre fluye desde la línea arterial hacia el dializador y vuelve al paciente a través de la línea venosa (Figura 1) [1]. El elemento que moviliza la sangre en el circuito es una bomba peristáltica de rodillos, haciendo que progrese mediante la compresión de un segmento colapsable ubicado en la línea arterial. Dicha compresión genera una presión negativa de succión antes de la bomba que lleva la sangre al interior de la línea, generando un flujo de sangre. Como la presión pre-bomba es negativa y la post-bomba es positiva, cuando los rodillos pasan por una zona donde no comprimen, la sangre retrocede (cambia su sentido) y ese movimiento se define como pulso. El pulso es mayor cuanta más diferencia hay entre las presiones pre y post bomba. Dos rodillos implican dos pulsos por vuelta, tres/tres por vuelta…; más rodillos hacen que el flujo tenga más pulso pero menos intensos, aunque aumenta el riesgo de hemólisis y de lesión por estres del material del segmento de la bomba. También es necesario tener en cuenta que a mayor viscosidad del fluido habrá más pulso porque se necesita más presión para movilizarlo. Dada la presión negativa de succión, si hay una rotura de línea arterial (antes de la bomba), puede entrar rápidamente aire que iría al dializador disminuyendo la eficacia de la diálisis y facilitando su coagulación.
Para que el circuito funcione correctamente, hay una serie de controladores que son:
- Medidor de presión arterial (Part), próximo a la bomba de sangre, protege de una excesiva succión por la bomba. Es un valor negativo, que dependerá de los flujos de acceso y bomba (Qb), además de la viscosidad de la sangre, diámetro y la presencia de obstrucción o no en la aguja. Si la medición está fuera de rango se activará la alarma y detendrá la bomba de sangre.
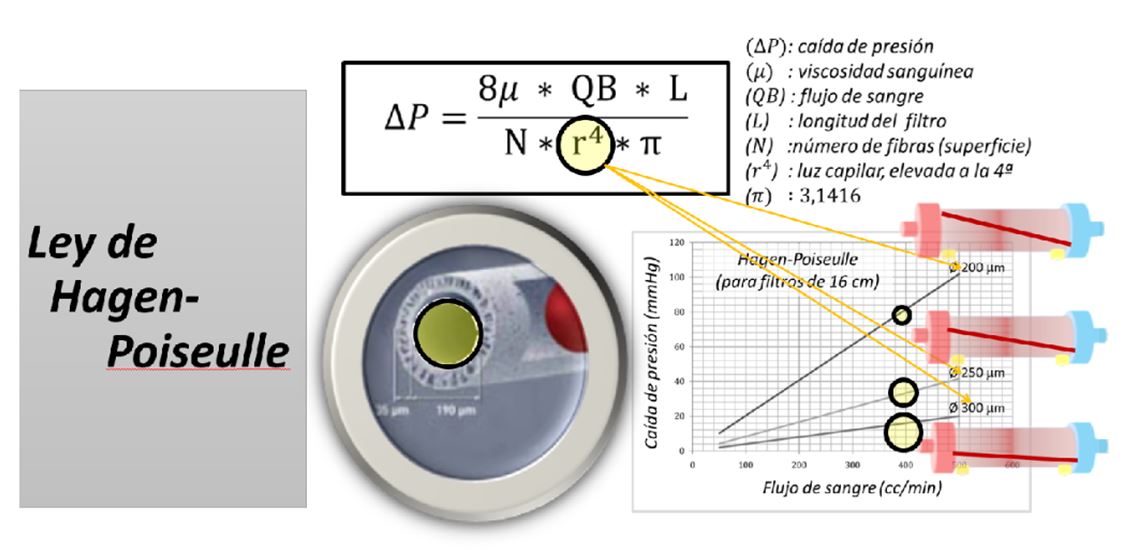
- Medidor de presión prefiltro (Ppref), tras la bomba y antes del dializador. Se obtiene una presión positiva que es la más elevada del circuito, no debiendo superar los 700 mmHg. Va a depender del Qb, la viscosidad de la sangre y la resistencia en el dializador. El dializador es el elemento determinante y, dentro de este, acorde a la ley de Hagen-Poiseuille (Figura 2) el factor que más influye y de forma inversa es el diámetro capilar (en la fórmula está elevado a la cuarta potencia el radio interno), siendo menos importantes la longitud y el número de fibras o superficie. Se utiliza, junto a otras presiones del circuito sanguíneo y del líquido de diálisis para calcular la presión transmembrana (PTM), aunque esta última no es visible en todos los monitores.
- Medidor de presión venosa (Pven), situado tras dializador, mide la resistencia de la sangre que vuelve al acceso vascular. Es positiva y va a depender del Qb, la viscosidad de la sangre y la resistencia del retorno venoso. Es recomendable no supere los +300 mmHg y cuando se exceda de los límites fijados, igual que ocurría con la Part, se iniciarán alarmas y detendrá la bomba. Dado que pueden existir situaciones en las que haya una desconexión inadvertida se han desarrollado sensores adicionales que avisan de una separación de la línea utilizada sobre todo en HD domiciliaria nocturna.
Además, a lo largo del circuito de sangre encontramos:
a. Antes de la bomba: un punto de toma de muestras y punto en “T” para infusión por succión de suero u otro tipo de medicaciones.
b. Tras la bomba: punto de infusión para bomba de heparina en “T”, cámara venosa y detector de aire. La cámara venosa de aire es una importante medida de seguridad ya que “atrapa” el aire que pudiera haber en la línea, lo que previene su entrada accidental al paciente. Si se detecta la presencia de microburbujas tras la cámara venosa o excesiva espuma en la cámara, se activará un “clamp” para colapsar la línea venosa y se detendrá la bomba de sangre, salvaguardando así de posibles embolismos aéreos. Además, la cámara venosa estará dotada de una malla atrapa-coágulos.
Como norma general para todos los monitores: las alarmas del circuito de sangre paran la bomba de sangre y las de circuito de baño, que se verá a continuación, paran su flujo poniéndolo en by-pass.
Una configuración alternativa del sistema de diálisis es el que permite el uso de una sola aguja en el AV o un catéter de una sola luz, es la llamada unipunción. Puede realizarse de dos formas: con doble clamp y una sola bomba (cabezal único) o con doble bomba (cabezal doble). En ambos métodos, tanto línea arterial como venosa deben disponer de cámara de expansión para aumentar la capacidad sanguínea del circuito y así conseguir movilizar más sangre en cada ciclo. Los ciclos pueden programarse mediante control de las variaciones de presión producidas entre los dos clamps o entre las dos bombas. Los rendimientos del método de doble cabezal son superiores por la mayor velocidad y menor tiempo utilizado para la devolución de la sangre, además de mínimas recirculaciones, de escasamente un 20%. Como medida de seguridad en caso de problema con el medidor de presión, los monitores llevan incorporado un segundo tipo control bien de vueltas o tiempo. Estos controles detienen las bombas cuando han dado las vueltas programadas o sobrepasado el máximo de tiempo de funcionamiento calculado en cada ciclo, respectivamente. De esta forma si las presiones no funcionan, las bombas se detendrán y avisarán de que algo sucede.
2. CIRCUITO DE LÍQUIDO DE DIALISIS
En el monitor (Figura 3) se prepara LD de forma constante mediante la mezcla de un concentrado de electrólitos y agua pura tratada, con varios controles que aseguran su composición y pureza. Así, el monitor posee varios ultrafiltros a la entrada de agua tratada y tras la mezcla, que no son obligatorios, y que aseguran tener un LD ultrapuro. La normativa internacional exige que para infundir LD intravenoso se ultrafiltre dos veces. La mayoría de las marcas tienen los dos ultrafiltros en el monitor, pero suelen usar uno solo para el LD y los dos si hay reinfusión. En el sistema Baxter, existe además otro ultrafiltro más que es externo y desechable
El proceso comienza calentando el agua (entre 35 a 37º C) para favorecer tanto la desgasificación como la posterior disolución de las sales en ella. Después, se realiza la mezcla del agua desgasificada y calentada, con los concentrados de sales e inmediatamente se controlan de forma contínua la conductividad y temperatura. Si ambas son correctas, el baño se envía al dializador. En caso contrario, se desechará mediante una derivación hacia el drenaje hasta que sean correctas, tanto temperatura como conductividad. Los mecanismos de seguridad son esenciales ya que una mala desgasificación generaría burbujas de aire, que podrían hacer funcionar mal el detector de fugas de sangre y el detector de conductividad. También un LD en proporciones no adecuadas puede producir una grave alteración electrolítica. Es el monitor de conductividad el que asegura que no se produzca. Los cambios en la temperatura, la presencia de burbujas de aire o el mal funcionamiento del sensor (generalmente un electrodo) pueden alterar la conductividad del dializado.
Tras pasar el dializador, en este circuito se controlan las posibles pérdidas hemáticas mediante un sistema óptico de infrarrojos o ultrasonidos, con sensibilidad para detectar pérdidas de 0,5 ml de sangre para un hematocrito del 25% y flujos de baño (Qd) de 500-800 ml/min. Cuando se detecta sangre en el dializado, habrá una alarma y parará la bomba de sangre. La presencia de sangre en el dializado generalmente indica una rotura de la membrana y puede ser producida por una PTM superior a 500 mmHg o por daño en la membrana del dializador.
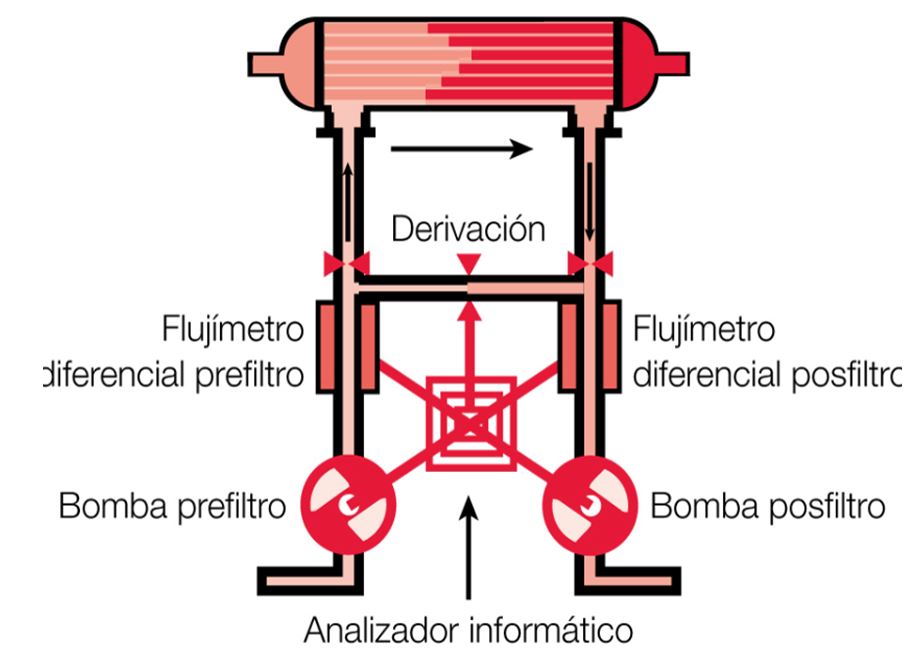
Además de la formación del LD, este circuito controla el volumen ultrafiltrado. El método de control de ultrafiltración utiliza actualmente circuitos muy sofisticados (Figura 4) que disponen de bombas de flujo prefiltro y posfiltro (cerrando el circuito), y de controles exactos de flujos pre- y post-dializador, mediante diferentes medidores de flujo, llamados flujómetros o flujímetros. Estos usan distintas tecnologías según el monitor y permiten cuantificar con muchísima exactitud, el volumen de baño que entra y sale del dializador, contabilizándolo de forma continua por analizadores informáticos.
Cuando se realiza HDFOL, se requieren también sistemas de seguridad para realizar el transporte convectivo correctamente.
Con las medidas de presión de ambos circuitos se calcula la PTM, que se define como el gradiente teórico de presiones que existe dentro del dializador, entre el compartimento sanguíneo (Pb) y el líquido de diálisis (Pd). La Pb será la semisuma de presiones de entrada y salida en sangre y la Pd la semisuma de presiones de entrada y salida en baño:
PTM = [(Pbi + Pbo)/2] – [(Pdi + Pdo)/2]
Pero los monitores de diálisis van a utilizar distintas medidas por lo que suelen calcular la PTM como [(Pbi + Pbo)/2] – Pdo e incluso, frecuentemente la calculan de forma más sencilla: Pbo – Pdo. Por lo tanto, la PTM que nos suministran los monitores no se corresponde con la realidad y además será diferente según el cálculo de cada monitor (2, 3 ó 4 puntos). Dicha medición se utiliza para optimizar de forma automática el volumen convectivo en la HDFOL en algunos monitores (Surdial®, Gambro®) de modo que van aumentando progresivamente la UF y viendo como repercute en el aumento de PTM hasta lograr el punto de máxima eficiencia.
Así, los monitores van a contar con una serie de límites o alarmas de estas presiones, por ejemplo: Ppref < 700 mmHg o PTM < 300 mmHg, que dependerán de la técnica que vayamos a utilizar y que se integrarán en su software.
3. SISTEMAS DE MONITORIZACIÓN
Además de suministrar sangre y LD al dializador con múltiples sistemas de seguridad, las máquinas de diálisis actuales también son capaces de detectar, calcular y almacenar una gran variedad de datos en tiempo real. Toda la tecnología va dirigida a facilitar la realización de la técnica, medir la dosis de hemodiálisis y mejorar la estabilidad hemodinámica.
Los primeros biosensores se desarrollan en las últimas décadas del siglo XX. Son los que controlan y analizan variaciones de determinados parámetros en el circuito de sangre o en el LD; si se implementa informáticamente para responder de forma automática ante un cambio, es un paso más y estamos ante un biofeedback. Por tanto, los biosensores son detectores no invasivos, que reciben señales del circuito de sangre o LD dando información en tiempo real y de forma repetida; cuando el parámetro está fuera de los valores deseados el monitor avisa para que se actúe de forma manual, pero si el monitor responde de forma automática al cambio se trata de un biofeedback. En esta última forma no hay lapso entre la señal detectada y el cambio, ya que se diseñan para parecerse a la fisiología con una respuesta inmediata en el monitor al cambio en la variable, p. ej. la tasa de UF, conductividad o temperatura van cambiando continuamente para lograr los objetivos fijados. Un ejemplo es el sistema que según monitoriza el volumen sanguíneo, ajusta la tasa de ultrafiltración y la conductividad del dializado para prevenir descensos inferiores a un valor establecido previamente durante la diálisis.
a. AJUSTES BASICOS
Existen una serie de ajustes que sirven para individualizar la técnica y que podemos ver en la pantalla durante toda la sesión.
- El ajuste de bicarbonato (de 20 a 40 mM/l). Es útil en pacientes con acidosis o alcalosis metabólicas o con problemas respiratorios o hepáticos. En la mayoría de los monitores este dato podemos verlo en la pantalla de composición del LD y se calcula a partir de la conductividad (los monitores no miden concentración, sino conductividad). Cualquier cambio va a modificar la conductividad de ácido y, por tanto, la conductividad total.
- La concentración de sodio también se puede elegir, lo que modifica las proporciones entre el concentrado ácido y el agua, cambiando ligeramente las concentraciones de otros solutos presentes en el concentrado ácido. Podemos hacer una elección “basal” (basándonos en la monitorización de la conductividad o con el teórico set-point) o bien se pueden usar los perfiles que ofrezca el monitor. Los perfiles cambian la concentración de sodio en el dializado durante la diálisis, generalmente comienzan con 150 o 155 mEq/l y van disminuyendo hasta 135 a 140 mEq/l casi al final de la diálisis; ofrecen la ventaja teórica de menores síntomas intradiálisis (hipotensión y calambres), además de minimizar la sed, la ganancia interdiálisis (GID) y la hipertensión, aunque esto no está comprobado en la práctica.
- La temperatura del LD puede también ajustarse y se hace de forma empírica. Dependiendo de la política de la unidad de hemodiálisis se tiende a usar temperaturas bajas para mejorar la tolerancia hemodinámica.
- La UF se suele hacer con la misma ratio a lo largo de toda la duración de la HD, pero también puede hacerse también con perfiles que proporcionan una tasa variable de eliminación de líquido (modelos de descenso lineal, escalonado o exponencial).
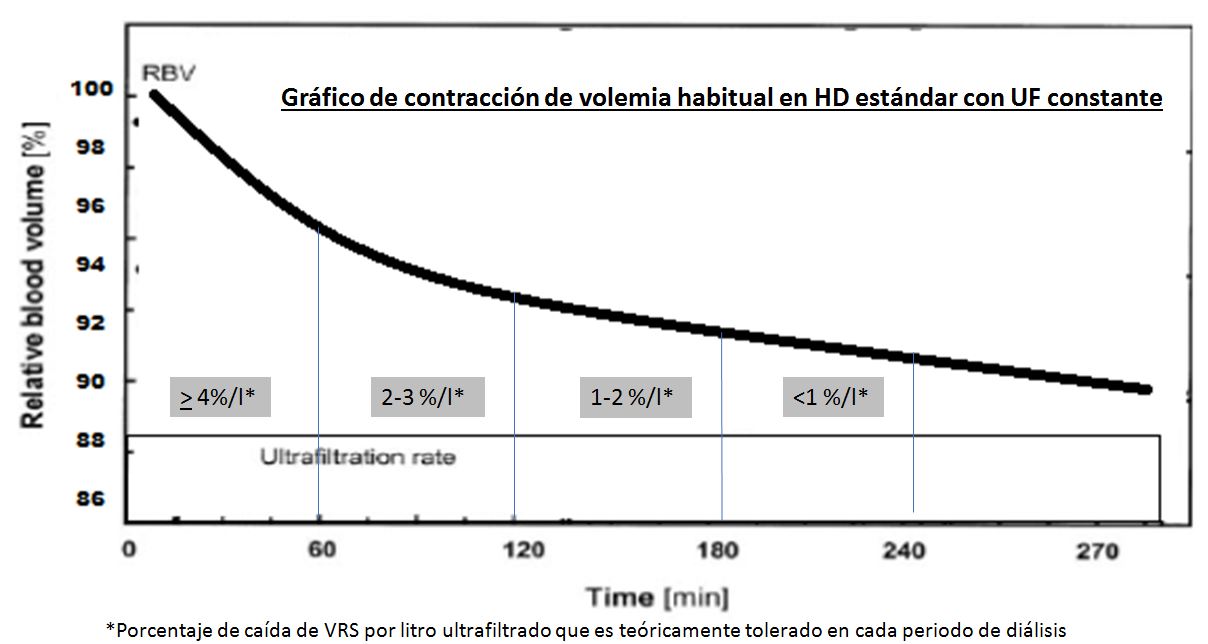
Cuando realizamos HD con UF fija (Figura 5) y observamos la curva de contracción de volumen, en la 1ª hora vemos que la volemia decrece rápidamente, en la 2ª hora, cae menos y así hasta el final, interpretándose que cuanto más cae, peor relleno vascular y al revés. Esto se explica por las diferencias osmolares compartimentales, que son mayores al inicio, de modo que cuando la urea se reequilibra hay mejor relleno. Así en la 1ª hora, hay UF y cambio osmolar que favorece la salida del espacio vascular; luego esa corriente cesa y mejora el relleno hasta el agotamiento de la reserva intersticial. Teóricamente, la contracción inicial mejora con conductividades altas y las finales bajando UF, y basándose en ello se han desarrollado distintos perfiles con cambios en concentración de sodio o velocidad de UF con diferentes usos e interpretaciones.
b. MONITORIZACIÓN DEL ACLARAMIENTO
La monitorización en línea del aclaramiento (K) puede proporcionar el mejor seguimiento de la adecuación de la diálisis. Se puede realizar midiendo: a) la concentración de urea en el dializado de forma continua o periódicamente, b) la dialisancia iónica (DI) y c) la absorción de luz ultravioleta del LD.
Los sensores de urea, midiendo la concentración de urea continuamente en el efluente, tenían problemas de calibración, mantenimiento y costes, por lo que su uso no se ha extendido [2].
Los métodos basados en conductividad fueron descritos en 1993 [3]. Provienen de la observación de que el aclaramiento de sodio y urea son casi iguales. La medición se hace elevando la conductividad del LD (dependiendo del monitor sube a 15,5 mS/cm durante 60 a 90 segundos (OCM®) o sube 1 mS/cm (Diascan®) 2 minutos) o bajándola si estuviéramos dializando con conductividad elevada; estos cambios modificarán la difusión de sodio entre sangre y LD, por los cambios de gradiente, variando la conductividad a la salida del LD. El cambio se compara con el basal y se aplica un modelo matemático que nos permite conocer la DI. La fórmula utilizada es:
K= [1-((Cdo2 - Cdo1)/( Cdi2- Cdi1))]x (Qd+Qf)
Donde: Cdo2 y Cdo1 son la conductividad a la salida del LD cuando cambia y en el basal, Cdi2 y Cdi1 son la conductividad a la entrada del LD cuando cambia y en el basal, y Qd y Qf son las tasas de UF. También se calcula, la conductividad del agua plasmática (Cp), que es cuando la conductividad de entrada al dializador es igual a la de salida.
La DI es equivalente al K de urea. Es importante recordar que la DI del sodio se infiere indirectamente de la conductividad del LD y que por tanto K es una medida indirecta. En la práctica, cada monitor realizará la medida de forma programada (a veces variable por el usuario) con una frecuencia determinada, mediante sensores que van colocados a la entrada y la salida del LD y deben calibrarse periódicamente. Los valores de aclaramiento comunicados pueden diferir dependiendo del equipo utilizado y los ajustes aplicados al software, pero múltiples estudios han validado este método. Tiene una magnífica correlación con el Kt/V medido en sangre, con un rango de error menor al 5-6%, siendo la V que se introduce en el cálculo lo que más variabilidad induce. Por ello, muchos datos abogan por la medición de Kt, una forma real de medir la dosis de diálisis, expresada en litros, ya que tanto K como el t son reales y medidos por el monitor. Como posible efecto negativo se incluye la sobrecarga de sal, pero se han realizado trabajos in vitro, clínicos y de cálculo matemático que evidencian que no supone una sobrecarga de sal relevante.[4,5,6]
El último método es espectroscopia ultravioleta-visible o espectrofotometría ultravioleta-visible. A partir de estudios de cromatografía líquida se demostró que algunas sustancias urémicas eran activas en el espectro del rango ultravioleta (UV), lo que llevó al desarrollo de sensores espectrofotométricos a la salida del LD que monitorizan el tratamiento. Se utiliza una radiación electromagnética en una longitud de onda, que es absorbida por las moléculas de esta región del espectro y cuantificada (280–100 nm Adimea™ y Dialysis Dose Monitor™). La absorbancia se calcula de forma constante comparándose de forma logarítmica con la inicial (habitualmente cada 3 minutos) creando una curva que reproduce el Kt/vsp, con la ventaja de que no hay que medir V. La debilidad teórica es que la longitud de onda no es específica para una molécula, aunque longitudes de onda entre 200-285 nm miden moléculas pequeñas (urea, ácido úrico o creatina) y representan el 95% de la absorbancia. Este método ha demostrado también una buena correlación con el Kt/V de urea medido en sangre [7] [8] [9]. Un estudio que compara ambos métodos de medida encuentra medidas similares [10].
En general, la monitorización en línea elimina el gasto y los riesgos de las muestras de sangre, reduce el tiempo de personal, permite determinaciones más frecuentes de la dosis suministrada y da mediciones en tiempo real. Con ello, se consigue un adecuado control y seguimiento de la dosis de diálisis, detectando pacientes que pudieran tener una dosis de diálisis inadecuada. La otra gran ventaja de utilizar estos biosensores es que permiten valorar rápidamente la evolución de la sesión detectando si existe alguna incidencia, como conexión invertida de líneas, disfunción del catéter, tiempos muertos, etc., incidencias que se pueden corregir fácilmente cuando se detectan. Además, el seguimiento en cada sesión de diálisis permite detectar si existe un descenso de la eficacia mantenido, que puede asociarse a disfunción del acceso vascular.
Los inconvenientes de la monitorización en línea del aclaramiento son: 1. necesidad de múltiples mediciones de K para obtener una media de la diálisis completa, 2. monitorización segura del tiempo de tratamiento, 3. se necesitan muestras de urea en sangre para permitir la determinación de la tasa de catabolismo proteico y 4. si se quiere medir Kt/V usando DI es necesario medir o estimar V.
c. SISTEMAS PARA MEJORAR TOLERANCIA HEMODINAMICA
Mantener la estabilidad hemodinámica es uno de los objetivos de la HD por los problemas que conlleva tanto agudos como a largo plazo. Por eso, los monitores han ido incorporando diferentes sensores que ayuden a evitarla.
i. Monitorización del hematocrito y volumen relativo de sangre
El primero de ellos es la monitorización en línea del hematocrito o la viscosidad sanguínea sustentándose en que el grado de concentración refleja la magnitud relativa de la depleción del volumen intravascular. [11] [12] [13]
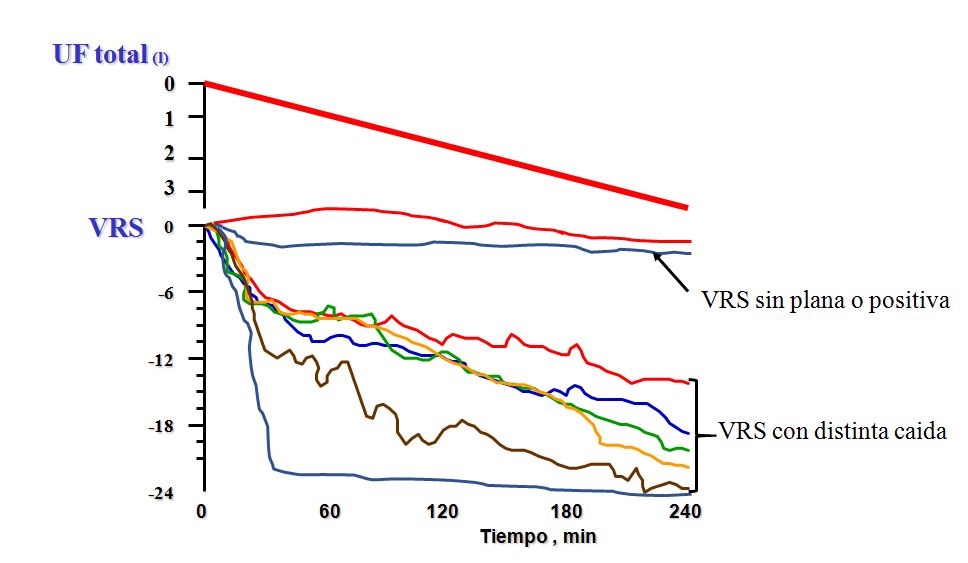
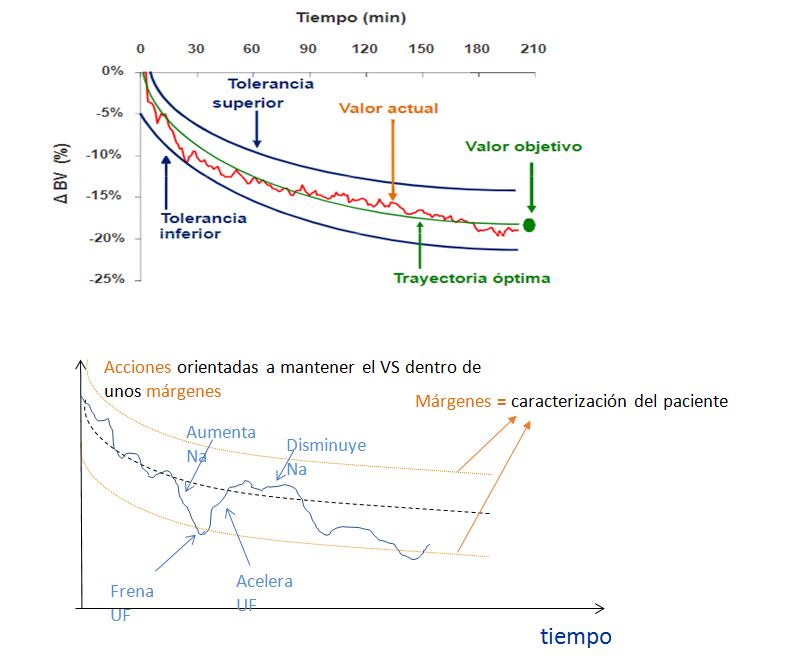
Es un método indirecto de control de las variaciones de la volemia basado en la ley de conservación de masas: si la cantidad de una sustancia X no sufre variación durante la sesión de diálisis, las variaciones en su concentración serán exclusivamente debidas a modificaciones del volumen en la que está disuelta. Teóricamente, durante la HD la masa proteica y eritrocitaria permanece constante, mientras disminuye el volumen de agua plasmática por la UF y esto se registrará como porcentaje de variación del volumen sanguíneo (VS), tras una medida inicial que es 100%. El descenso de VS ocasionado por la ultrafiltración se compensa continuamente por el relleno vascular y según sea la capacidad de relleno la curva de VS cambiará. Así, la interpretación teórica es que la pendiente será más pronunciada si la volemia desciende, indicando que la velocidad de ultrafiltración excede al relleno intravascular desde los espacios intersticial e intracelular y, por lo tanto, puede propiciar hipotensión. Por el contrario, si la volemia crece o se mantiene constante, la curva será plana o la pendiente menor y nos inclinaremos a pensar que podemos hacer mayores balances negativos si los precisamos, sin esperar cambios sustanciales hemodinámicos. Es importante subrayar que los equipos no miden cambios absolutos del volumen sino el porcentaje de cambio o volumen sanguíneo relativo (VRS) que se muestra en un gráfico como porcentaje de cambio de volumen (%VRS/tiempo) pudiendo describirse curvas diferentes en cada paciente con igual UF (Figura 6).
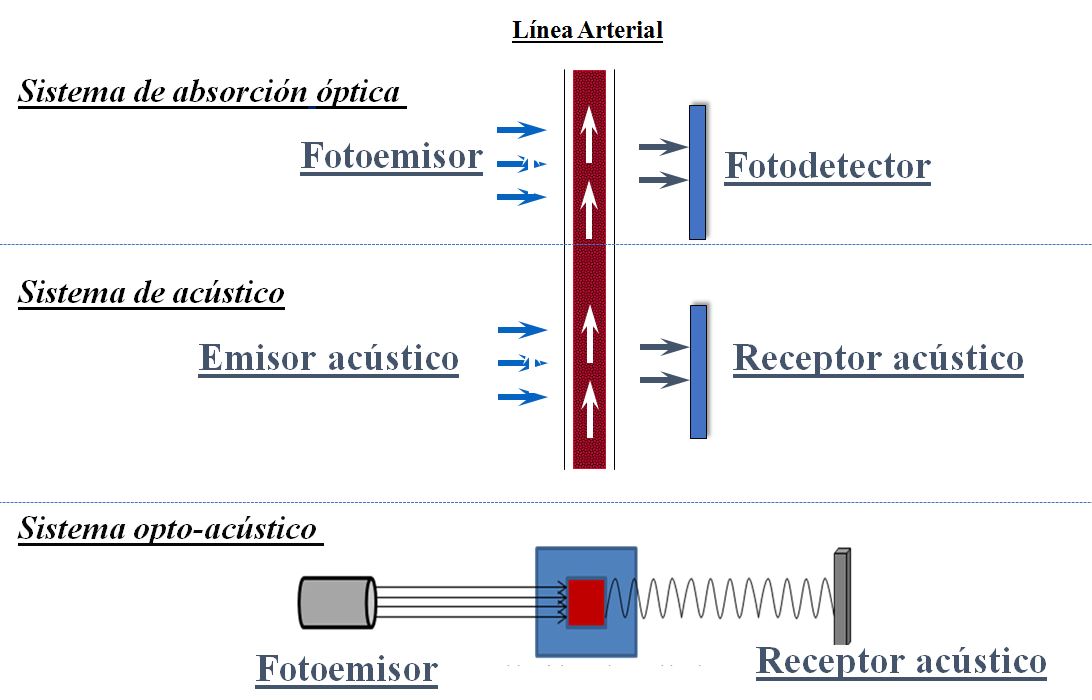
Hay varios tipos de biosensores de VS (Figura 7). El más usado consiste en un sistema de emisión-recepción de un haz de luz monocromática a través de la línea arterial, cuya adsorción óptica depende fundamentalmente de la concentración de hemoglobina o del hematocrito. El otro procedimiento está basado en el estudio de las variaciones de viscosidad mediante ultrasonidos. La determinación del VRS puede variar de forma significativa entre dispositivos.
Para utilizarlo en la práctica, es necesario tener en cuenta que hay que identificar el patrón de disminución de VRS de cada paciente en relación con la clínica para determinar cuál es su VRS crítico a partir del cual aumenta el riesgo de hipotensión. Para determinarlo se recomienda monitorizar la caída de VRS durante 3 a 6 sesiones y viendo la presión arterial (PA):
- Si cae la PA: anotaremos VRS.
- Si no hay hipotensión, el VRS mínimo podrá ser el VRS crítico.
La media de las sesiones será el VRS crítico que se podrá añadir en el monitor y avisará cuando se alcance para que se tomen las medidas que se consideren oportunas.
Aunque teóricamente la curva nos indica la volemia, a la hora de utilizar el VRS hay que recordar:
1) con UF constante, la caída del VRS a lo largo de la sesión genera diferentes curvas (Figura 6), 2) no existe un valor absoluto y crítico a partir del cual aparezca hipotensión, ya que hay gran variabilidad tanto inter como intra-individuo
3) la relación entre tasa de UF y cambio de VRS y, entre este último e hipotensión es variable.
Estos hallazgos se explican porque la capacidad de relleno es diferente en cada paciente, en el mismo paciente según la sesión e incluso en la misma sesión según el momento, ya que depende de múltiples factores tanto del paciente como de las características de la diálisis, y porque la hipotensión también está condicionada por la respuesta cardiovascular inducida por la hipovolemia, desencadenándose según sea capaz de compensar o no la hipovolemia. Acorde a la (Figura 5), el porcentaje de disminución de VRS es mucho mejor tolerado en la primera hora que al final, ya que la volemia se va reduciendo, así cuanto más normovolémico esté un paciente mayor es el riego de hipotensión. Además, según algunos autores la caída de VS puede infraestimar la verdadera disminución de la volemia por la «translocación intravascular» de la sangre desde la microcirculación (capilares y vénulas), que tienen un menor hematocrito, hacia los vasos más grandes. La premisa de que la distribución del volumen y el volumen de células y plasma es constante e igual en todo el sistema circulatorio no sería del todo cierta: el hematocrito "corporal" es menor que el arterial o venoso debido a que en capilares y vénulas (< 200 micras) el hematocrito es menor (efecto Farhraeus). Esta diferencia (F-cell ratio: Hto global/Hto arterial o venoso) es 0,91 aproximadamente en individuos sanos. Cuando hay redistribución de sangre, su paso desde el capilar al central afectaría negativamente a la medida de VRS, de modo que infraestimaría la reducción de V total. Finalmente, algunos trabajos afirman que la estimación de VRS por medidas ópticas se ve afectado por los cambios en la concentración de electrolitos, sobre todo del sodio, por su efecto sobre el volumen celular, mediado por cambios osmolares. Este cambio afectaría a la concentración local de hemoglobina y modifica la absorbancia y propiedades de la sangre [14] [15] [16]
Basándose en los expuesto anteriormente, la medición de VRS serviría para prevenir la hipotensión, modificando la velocidad de ultrafiltración y también se puede usar como una herramienta que identifique si estamos en el peso seco. De cualquier modo, al usar este método hay que tener en cuenta sus limitaciones, de hecho en la bibliografía encontraremos múltiples datos que apoyan o no su utilidad. Dado que, como se ha dicho, estos sistemas miden cambios relativos en el volumen, diferentes volúmenes absolutos de inicio y fin (que marcan la hidratación real) originan curvas de VRS que pueden ser similares. Así algunos autores abogan por medir el volumen absoluto y por la incorporación en el software de los monitores de la posibilidad de hacerlo, que parece relativamente sencillo, pero en el momento actual no existe esta posibilidad [17] [18] [19].
Finalmente, el VRS puede formar parte de biosensores o sistemas de retroalimentación controlados por ordenador para modificar continuamente la tasa de ultrafiltración o concentración de sodio durante la diálisis.
ii. Balance térmico
Durante la sesión de HD, la hipovolemia estimula el sistema nervioso simpático que responde induciendo vasoconstricción periférica. Al mismo tiempo se produce tanto un aumento de la producción de energía como un aumento de calor, que puede inducir un reflejo vasodilatador que anule la respuesta vasoconstrictora de la UF y favorecer así la aparición de episodios de hipotensión especialmente en enfermos predispuestos. Así, el aumento de la temperatura corporal central puede causar inestabilidad hemodinámica, por lo tanto, se aconsejan temperaturas más bajas para mejorar la tolerancia a las sesiones de diálisis, favorecer la pérdida de calor y permitir conservar constante la temperatura corporal. Pero, el mayor inconveniente de esta "diálisis fría" es la intolerancia del paciente por la pérdida de temperatura [20] [21] [22] [23] [24] [25].
Se ha desarrollado controles automáticos (BTM®, Hemox®) que con un método no invasivo modifican constantemente de la temperatura del LD, para mantener estable la temperatura corporal, por lo que tiene los beneficios de la “diálisis fría” pero sin los efectos secundarios de la hipotermia. El sistema BTM está compuesto por dos sensores que monitorizan en todo momento la temperatura sanguínea en la línea arterial y en la venosa. Esto permite, tanto cuantificar los efectos de la hemodiálisis sobre la temperatura corporal central, como realizar balances de energía. Podremos realizar hemodiálisis “termoneutra”, cuya finalidad es conseguir balances energéticos iguales a cero, o hemodiálisis “isotérmica”, cuyo objetivo es mantener estable la temperatura corporal central, aunque la estabilidad hemodinámica a la diálisis depende de los cambios de la temperatura central y no del balance. El sistema Hemox en cambio, tiene un único medidor de temperatura que realizará una diálisis isotérmica, manteniendo la temperatura sanguínea medida al inicio del tratamiento".
Desde el punto de vista práctico, estos sistemas funcionan de forma automática y sólo precisan activarse indicando el cambio en la temperatura deseado.
iii. Medida de saturación de oxígeno
La saturación venosa de O2 (SvO2) difiere en los sistemas corporales y depende de la extracción de oxígeno, la cual se modifica por los requerimientos metabólicos celulares. Durante la HD, la PA se mantiene estable por aumento de las resistencias vasculares sistémicas, pero el mecanismo adaptativo induce hipoperfusión tisular manifestada por una disminución en la SvO2 y por ello se ha considerado que es una expresión indirecta de la estabilidad hemodinámica. Esto ha llevado al desarrollo de sensores que durante la HD miden de forma no invasiva SvO2 con un sensor en la línea arterial [26] [27] [28] [29] [30] [31] [32] [33].
Cuando controlamos el hematocrito/hemoglobina mediante emisión/recepción de rayos infrarrojos multifrecuencia la hemoglobina oxigenada adsorbe unas frecuencias diferentes a la no oxigenada y podemos conocer tanto la saturación de O2 (como un pulsioxímetro) como las variaciones en la concentración del hematrocrito (VRS). Cuando el emisor es monofrecuencia no pueden diferenciar entre Hb oxigenada y no oxigenada.
Así el mismo sensor en el monitor cumple las dos funciones: mide VRS y SvO2 (Hemox®). Concretamente la aplicación Soglia® tiene la finalidad de indicar al operador la posible aparición de reacciones hipotensivas en el paciente. El método se basa en la medición de la variabilidad de la SvO2 en la sangre del paciente, que se mide como desviación estándar (DE). Hay que hacer seguimiento previo de la respuesta a la UF durante 3-6 sesiones, observando, en que DE se produce la hipotensión, que es por tanto un valor individualizado. Con ello se fija una alarma que avisará cuando se alcance el valor para tomar las medidas preventivas necesarias. La anticipación es de unos 10'. En el momento actual, existen escasas publicaciones con este método, aunque avalan su utilidad en la detección de la futura hipotensión.
d. SISTEMAS DE SEGUIMIENTO DE ACCESO VASCULAR
Distintos elementos comentados en otras secciones tienen utilidad en la monitorización del acceso vascular [33] [34] [35] [36].
La medida de la DI constituye un procedimiento para obtener el flujo del acceso vascular y que se recoge en la Guías de Acceso Vascular. Se hace obteniendo mediciones de la DI con líneas en posición normal e invertida y aplicando la siguiente formula se puede obtener el valor de QA:
QA = Dinv × (Dnor – TUF) / (Dnor – Dinv)
Donde Dinv es el valor de la DI con las líneas de HD en situación invertida, Dnor es la lectura de la DI con las líneas de HD en posición normal y TUF es la tasa de UF en ml/min.
El BTM®, sistema de biocontrol de temperatura, permite calcular la recirculación del AV mediante modificaciones puntuales de la temperatura de forma automática durante la sesión de HD. El monitor mediante un bolo térmico varía la temperatura del LD en dos grados con la consiguiente variación de la temperatura en la línea venosa en ese mismo momento. Midiendo la variación de la temperatura en la línea arterial efectúa el cálculo de la recirculación. También con este sistema se puede realizar una determinación del QA a partir de los valores de temperatura obtenidos con las líneas de HD en posición normal e invertida y aplicando la fórmula siguiente:
QA = (QBx – TUF) · Tartx – Tvenx / Tartn – Tartx
donde QBx es el flujo efectivo de sangre con las líneas de HD en posición invertida (ml/min), TUF es la tasa de ultrafiltración (ml/min), Tartn es la temperatura de la línea arterial con las líneas de HD en posición normal, Tartx es la temperatura de la línea arterial con las líneas de HD en posición invertida y Tvenx es la temperatura de la línea venosa con las líneas de HD en posición invertida. Para calcular correctamente el QA, se precisa que se mantengan constantes el QB, la TUF y la temperatura del líquido de HD (35,5 ºC) durante todo el tiempo de la determinación.
e. MONITORIZACIÓN DEL BALANCE DE SAL
A partir de la medición de la conductividad (medición de K) algunos monitores calculan la conductividad plasmática y a partir de ahí extrapolan la natremia. Algunos de ellos representan la evolución de la natremia a lo largo de la sesión. El monitor Integra mediante Diascan® de forma no invasiva, nos permite conocer la transferencia de masa iónica (TMI), prácticamente igual al balance de cloruro sódico durante la sesión de diálisis [37] [38] [39] [40] [41] [42] [43].
4.SISTEMAS DE RETROALIMENTACIÓN
a. AUTOMATIZACIÓN DE LA PRESCRIPCIÓN DE SODIO
Existe la posibilidad de “fijar” la natremia que se quiere lograr al final mediante un sistema de biofeedback que va modificando la conductividad del LD para obtener una natremia igual o más baja que la inicial. Podemos tener una diálisis “isoconductiva” (con igual conductividad al inicio que al final, Diacontrol®) o “isonátrica” (con igual natremia, Aequilibrium®). Este medio se asocia a menor ganancia de peso interdiálisis y mejor control de la PA intra e interdiálisis [44] [45] [46] [47] [48] [49].
Se ha desarrollado un modelo matemático (Profiler®) que describe la cinética de urea y sodio en 2 compartimentos (intracelular e intersticial) y que se aplica para calcular perfiles de UF y sodio, a partir de la duración de la sesión, UF, concentración inicial de sodio y urea y concentración de sodio final deseada. Con esos datos se genera una curva teórica que luego se va modificando en función de la eliminación de sodio y UF. La estrategia intenta lograr un balance neutro de sodio (ganancia interdiálisis=eliminación) y contrarrestar la bajada de la osmolaridad en la primera hora de sesión. Hay algunos trabajos utilizando este sistema que muestran su utilidad para mejorar la estabilidad hemodinámica, con un balance adecuado de sodio y con mejoría del síndrome de desequilibrio.
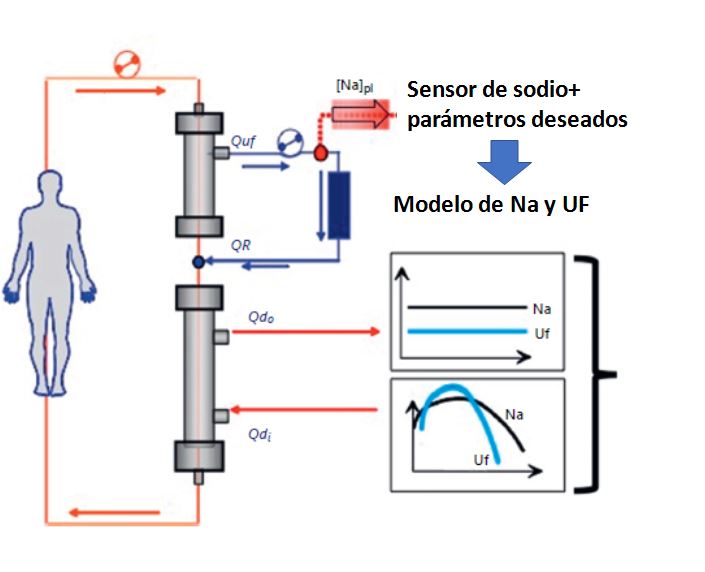
El problema de este sistema es que no mide la concentración inicial de sodio. Así se ha avanzado un paso más y puede encontrarse en un monitor un sensor de sodio (Natrium®) que se incorpora en la hemodiafil¬tración (HDF) con reinfusión del ultrafiltrado endógeno (HFR). Esta es una técnica de HDF que utiliza una doble cámara hidráulicamente separada y de distinta permeabilidad. En la primera membrana de alta permeabilidad se realiza UF para obtener depuración convectiva; el UF pasa por un cartucho con una resina fisiológica adsorbente que permite que el agua plasmática ultrafiltrada se reinfunda entre los dos filtros generando un líquido de reinfusión endógeno (Figura 8). El sensor mide la conductividad del ultrafiltrado endógeno antes de que entre en la resina y en el segundo filtro, con una diferencia de 0,5 mEq/l con la natremia del laboratorio. El sistema se llama HFR-Aequilibrium® e igualmente la curva inicial se irá reajustando con el biofeedback según vaya midiendo.
b. AUTOMATIZACIÓN DE VRS
i.Modificación de UF y concentración de sodio en LD ajustado a VRS
En la tolerancia hemodinámica, la tasa de UF horaria y la concentración de sodio del LD tienen un papel fundamental. Así, se ha diseñado un sistema de biofeedback que controla los cambios en la volemia mediante la medición continua de la caída de VRS, manteniéndola en un rango prefijado mediante ajustes de continuos de la UF y conductividad (Figura 9) [50] [51] [52] [53] [54] [55].
Para utilizarlo es necesario realizar varias sesiones de control previo (se aconsejan 6) en las que se recoja la caída de VRS y la UF en la que ha ocurrido la hipotensión, o bien, la caída final y UF final. Con ello se calcula un cociente VS/UF medio, que significa cuanto se prevé va a bajar VRS por cada litro ultrafiltrado. Además, es necesario programar: tiempo de tratamiento, UF total, volumen de distribución y parámetros específicos que son la ratio individual (VS/UF), coeficiente de UF máxima, equivalente y límites de sodio. El equivalente de sodio es la concentración de sodio utilizada en una diálisis estándar y los límites son los rangos entre los que va a oscilar la concentración de LD. El coeficiente de UF máxima dependerá del volumen de UF total, acotando la UF máxima horaria.
Con estos datos, el software elabora la curva-perfil de contracción de la volemia permitida a lo largo de la sesión de diálisis y según su evolución se realiza la UF máxima posible. Si baja VRS más de lo previsto el sistema responde bajando la UF y/o aumentando la conductividad para mejorar el rellenado vascular.
ii. Modificación de UF ajustado a VRS
En este caso el biofeedback funciona haciendo ajustes solo en la UF en función de la caída de VRS. Se programa una UF máxima y una caída de VRS crítica. Según va midiendo caída de VRS ajusta la UF con una UF más alta al inicio de la sesión que va bajando posteriormente, basándose en que el mayor número de hipotensiones tienen lugar al final de la sesión [56].
iii.Modificación de la concentración de sodio en LD ajustado a VRS
Será necesario fijar una concentración de sodio objetivo y otra máxima, de modo que irán realizando cambios en la concentración de sodio del LD acorde a la caída de VRS.
En el mercado existen monitores que incorporan sólo un sistema, p. ej, Hemocontrol (Gambro®), o BVM-UF (Fresenius®) y otros que incorporan los 3 y se puede elegir (Surdial®)
5.FUTURO
Los nuevos materiales (como el grafeno), la nanotecnología, la mecánica cuántica y la informática nos permitirán monitorizar de forma no invasiva todo tipo de parámetros, físicos, químicos, biológicos a tiempo real y sin demasiados costes. De hecho, mediante espectroscopía de descomposición inducida por láser ya es posible controlar todo tipo de iones, y pronto se incorporará a nuestros monitores. Y los nuevos sistemas informáticos, con algoritmos inteligentes tomarán decisiones, cada vez más realistas que integrarán más elementos de los actuales.
Figuras